1/ GƯƠNG MẶT MỚI CỦA GHÉP TỦY XƯƠNG
| Tủy xương (moelle osseuse) : xưởng chế tạo những tế bào gốc |
| 1. Tủy xương hiện diện trong tất cả các xương của cơ thể 2. Chính tủy xương sản xuất nhưng tế bào gốc sinh huyết (cellules souches hématopoiétiques) 3. Những tế bào gốc sinh huyết là nguồn gốc của sự sản xuất những tế bào máu. 4. Hiến tủy xương (don de la moelle osseuse) cho phép chữa lành một bệnh nhân bị một bệnh máu nặng (leucémie…) |
Những cách lấy tế bào gốc (modes de prélèvement)
Tùy theo bệnh của người nhận và ý kiến của người hiến
– Bằng cách lấy máu (rồi chọn những tế bào gốc)
– Bằng cách lấy trong xương của khung chậu dưới gây mê tổng quát.
Tùy theo bệnh của người nhận và ý kiến của người hiến
– Bằng cách lấy máu (rồi chọn những tế bào gốc)
– Bằng cách lấy trong xương của khung chậu dưới gây mê tổng quát.

65% những trường hợp ghép sử dụng
những tế bào gốc ngoại biên (cellules souches périphériques), 25% tủy
xương và 10% máu cuống rốn
Thường có tính chất sinh tử, phẫu thuật
này đã được mở rộng cho các bệnh nhân lớn tuổi hơn và có sức khỏe kém
hơn, nhưng vẫn là một điều trị nặng nề.
HEMATOLOGIE. Trong vòng 10 năm, số những trường hợp ghép tủy xương (greffe de moelle osseuse) đã tăng hơn gấp đôi ở Pháp. Từ nay, mỗi năm gần 2000 người với những bệnh máu nặng được ghép tủy xương, khoảng 24.000 trên thế giới. Điều trị nặng nề này nhằm thay thế hoàn toàn hệ huyết học-miễn dịch (système hémato-immunitaire) của bệnh nhân bằng cách truyền cho bệnh nhân này những tế bào gốc sinh huyết (cellules souches hématopoiétique) của một người hiến lành mạnh. Hiện diện chủ yếu trong tủy xương, những tế bào này là những tiền thân (précurseurs) của tất cả những tế bào của lignée sanguine, những hồng cầu, tiểu cầu và bạch cầu, trong số có những tế bào lympho, những gardien của bản ngã (soi) chống lại không phải bản ngã (non-soi), những siêu vi trùng, những vi khuẩn hay những mô lạ.
Được thực hiện trong những khoa trình độ chuyên môn cao, những ghép tế bào gốc sinh huyết allogénique này (với người hiến) đôi khi cần thiết chống lại vài bệnh huyết học. Trong hơn một nửa các trường hợp, ở người trưởng thành cũng như ở trẻ em, đó là leucémie aigue.
” Điều trị bằng hóa trị những bệnh bạch cầu cấp tính của trẻ em đã tiến bộ nhiều, và số những trường hợp ghép này hơi giảm trong nhi khoa, ở đây chúng cũng được thực hiện trong vài bệnh hiếm.”
Trước hết những médecin greffeur tìm một người hiến trong gia đình và nếu không có, một người hiến trên danh sách (“sur fichier”) hoàn toàn tương hợp (HLA 10/10). Trong 30% những trường hợp, sự tìm kiếm vẫn không thành công và các thầy thuốc hướng về những greffe alternative. Đó là một người hiến trên danh sách (donneur sur fichier) mà tính tương hợp vẫn có thể dung nạp được (9/10). Hay có thể đó là một ghép máu cuống rốn (sang du cordon), thu được lúc sinh và được tích trữ trong những “ngân hàng”. Máu nhau (sang placentaire) này ít những tế bào gốc sinh huyết hơn tủy xương, nhưng gây ít phản ứng phụ hơn.
Giải pháp khác, greffe haplo-identique, chỉ tương họp 50% bởi vì người hiến là một người bà còn hay một đứa con của người bệnh. Từ lâu không thể làm được, từ nay chúng có thể thực hiện nhờ một kỹ thuật mới và phát triển từ ba đến bốn năm nay.
” Sau khi ghép, bệnh nhân nhận một loại thuốc, Endoxan, làm giảm phản ứng của mẫu ghép chống lại người nhận (GVH : greffon contre l’hôte) và tạo điều kiện cho prise de greffe “, GS Socié, thầy thuốc chuyên khoa huyết học (bệnh viện Saint-Louis, Paris) đã xác nhận như vậy. GVH là một phản ứng miễn dịch của mẫu ghép chống lại cơ quan “lạ” của người nhận. Phản ứng này có thể dữ dội nếu tính tương hợp không tốt.
Hôm nay, 65% những trường hợp ghép sử dụng những tế bào gốc ngoại biên, 25% tủy xương và 10% máu cuống rốn. Điều trị trước khi ghép có hai mục tiêu : chống lại những tế bào bệnh của tủy xương và làm cơ thể bệnh nhân chấp nhận mẫu ghép. Như GS Noel Milpied (CHU Bordeau), thầy thuốc chuyên khoa huyết học đã giải thích, ” vài điều trị nhằm phá hủy tất cả tủy xương của bệnh nhân bằng một bức xạ toàn cơ thể liên kết với một hóa trị hay những điều trị liều lượng rất cao “. Rất mạnh, những điều trị này gây nên một sự suy giảm miễn dịch toàn bộ, tạo điều kiện cho ghép. ” Nhưng độc tính của chúng mạnh đến độ trong một thời gian lâu ta không ghép những bệnh nhân sau 45-50 tuổi.” Từ 10 năm nay, sự hiệu chính những điều trị giảm độc tính, cho phép những bệnh nhân lớn tuổi hơn và có sức khỏe kém hơn có thể nhận được những ghép này.
” Bằng cách làm giảm mạnh những phản ứng miễn dịch của người nhận mà không hủy bỏ chúng, chúng tạo điều kiện cho sự phá hủy những tế bào bệnh còn sót lại bởi mẫu ghép. Mẫu ghép này thay thế dần dần những gì còn lại của hệ miễn dịch của người hiến.”
Bị lấy mất phòng vệ miễn dịch, bệnh nhân được đặt trong phòng vô trùng. Chính ở đó bệnh nhân nhân ghép, dưới dạng tiêm truyền. Sẽ còn lại khoảng một tháng, thời gian để cho ghép “bén rễ”, để cho tủy xương mới được tái tạo và thiết lập phòng vệ miễn dịch. Nhưng bệnh nhân vẫn dễ bị nhiễm trùng trong thời gian lâu.
Sự hiệu chính những conditionnement atténué và những greffe haplo-identique trong vòng chưa được mười năm đã thay đổi một cách triệt để thực hành ghép tủy xương : ” Những nguồn khác nhau giờ đây cho phép tìm ra một người hiến hầu như cho tất cả những bệnh nhân. Trong khi cách nay 20 năm, một bệnh nhân 50 tuổi bị cho là quá già để có thể chịu được độc tính của những điều trị, ngày nay ta ghép những bệnh nhân 75 tuổi. Thế mà, leucémie, những lymphome chủ yếu là những bệnh của người già. Vậy ta đáp ứng tốt hơn những nhu cầu. Vậy ghép không còn gây nên những lo sợ không hợp lý, mặc dầu nó vẫn là một điều trị nặng nề “, GS Socié đã nhấn mạnh như thế. Ngoài ra, không phải là không có khả năng rằng trong thời gian trung hạn, những tiến bộ của miễn dịch liệu pháp làm cho vài trong số những ghép này ít bức thiết hơn.
(LE FIGARO 21/9/2015)
HEMATOLOGIE. Trong vòng 10 năm, số những trường hợp ghép tủy xương (greffe de moelle osseuse) đã tăng hơn gấp đôi ở Pháp. Từ nay, mỗi năm gần 2000 người với những bệnh máu nặng được ghép tủy xương, khoảng 24.000 trên thế giới. Điều trị nặng nề này nhằm thay thế hoàn toàn hệ huyết học-miễn dịch (système hémato-immunitaire) của bệnh nhân bằng cách truyền cho bệnh nhân này những tế bào gốc sinh huyết (cellules souches hématopoiétique) của một người hiến lành mạnh. Hiện diện chủ yếu trong tủy xương, những tế bào này là những tiền thân (précurseurs) của tất cả những tế bào của lignée sanguine, những hồng cầu, tiểu cầu và bạch cầu, trong số có những tế bào lympho, những gardien của bản ngã (soi) chống lại không phải bản ngã (non-soi), những siêu vi trùng, những vi khuẩn hay những mô lạ.
Được thực hiện trong những khoa trình độ chuyên môn cao, những ghép tế bào gốc sinh huyết allogénique này (với người hiến) đôi khi cần thiết chống lại vài bệnh huyết học. Trong hơn một nửa các trường hợp, ở người trưởng thành cũng như ở trẻ em, đó là leucémie aigue.
” Điều trị bằng hóa trị những bệnh bạch cầu cấp tính của trẻ em đã tiến bộ nhiều, và số những trường hợp ghép này hơi giảm trong nhi khoa, ở đây chúng cũng được thực hiện trong vài bệnh hiếm.”
Trước hết những médecin greffeur tìm một người hiến trong gia đình và nếu không có, một người hiến trên danh sách (“sur fichier”) hoàn toàn tương hợp (HLA 10/10). Trong 30% những trường hợp, sự tìm kiếm vẫn không thành công và các thầy thuốc hướng về những greffe alternative. Đó là một người hiến trên danh sách (donneur sur fichier) mà tính tương hợp vẫn có thể dung nạp được (9/10). Hay có thể đó là một ghép máu cuống rốn (sang du cordon), thu được lúc sinh và được tích trữ trong những “ngân hàng”. Máu nhau (sang placentaire) này ít những tế bào gốc sinh huyết hơn tủy xương, nhưng gây ít phản ứng phụ hơn.
Giải pháp khác, greffe haplo-identique, chỉ tương họp 50% bởi vì người hiến là một người bà còn hay một đứa con của người bệnh. Từ lâu không thể làm được, từ nay chúng có thể thực hiện nhờ một kỹ thuật mới và phát triển từ ba đến bốn năm nay.
” Sau khi ghép, bệnh nhân nhận một loại thuốc, Endoxan, làm giảm phản ứng của mẫu ghép chống lại người nhận (GVH : greffon contre l’hôte) và tạo điều kiện cho prise de greffe “, GS Socié, thầy thuốc chuyên khoa huyết học (bệnh viện Saint-Louis, Paris) đã xác nhận như vậy. GVH là một phản ứng miễn dịch của mẫu ghép chống lại cơ quan “lạ” của người nhận. Phản ứng này có thể dữ dội nếu tính tương hợp không tốt.
Hôm nay, 65% những trường hợp ghép sử dụng những tế bào gốc ngoại biên, 25% tủy xương và 10% máu cuống rốn. Điều trị trước khi ghép có hai mục tiêu : chống lại những tế bào bệnh của tủy xương và làm cơ thể bệnh nhân chấp nhận mẫu ghép. Như GS Noel Milpied (CHU Bordeau), thầy thuốc chuyên khoa huyết học đã giải thích, ” vài điều trị nhằm phá hủy tất cả tủy xương của bệnh nhân bằng một bức xạ toàn cơ thể liên kết với một hóa trị hay những điều trị liều lượng rất cao “. Rất mạnh, những điều trị này gây nên một sự suy giảm miễn dịch toàn bộ, tạo điều kiện cho ghép. ” Nhưng độc tính của chúng mạnh đến độ trong một thời gian lâu ta không ghép những bệnh nhân sau 45-50 tuổi.” Từ 10 năm nay, sự hiệu chính những điều trị giảm độc tính, cho phép những bệnh nhân lớn tuổi hơn và có sức khỏe kém hơn có thể nhận được những ghép này.
” Bằng cách làm giảm mạnh những phản ứng miễn dịch của người nhận mà không hủy bỏ chúng, chúng tạo điều kiện cho sự phá hủy những tế bào bệnh còn sót lại bởi mẫu ghép. Mẫu ghép này thay thế dần dần những gì còn lại của hệ miễn dịch của người hiến.”
Bị lấy mất phòng vệ miễn dịch, bệnh nhân được đặt trong phòng vô trùng. Chính ở đó bệnh nhân nhân ghép, dưới dạng tiêm truyền. Sẽ còn lại khoảng một tháng, thời gian để cho ghép “bén rễ”, để cho tủy xương mới được tái tạo và thiết lập phòng vệ miễn dịch. Nhưng bệnh nhân vẫn dễ bị nhiễm trùng trong thời gian lâu.
Sự hiệu chính những conditionnement atténué và những greffe haplo-identique trong vòng chưa được mười năm đã thay đổi một cách triệt để thực hành ghép tủy xương : ” Những nguồn khác nhau giờ đây cho phép tìm ra một người hiến hầu như cho tất cả những bệnh nhân. Trong khi cách nay 20 năm, một bệnh nhân 50 tuổi bị cho là quá già để có thể chịu được độc tính của những điều trị, ngày nay ta ghép những bệnh nhân 75 tuổi. Thế mà, leucémie, những lymphome chủ yếu là những bệnh của người già. Vậy ta đáp ứng tốt hơn những nhu cầu. Vậy ghép không còn gây nên những lo sợ không hợp lý, mặc dầu nó vẫn là một điều trị nặng nề “, GS Socié đã nhấn mạnh như thế. Ngoài ra, không phải là không có khả năng rằng trong thời gian trung hạn, những tiến bộ của miễn dịch liệu pháp làm cho vài trong số những ghép này ít bức thiết hơn.
(LE FIGARO 21/9/2015)
2/ NHỮNG THỂ THỨC ĐỂ CÓ THỂ TRỞ THÀNH NGƯỜI HIẾN
Càng có nhiều người hiến tủy xương tình nguyện, thì những cơ mang càng lớn tìm thấy công thức tốt về sự tương hợp miễn dịch học (compatibilité immunologique) đối với một bệnh nhân nhất định và mang lại cho bệnh nhân này cơ may được ghép. Hôm nay, hơn 60% những trường hợp ghép những tế bào gốc sinh huyết được thực hiện từ những người hiến không có quan hệ bà con.
Ở Pháp, chính Agence de la biomédecine quản lý fichier national của những người hiến, mà những người dưới 40 tuổi chiếm gần như một nửa những người đăng ký. Thế mà tất cả những người hiến 60 tuổi bị rút khỏi fichier một cách tự động và phải được thay thế. UN PRELEVEMENT ADAPTE
Để đăng ký như người hiến tình nguyện, phải trong lứa tuổi từ 18 đến 51 tuổi (nhưng sau đó người ta có thể chấp nhận đến 60 tuổi), có sức khoẻ tốt, đáp ứng một bảng câu hỏi về sức khoẻ và chấp nhận cho thử máu . Đăng ký trước (préinscription) được thực hiện trên một site của Agence de la biomédecine, rồi một buổi hẹn được đề nghị cho một entretien médical và thử máu. Thử máu sẽ cho phép xác định typage HLA (human leukocyte antigen), căn cước miễn dịch học (carte d’identité immunologique) thật sự của người hiến. Sau đó người hiến xác nhận sự đăng ký của mình và cam kết có thể tiếp xúc nếu một bệnh nhân cần đến tủy xương của mình.
Người hiến có thể hủy bỏ vào bất cứ lúc nào sự cam kết này. Người hiến tủy xương sẽ chỉ được tiếp xúc trong trường hợp cần, điều này có thể xảy ra hay không. Hiến được hoạch định khoảng một tháng trước, ngay khi nhu cầu được xác định. Người hiến, sau khi được tiếp xúc, trong thời gian này, sẽ phải qua một entretien médical mới và những xét nghiệm mới. Nếu năng lực hiến được xác nhận, người hiến phải đệ trình sự ưng thuận lên tòa án. Sự lấy mẫu ghép sẽ được thực hiện ở bệnh viện hay trong một centre de collection de sang.
Có hai loại prélèvement : prélèvement par aphérèse, một lấy máu trong nhiều giờ (khoảng 4 giờ) ; một prélèvement par ponction trong những xương sau của khung chậu, cần nhập viện 48 giờ. Chính thầy thuốc ghép (médecin greffeur) quyết định, tùy theo bệnh nhân, loại prélèvement tốt nhất cần được thực hiện. Prélèvement par aphérèse cần nhận trong vài ngày trước một loại thuốc được tiêm để kích thích sự sản xuất những tế bào gốc sinh huyết. Chọc dò (ponction) diễn ra trong phòng mổ dưới gây mê tổng quát. Chọc dò cho phép có được đồng thời những tế bào gốc sinh huyết và môi trường bao quanh chúng. Tủy xương không bảo quản được lâu, nó phải được chuyển từ người hiến đến bệnh nhân trong những thời hạn tốt nhất (giữa 12 và 36 giờ).
(LE FIGARO 21/9/2015)
Càng có nhiều người hiến tủy xương tình nguyện, thì những cơ mang càng lớn tìm thấy công thức tốt về sự tương hợp miễn dịch học (compatibilité immunologique) đối với một bệnh nhân nhất định và mang lại cho bệnh nhân này cơ may được ghép. Hôm nay, hơn 60% những trường hợp ghép những tế bào gốc sinh huyết được thực hiện từ những người hiến không có quan hệ bà con.
Ở Pháp, chính Agence de la biomédecine quản lý fichier national của những người hiến, mà những người dưới 40 tuổi chiếm gần như một nửa những người đăng ký. Thế mà tất cả những người hiến 60 tuổi bị rút khỏi fichier một cách tự động và phải được thay thế. UN PRELEVEMENT ADAPTE
Để đăng ký như người hiến tình nguyện, phải trong lứa tuổi từ 18 đến 51 tuổi (nhưng sau đó người ta có thể chấp nhận đến 60 tuổi), có sức khoẻ tốt, đáp ứng một bảng câu hỏi về sức khoẻ và chấp nhận cho thử máu . Đăng ký trước (préinscription) được thực hiện trên một site của Agence de la biomédecine, rồi một buổi hẹn được đề nghị cho một entretien médical và thử máu. Thử máu sẽ cho phép xác định typage HLA (human leukocyte antigen), căn cước miễn dịch học (carte d’identité immunologique) thật sự của người hiến. Sau đó người hiến xác nhận sự đăng ký của mình và cam kết có thể tiếp xúc nếu một bệnh nhân cần đến tủy xương của mình.
Người hiến có thể hủy bỏ vào bất cứ lúc nào sự cam kết này. Người hiến tủy xương sẽ chỉ được tiếp xúc trong trường hợp cần, điều này có thể xảy ra hay không. Hiến được hoạch định khoảng một tháng trước, ngay khi nhu cầu được xác định. Người hiến, sau khi được tiếp xúc, trong thời gian này, sẽ phải qua một entretien médical mới và những xét nghiệm mới. Nếu năng lực hiến được xác nhận, người hiến phải đệ trình sự ưng thuận lên tòa án. Sự lấy mẫu ghép sẽ được thực hiện ở bệnh viện hay trong một centre de collection de sang.
Có hai loại prélèvement : prélèvement par aphérèse, một lấy máu trong nhiều giờ (khoảng 4 giờ) ; một prélèvement par ponction trong những xương sau của khung chậu, cần nhập viện 48 giờ. Chính thầy thuốc ghép (médecin greffeur) quyết định, tùy theo bệnh nhân, loại prélèvement tốt nhất cần được thực hiện. Prélèvement par aphérèse cần nhận trong vài ngày trước một loại thuốc được tiêm để kích thích sự sản xuất những tế bào gốc sinh huyết. Chọc dò (ponction) diễn ra trong phòng mổ dưới gây mê tổng quát. Chọc dò cho phép có được đồng thời những tế bào gốc sinh huyết và môi trường bao quanh chúng. Tủy xương không bảo quản được lâu, nó phải được chuyển từ người hiến đến bệnh nhân trong những thời hạn tốt nhất (giữa 12 và 36 giờ).
(LE FIGARO 21/9/2015)
3/ MẪU GHÉP VÀ BỆNH NHÂN : SỰ CÂN BẰNG ĐÚNG.
Nếu ghép những tế bào gốc sinh huyết cứu những mạng người, điều này là do paix armée. Khi người bệnh còn trẻ, các thầy thuốc thường lựa chọn một điều trị trước ghép nhằm phá hủy hoàn toàn tủy xương bệnh. Nhưng các thầy thuốc sẽ phải tìm ra sự cân bằng đúng giữa tác dụng có lợi của mẫu ghép, sự thải bỏ ghép bởi ký chủ (được chế ngự bởi điều trị) và nhất là phản ứng của mẫu ghép chống lại người nhận (GVH). Bởi vì mẫu ghép cũng thấy ở người nhận như là một vật lạ.
Đó là biến chứng chính của những ghép này. Thể cấp tính và mạnh của nó, ngay sau ghép, ít gặp hơn thể mãn tính, nhẹ bớt hơn, xuất hiện sau 3 tháng đầu. Những cơ quan của người nhận, “bị tấn công” bởi những tế bào lympho của người hiến hiện diện trong mẫu ghép chủ yếu là da, niêm mạc và gan. ” Khi đó GVH giống với một loại bệnh tự miễn dịch, mà ta thành công ít hay nhiều kiểm soát chúng với những thuốc, cortisone và ciclosporine. Nhưng thường cần hai đến ba năm để mẫu ghép trở nên có thể dung nạp bởi người nhận “, GS Noel Milpied (CHU Bordeauc) đã xác nhận như vậy. Trong thế cân bằng tế nhị này, tất cả những trường hợp ghép không giống hệt nhau, GS Mohty đã giải thích như vậy : ” Những trường hợp ghép những tế bào gốc sinh huyết ngoại biên thường cho nhiều phản ứng GVH hơn những ghép tủy xương. Nếu phải có một phản ứng miễn dịch mạnh chống lại bệnh, thí dụ trong leucémie, ta ưu tiên ghép những tế bào gốc ngoại biên. Trong aplasie médullaire, không ung thư, phản ứng miễn dịch này là vô ích, và ghép tủy xương sẽ được ưu tiên để giảm nguy cơ GVH.” Ghép những tế bào gốc ngoại biên, cho nhieu GVH mãn tính hon, cũng là những ghép trong đó sự tái tạo xương sau ghép là nhanh nhất.
Tách phản ứng miễn dịch của mẫu ghép chống lại bệnh với phản ứng GVH vậy là một casse-tete. Cho đến nay, tất cả những toan tính để cố phân tách hai loại phản ứng này đều thất bại. ” Những công trình nghiên cứu trên chuột gợi ý rằng có thể phân tách hai phản ứng này, nhưng không thể thực hiện ở người, GS Socié đã đánh giá như vậy. Điều phải hiểu đó là tại sao đôi khi có những phản ứng GVH nặng, và điều này phân biệt chúng với dạng mãn tính mà nhiên hậu ta chữa lành.” Do đó nhiều công trình nghiên cứu đang được tiến hành để hiểu tốt hơn phản ứng này. Ở bệnh viện Saint-Louis, cả một chương trình prélèvements d’échantillons biologiques được thực hiện để biết tại sao vài bệnh gây một GVH nặng còn những bệnh khác thì không.
(LE FIGARO 21/9/2015)
Nếu ghép những tế bào gốc sinh huyết cứu những mạng người, điều này là do paix armée. Khi người bệnh còn trẻ, các thầy thuốc thường lựa chọn một điều trị trước ghép nhằm phá hủy hoàn toàn tủy xương bệnh. Nhưng các thầy thuốc sẽ phải tìm ra sự cân bằng đúng giữa tác dụng có lợi của mẫu ghép, sự thải bỏ ghép bởi ký chủ (được chế ngự bởi điều trị) và nhất là phản ứng của mẫu ghép chống lại người nhận (GVH). Bởi vì mẫu ghép cũng thấy ở người nhận như là một vật lạ.
Đó là biến chứng chính của những ghép này. Thể cấp tính và mạnh của nó, ngay sau ghép, ít gặp hơn thể mãn tính, nhẹ bớt hơn, xuất hiện sau 3 tháng đầu. Những cơ quan của người nhận, “bị tấn công” bởi những tế bào lympho của người hiến hiện diện trong mẫu ghép chủ yếu là da, niêm mạc và gan. ” Khi đó GVH giống với một loại bệnh tự miễn dịch, mà ta thành công ít hay nhiều kiểm soát chúng với những thuốc, cortisone và ciclosporine. Nhưng thường cần hai đến ba năm để mẫu ghép trở nên có thể dung nạp bởi người nhận “, GS Noel Milpied (CHU Bordeauc) đã xác nhận như vậy. Trong thế cân bằng tế nhị này, tất cả những trường hợp ghép không giống hệt nhau, GS Mohty đã giải thích như vậy : ” Những trường hợp ghép những tế bào gốc sinh huyết ngoại biên thường cho nhiều phản ứng GVH hơn những ghép tủy xương. Nếu phải có một phản ứng miễn dịch mạnh chống lại bệnh, thí dụ trong leucémie, ta ưu tiên ghép những tế bào gốc ngoại biên. Trong aplasie médullaire, không ung thư, phản ứng miễn dịch này là vô ích, và ghép tủy xương sẽ được ưu tiên để giảm nguy cơ GVH.” Ghép những tế bào gốc ngoại biên, cho nhieu GVH mãn tính hon, cũng là những ghép trong đó sự tái tạo xương sau ghép là nhanh nhất.
Tách phản ứng miễn dịch của mẫu ghép chống lại bệnh với phản ứng GVH vậy là một casse-tete. Cho đến nay, tất cả những toan tính để cố phân tách hai loại phản ứng này đều thất bại. ” Những công trình nghiên cứu trên chuột gợi ý rằng có thể phân tách hai phản ứng này, nhưng không thể thực hiện ở người, GS Socié đã đánh giá như vậy. Điều phải hiểu đó là tại sao đôi khi có những phản ứng GVH nặng, và điều này phân biệt chúng với dạng mãn tính mà nhiên hậu ta chữa lành.” Do đó nhiều công trình nghiên cứu đang được tiến hành để hiểu tốt hơn phản ứng này. Ở bệnh viện Saint-Louis, cả một chương trình prélèvements d’échantillons biologiques được thực hiện để biết tại sao vài bệnh gây một GVH nặng còn những bệnh khác thì không.
(LE FIGARO 21/9/2015)
4/ HY VỌNG CHỮA LÀNH ĐỐI VỚI LEUCEMIE MYLOIDE CHRONIQUE.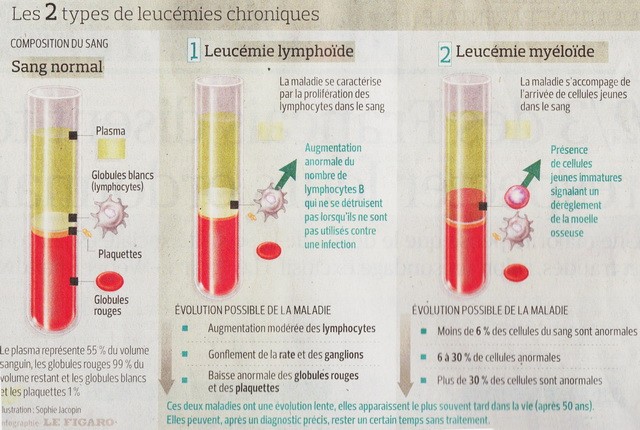 Các nhà nghiên cứu người Pháp cho thấy tính hữu ích của một thuốc chống đái đường đối với những bệnh nhân bị bệnh máu này.
Các nhà nghiên cứu người Pháp cho thấy tính hữu ích của một thuốc chống đái đường đối với những bệnh nhân bị bệnh máu này.
HEMATOLOGIE. Sự xuất hiện trên thị trường những liệu pháp nhắm đích (thérapie ciblée) cách nay15 năm làm bật lên hy vọng sống của những người bị leucémie myéloide chronique (LMC), một bệnh máu với 600 trường hợp mới ở Pháp mỗi năm. Lần này, chính sự chữa lành thành hình, với sự khám phá bởi một kíp nghiên cứu người Pháp những cơ chế cho phép dập tắc những nguy cơ thức dậy của bệnh.
Leucémie myéloide chronique được đặc trưng bởi một sự sản xuất quá mức những bạch cầu bởi những tế bào gốc ác tính của tủy xương. Điều trị quy chiếu, những liệu pháp nhắm đích ức chế sự hoạt hoá của enzyme tyrosine kinase (TK), tác động lên những tế bào ung thư xuất phát từ những tế bào gốc này. Nhưng những tế bào gốc này không phải vì vậy mà bị tiêu diệt, và, trong trường hợp ngừng điều trị, thức dậy ở đa số các bệnh nhân.
Hủy bỏ được mối đe dọa này mang lại hy vọng qua những công trình nghiên cứu được tiến hành bởi Stéphane Prost (CEA/iMETY), Philippe Rousselot (bệnh viện Mignot, Versailles). Được công bố hôm qua trong tạp chí Nature, những công trình của họ cho thấy rằng một loại thuốc đã được cho phép và được sử dụng chống lại bệnh đái đường loại 2, pioglitazone (Actos), cho phép phá hủy những tê bào gốc đang ngủ này khi thuốc được cho cùng lúc với điều trị nhắm đích. ” Pioglitazone làm cho những tế bào gốc đang ngủ nhạy cảm với tác dụng của inhibiteur de l’enzyme tyrosine kinase “, Stéphane Prost đã sơ lược như vậy. Mục đích là đạt được sự trừ khử những tế bào gốc, ít nhất một sự hiện diện không phát hiện được (une présence indétectable), khi thực hiện những phân tích cực kỳ nhạy cảm (PCR). Khi đó ta nói là rémission moléculaire complète.
Để kiểm tra trên người tính hiệu quả của phối hợp điều trị chưa từng có này, các nhà nghiên cứu trước hết đã trắc nghiệm nó vào năm 2012 trên những người bị bệnh đái đường cũng bị leucémie myéloide chronique. Thử nghiệm cũng đã được lặp lại ở 24 người, nhưng lần này không bị đái đường. ” Pioglitazone tăng tác dụng của insuline nhưng tự nó không làm hạ đường huyết. Vậy không có nguy hiểm đối với những người không bị đái đường”, Stéphane Prost đã xác nhận như vậy. Tuy nhiên các bệnh nhân đã chỉ nhận một năm loại thuốc này, vì nghi ngờ một nguy cơ (thấp) ung thư bàng quang trong trường hợp tiếp xúc lâu dài, BS Aude Charbonnier (Centre anticancéreux Paoli-Calmette), người đã tham gia những thử nghiệm lâm sàng, đã giải thích như vậy. ” Nhưng một công trình nghiên cứu được công bố từ đó đã xét lại những kết luận đã khiến rút loại thuốc này ở Pháp “, Stéphane Prost đã nhận xét như vậy, đồng thời nói thêm rằng những thuốc có những tính chất tương tự sẽ được trắc nghiệm.
REMISSION MOLECULAIRE COMPLETE
5 năm sau, 3 bệnh nhân đầu tiên được điều trị luôn luôn en rémission moléculaire complète. Trong thử nghiệm thứ hai, cùng tính hiệu quả đã có được ở 57% những người tham gia, so với 27% nếu inhibiteur de TK được dùng đơn độc. Tuy nhiên các bệnh nhân tiếp tục liệu pháp nhắm đích sau khi ngừng pioglitazone, vì sự an toàn bắt buộc. ” Hiện nay ta nói rémission solide. Để nói lành bệnh (guérison), phải có thể ngừng điều trị với đảm bảo rằng căn bệnh sẽ không tái phát trở lại “, GS Prost đã giải thích như vậy.
Đó sẽ là mục tiêu của những thử nghiệm lâm sàng sắp đến. Bởi vì những inhibiteur để TK là một điều trị suốt đời đôi khi khó chịu được đó những tác dụng phụ của nó. Ngoài ra, ” phí tổn tăng cao, 2000 euros mỗi tháng trong trường hợp ít đắc nhất, sẽ đặt vấn đề xã hội vì số những người bị bệnh gia tăng mỗi năm “, BS Charbonnier đã nhấn mạnh như vậy.
” Đó là một hướng nghiên cứu rất độc đáo và đáng quan tâm, vì ta đã thấy lộ ra áp dụng lâm sàng, điều này hiếm đối với loại nghiên cứu này, BS Sylvain Choquet, thầy thuốc chuyên khoa huyet học thuộc bệnh viện Pitié-Salpetrière (Paris) đã nói như vậy. ” Tác dụng được quan sát đối với LMC nhưng cũng chắc chắn đối với những ung thư khác chia xẻ cơ chế này, và khả năng có nhiều những loại ung thư này”, BS Amine Belhabri (Centre anticancéreux Léon-Bérard, Lyon) đã nói thêm như vậy.
Kíp iMETI đã bắt đầu thăm dò hướng nghiên cứu này trong những bệnh huyết học khác tương cận LMC.
MỘT CUỘC SỐNG BÌNH THƯỜNG MẶC DẦU BỊ LMC
Leucémie myéloide chronique chiếm 15% những leucémie. Tần số của nó gia tăng khi ta càng lớn tuổi và chẩn đoán trung bình vào khoảng 53 tuổi. Căn bệnh được gây nên bởi sự phối hợp tình cờ của các mảnh của những nhiễm sắc thể 9 và 22, dẫn đến sự tạo thành một gène mới (BCR-ABL). Bất thường này là nguồn gốc của một sự tăng sinh quá mức những tế bào bạch cầu. Không được điều trị, leucémie myéloide chronique tiến triển hướng về một dạng cấp tính có tiên lượng rất xấu. Nhưng sự xuất hiện cách nay 15 năm những liệu pháp nhắm đích đầu tiên ức chế tyrosine kinase như imatinib (Glivec) đã cho phép 90% những bệnh nhân, đáp ứng tốt với điều trị, tìm lại một cuộc sống bình thường và một hy vọng sống tốt. Tuy nhiên, được dùng mỗi ngày và suốt đời, những điều trị này có thể có những tác đúng phụ : crampe trong các cẳng chân, phù, lên cân, rối loạn tiêu hóa.
(LE FIGARO 3/9/2015)
 Các nhà nghiên cứu người Pháp cho thấy tính hữu ích của một thuốc chống đái đường đối với những bệnh nhân bị bệnh máu này.
Các nhà nghiên cứu người Pháp cho thấy tính hữu ích của một thuốc chống đái đường đối với những bệnh nhân bị bệnh máu này.HEMATOLOGIE. Sự xuất hiện trên thị trường những liệu pháp nhắm đích (thérapie ciblée) cách nay15 năm làm bật lên hy vọng sống của những người bị leucémie myéloide chronique (LMC), một bệnh máu với 600 trường hợp mới ở Pháp mỗi năm. Lần này, chính sự chữa lành thành hình, với sự khám phá bởi một kíp nghiên cứu người Pháp những cơ chế cho phép dập tắc những nguy cơ thức dậy của bệnh.
Leucémie myéloide chronique được đặc trưng bởi một sự sản xuất quá mức những bạch cầu bởi những tế bào gốc ác tính của tủy xương. Điều trị quy chiếu, những liệu pháp nhắm đích ức chế sự hoạt hoá của enzyme tyrosine kinase (TK), tác động lên những tế bào ung thư xuất phát từ những tế bào gốc này. Nhưng những tế bào gốc này không phải vì vậy mà bị tiêu diệt, và, trong trường hợp ngừng điều trị, thức dậy ở đa số các bệnh nhân.
Hủy bỏ được mối đe dọa này mang lại hy vọng qua những công trình nghiên cứu được tiến hành bởi Stéphane Prost (CEA/iMETY), Philippe Rousselot (bệnh viện Mignot, Versailles). Được công bố hôm qua trong tạp chí Nature, những công trình của họ cho thấy rằng một loại thuốc đã được cho phép và được sử dụng chống lại bệnh đái đường loại 2, pioglitazone (Actos), cho phép phá hủy những tê bào gốc đang ngủ này khi thuốc được cho cùng lúc với điều trị nhắm đích. ” Pioglitazone làm cho những tế bào gốc đang ngủ nhạy cảm với tác dụng của inhibiteur de l’enzyme tyrosine kinase “, Stéphane Prost đã sơ lược như vậy. Mục đích là đạt được sự trừ khử những tế bào gốc, ít nhất một sự hiện diện không phát hiện được (une présence indétectable), khi thực hiện những phân tích cực kỳ nhạy cảm (PCR). Khi đó ta nói là rémission moléculaire complète.
Để kiểm tra trên người tính hiệu quả của phối hợp điều trị chưa từng có này, các nhà nghiên cứu trước hết đã trắc nghiệm nó vào năm 2012 trên những người bị bệnh đái đường cũng bị leucémie myéloide chronique. Thử nghiệm cũng đã được lặp lại ở 24 người, nhưng lần này không bị đái đường. ” Pioglitazone tăng tác dụng của insuline nhưng tự nó không làm hạ đường huyết. Vậy không có nguy hiểm đối với những người không bị đái đường”, Stéphane Prost đã xác nhận như vậy. Tuy nhiên các bệnh nhân đã chỉ nhận một năm loại thuốc này, vì nghi ngờ một nguy cơ (thấp) ung thư bàng quang trong trường hợp tiếp xúc lâu dài, BS Aude Charbonnier (Centre anticancéreux Paoli-Calmette), người đã tham gia những thử nghiệm lâm sàng, đã giải thích như vậy. ” Nhưng một công trình nghiên cứu được công bố từ đó đã xét lại những kết luận đã khiến rút loại thuốc này ở Pháp “, Stéphane Prost đã nhận xét như vậy, đồng thời nói thêm rằng những thuốc có những tính chất tương tự sẽ được trắc nghiệm.
REMISSION MOLECULAIRE COMPLETE
5 năm sau, 3 bệnh nhân đầu tiên được điều trị luôn luôn en rémission moléculaire complète. Trong thử nghiệm thứ hai, cùng tính hiệu quả đã có được ở 57% những người tham gia, so với 27% nếu inhibiteur de TK được dùng đơn độc. Tuy nhiên các bệnh nhân tiếp tục liệu pháp nhắm đích sau khi ngừng pioglitazone, vì sự an toàn bắt buộc. ” Hiện nay ta nói rémission solide. Để nói lành bệnh (guérison), phải có thể ngừng điều trị với đảm bảo rằng căn bệnh sẽ không tái phát trở lại “, GS Prost đã giải thích như vậy.
Đó sẽ là mục tiêu của những thử nghiệm lâm sàng sắp đến. Bởi vì những inhibiteur để TK là một điều trị suốt đời đôi khi khó chịu được đó những tác dụng phụ của nó. Ngoài ra, ” phí tổn tăng cao, 2000 euros mỗi tháng trong trường hợp ít đắc nhất, sẽ đặt vấn đề xã hội vì số những người bị bệnh gia tăng mỗi năm “, BS Charbonnier đã nhấn mạnh như vậy.
” Đó là một hướng nghiên cứu rất độc đáo và đáng quan tâm, vì ta đã thấy lộ ra áp dụng lâm sàng, điều này hiếm đối với loại nghiên cứu này, BS Sylvain Choquet, thầy thuốc chuyên khoa huyet học thuộc bệnh viện Pitié-Salpetrière (Paris) đã nói như vậy. ” Tác dụng được quan sát đối với LMC nhưng cũng chắc chắn đối với những ung thư khác chia xẻ cơ chế này, và khả năng có nhiều những loại ung thư này”, BS Amine Belhabri (Centre anticancéreux Léon-Bérard, Lyon) đã nói thêm như vậy.
Kíp iMETI đã bắt đầu thăm dò hướng nghiên cứu này trong những bệnh huyết học khác tương cận LMC.
MỘT CUỘC SỐNG BÌNH THƯỜNG MẶC DẦU BỊ LMC
Leucémie myéloide chronique chiếm 15% những leucémie. Tần số của nó gia tăng khi ta càng lớn tuổi và chẩn đoán trung bình vào khoảng 53 tuổi. Căn bệnh được gây nên bởi sự phối hợp tình cờ của các mảnh của những nhiễm sắc thể 9 và 22, dẫn đến sự tạo thành một gène mới (BCR-ABL). Bất thường này là nguồn gốc của một sự tăng sinh quá mức những tế bào bạch cầu. Không được điều trị, leucémie myéloide chronique tiến triển hướng về một dạng cấp tính có tiên lượng rất xấu. Nhưng sự xuất hiện cách nay 15 năm những liệu pháp nhắm đích đầu tiên ức chế tyrosine kinase như imatinib (Glivec) đã cho phép 90% những bệnh nhân, đáp ứng tốt với điều trị, tìm lại một cuộc sống bình thường và một hy vọng sống tốt. Tuy nhiên, được dùng mỗi ngày và suốt đời, những điều trị này có thể có những tác đúng phụ : crampe trong các cẳng chân, phù, lên cân, rối loạn tiêu hóa.
(LE FIGARO 3/9/2015)
5/ CHỨNG BÉO PHÌ NẶNG : VỚI PHẪU THUẬT, TỶ LỆ TỬ VONG GIẢM 40%
BS Sylvie Gueroult, thầy thuốc ngoại tiêu hóa, trình bày những kết quả của những công trình nghiên cứu chứng minh tính hiệu quả của những kỹ thuật mới nhất.
Hỏi : Bắt đầu từ chỉ số khối lượng cơ thể (IMC : indice de masse corporelle) nào ta gọi là béo phì (obésité)
BS Sylvie Gueroult : Chỉ số này tương ứng với sự thặng dư mô mỡ trong cơ thể. Để tính nó, ta chia trọng lượng cho bình phương tầm vóc (taille). Chứng béo phì được xác định bởi một IMC lớn hơn 30. Thí dụ : một phụ nữ đo 1,60 mètre và cân nặng 92 kg có một chỉ số 36, điều này chỉ một chứng béo phì nặng (obésité sévère).
Hỏi : Người ta đã xác định được những nguyên nhân như thế nào ?
BS Sylvie Gueroult : Có nhiều nguyên nhân và có thể tương tác với nhau : những yếu tố kích thích tố, di truyền, thuốc (thí dụ với những thuốc chống trầm cảm), hành vi, tâm lý học, ăn uống. Một sự biến đổi của chuyển hóa, một sự thiếu hoạt động vật lý và một chế độ ăn uống quá phong phú cũng thường là nguyên nhân của một chứng béo phì.
Hỏi : Những nguy cơ nghiêm trọng nhất do chứng béo phì là gì ?
BS Sylvie Gueroult : Tác động của nó lên những nguy cơ bị những bệnh nặng và tử vong đã được chứng minh trong nhiều công trình nghiên cứu, trong đó những công trình mới nhất đã được công bố năm 2014 trong ” The Lancet Oncology ” và trong Registre của OMS. Nguy cơ cao huyết áp được nhân gấp bốn, nguy cơ bệnh đái đường loại 2 được nhân gấp 8 và số những trường hợp ung thư gia tăng mạnh. Cũng phải kể số những trường hợp thoái khớp (arthrose) được nhân gấp 5 và số những trường hợp trầm cảm nhân gấp hai. Chứng béo phì là yếu tố nguy cơ thứ năm gây tử vong trên thế giới.
Hỏi : Những điều trị theo nguyên nhân là những điều trị nào ?
BS Sylvie Gueroult : Trong những trường hợp tăng thể trọng (surpoid) hay béo phì bệnh hoạn (obésité morbide), trước hết bệnh nhân được gởi đến một thầy thuốc chuyên về dinh dưỡng để thực hiện một bilan. Nếu vị thầy thuốc này khám phá một vấn đề không phải nguồn gốc ăn uống (thí dụ nguyên nhân hormone), ông ta sẽ chuyển bệnh nhân đến một thầy thuốc chuyên khoa. Trong trường hợp béo phì nặng (obésité sévère ou massive), điều trị có thể là ngoại khoa.
Hỏi : Trong những trường hợp nào, thầy thuốc ngoại khoa quyết định thực hiện một phẫu thuật được gọi là “bariatique” ?
 BS Sylvie Gueroult : Phẫu thuật này được dành cho :
BS Sylvie Gueroult : Phẫu thuật này được dành cho :
1. Tất cả những bệnh nhân bị một obésité massive có hay không bệnh liên kết ;
2. Những chứng béo phì nặng (obésité sévère) (IMC trên 35) nhưng có ít nhất một bệnh liên kết, như bệnh đái đường loại hai
3. Ba kỹ thuật được sử dụng : đối với chứng béo phì mức độ vừa phải, anneau gastrique ajustable làm giảm thể tích của dạ dày, như thế cho phép có được một sự no nê sớm ; đối với những obésité massive, đó là “sleeve” gastrectomie, trong đó ta lấy đi một phần của dạ dày để làm giảm thể tích của nó ; vẫn đối với obésité sévère hay massive, kỹ thuật “by pass” chỉ bảo tồn một túi nhỏ của dạ dày, trực tiếp được nối với phần thứ hai của ruột non. Như thế thầy thuốc ngoại khoa đặt ra ngoài circuit một phần của sự hấp thụ thức ăn. Kỹ thuật này cho phép làm mất trọng lượng thừa từ 80 đến 100%, với những kết quả trong thời gian dài hạn.
Hỏi : Chirurgie bariatique này dẫu sao cũng là một động tác nặng nề. Những biến chứng khả dĩ là gì ?
BS Sylvie Gueroult : Hôm nay, với những tiến bộ được thực hiện trong những kỹ thuật mổ, những biến chứng là hiếm. Sự xuất hiện một fistule (1% những trường hợp) hay sự trượt vòng (glissemnt de l’anneau) (dưới 1%) có thể xử trí được. Với sự hiệu chính những can thiệp vi xâm nhập bằng nội soi ổ bụng, một sự giảm đau hậu phẫu và những protocole gây mê cho phép nhập viện ngắn ngày hơn (đôi khi ta có thể xuất viện ngay ngày hôm sau), các bệnh nhân ngày nay sợ phẫu thuật này ít hơn nhiều. Họ khổ sở tình trạng của họ đến độ họ trông chờ được mổ như một giải thoát !
Hỏi : Những công trình nghiên cứu nào đã chứng minh một sự giảm thật sự quan trọng của những yếu tố nguy cơ liên kết với chứng béo phì với chirurgie bariatique này ?
BS Sylvie Gueroult : Một phân tích méta của American Diabetes Association, sau khi đã tập hợp những kết quả của 19 công trình nghiên cứu khoa học được thực hiện trên 4070 bệnh nhân, đã thống kê một tỷ lệ chữa lành của bệnh đái đường loại 2 ở 78% những bệnh nhân béo phì nặng sau chirurgie de bypass. Một kết quả khác được rút ra bởi cùng phân tích này : một sự giảm 22% nguy cơ tim mạch. Những công trình nghiên cứu khác đã chứng minh một sự giảm quan trọng của tỷ lệ mắc phải vài ung thư, trong đó có ung thư vú. Một cuộc điều tra mới đây, được công bố trong ” The New England Journal of Medicine” kết luận rằng, nhờ chirurgie bariatique, ta có được một sự giảm toàn bộ tỷ lệ tử vong 40%.
(PARIS MATCH 24/9-30/9/2015)
BS Sylvie Gueroult, thầy thuốc ngoại tiêu hóa, trình bày những kết quả của những công trình nghiên cứu chứng minh tính hiệu quả của những kỹ thuật mới nhất.
Hỏi : Bắt đầu từ chỉ số khối lượng cơ thể (IMC : indice de masse corporelle) nào ta gọi là béo phì (obésité)
BS Sylvie Gueroult : Chỉ số này tương ứng với sự thặng dư mô mỡ trong cơ thể. Để tính nó, ta chia trọng lượng cho bình phương tầm vóc (taille). Chứng béo phì được xác định bởi một IMC lớn hơn 30. Thí dụ : một phụ nữ đo 1,60 mètre và cân nặng 92 kg có một chỉ số 36, điều này chỉ một chứng béo phì nặng (obésité sévère).
Hỏi : Người ta đã xác định được những nguyên nhân như thế nào ?
BS Sylvie Gueroult : Có nhiều nguyên nhân và có thể tương tác với nhau : những yếu tố kích thích tố, di truyền, thuốc (thí dụ với những thuốc chống trầm cảm), hành vi, tâm lý học, ăn uống. Một sự biến đổi của chuyển hóa, một sự thiếu hoạt động vật lý và một chế độ ăn uống quá phong phú cũng thường là nguyên nhân của một chứng béo phì.
Hỏi : Những nguy cơ nghiêm trọng nhất do chứng béo phì là gì ?
BS Sylvie Gueroult : Tác động của nó lên những nguy cơ bị những bệnh nặng và tử vong đã được chứng minh trong nhiều công trình nghiên cứu, trong đó những công trình mới nhất đã được công bố năm 2014 trong ” The Lancet Oncology ” và trong Registre của OMS. Nguy cơ cao huyết áp được nhân gấp bốn, nguy cơ bệnh đái đường loại 2 được nhân gấp 8 và số những trường hợp ung thư gia tăng mạnh. Cũng phải kể số những trường hợp thoái khớp (arthrose) được nhân gấp 5 và số những trường hợp trầm cảm nhân gấp hai. Chứng béo phì là yếu tố nguy cơ thứ năm gây tử vong trên thế giới.
Hỏi : Những điều trị theo nguyên nhân là những điều trị nào ?
BS Sylvie Gueroult : Trong những trường hợp tăng thể trọng (surpoid) hay béo phì bệnh hoạn (obésité morbide), trước hết bệnh nhân được gởi đến một thầy thuốc chuyên về dinh dưỡng để thực hiện một bilan. Nếu vị thầy thuốc này khám phá một vấn đề không phải nguồn gốc ăn uống (thí dụ nguyên nhân hormone), ông ta sẽ chuyển bệnh nhân đến một thầy thuốc chuyên khoa. Trong trường hợp béo phì nặng (obésité sévère ou massive), điều trị có thể là ngoại khoa.
Hỏi : Trong những trường hợp nào, thầy thuốc ngoại khoa quyết định thực hiện một phẫu thuật được gọi là “bariatique” ?
 BS Sylvie Gueroult : Phẫu thuật này được dành cho :
BS Sylvie Gueroult : Phẫu thuật này được dành cho :1. Tất cả những bệnh nhân bị một obésité massive có hay không bệnh liên kết ;
2. Những chứng béo phì nặng (obésité sévère) (IMC trên 35) nhưng có ít nhất một bệnh liên kết, như bệnh đái đường loại hai
3. Ba kỹ thuật được sử dụng : đối với chứng béo phì mức độ vừa phải, anneau gastrique ajustable làm giảm thể tích của dạ dày, như thế cho phép có được một sự no nê sớm ; đối với những obésité massive, đó là “sleeve” gastrectomie, trong đó ta lấy đi một phần của dạ dày để làm giảm thể tích của nó ; vẫn đối với obésité sévère hay massive, kỹ thuật “by pass” chỉ bảo tồn một túi nhỏ của dạ dày, trực tiếp được nối với phần thứ hai của ruột non. Như thế thầy thuốc ngoại khoa đặt ra ngoài circuit một phần của sự hấp thụ thức ăn. Kỹ thuật này cho phép làm mất trọng lượng thừa từ 80 đến 100%, với những kết quả trong thời gian dài hạn.

Hỏi : Chirurgie bariatique này dẫu sao cũng là một động tác nặng nề. Những biến chứng khả dĩ là gì ?
BS Sylvie Gueroult : Hôm nay, với những tiến bộ được thực hiện trong những kỹ thuật mổ, những biến chứng là hiếm. Sự xuất hiện một fistule (1% những trường hợp) hay sự trượt vòng (glissemnt de l’anneau) (dưới 1%) có thể xử trí được. Với sự hiệu chính những can thiệp vi xâm nhập bằng nội soi ổ bụng, một sự giảm đau hậu phẫu và những protocole gây mê cho phép nhập viện ngắn ngày hơn (đôi khi ta có thể xuất viện ngay ngày hôm sau), các bệnh nhân ngày nay sợ phẫu thuật này ít hơn nhiều. Họ khổ sở tình trạng của họ đến độ họ trông chờ được mổ như một giải thoát !
Hỏi : Những công trình nghiên cứu nào đã chứng minh một sự giảm thật sự quan trọng của những yếu tố nguy cơ liên kết với chứng béo phì với chirurgie bariatique này ?
BS Sylvie Gueroult : Một phân tích méta của American Diabetes Association, sau khi đã tập hợp những kết quả của 19 công trình nghiên cứu khoa học được thực hiện trên 4070 bệnh nhân, đã thống kê một tỷ lệ chữa lành của bệnh đái đường loại 2 ở 78% những bệnh nhân béo phì nặng sau chirurgie de bypass. Một kết quả khác được rút ra bởi cùng phân tích này : một sự giảm 22% nguy cơ tim mạch. Những công trình nghiên cứu khác đã chứng minh một sự giảm quan trọng của tỷ lệ mắc phải vài ung thư, trong đó có ung thư vú. Một cuộc điều tra mới đây, được công bố trong ” The New England Journal of Medicine” kết luận rằng, nhờ chirurgie bariatique, ta có được một sự giảm toàn bộ tỷ lệ tử vong 40%.
(PARIS MATCH 24/9-30/9/2015)
6/ STATINES TRƯỚC KHI MỒ : ÍT NHỮNG BIẾN CHỨNG TIM HƠN ?
Những công trình nghiên cứu đã cho thấy rằng sự cho đúng giờ statine vài ngày trước và sau khi mổ tim làm giảm nguy cơ bị những biến chứng cơ tim. Ta vẫn còn lờ mờ về những trường hợp mổ không phải do tim. Một công trình nghiên cứu quốc tế, được trình bày ở hội nghị của Société européenne de cardiologie (Cardiologie, Hoa Kỳ, Vương quốc Anh, Brésil, Trung quốc…), tập hợp 15.478 bệnh nhân, vừa làm sáng tỏ vấn đề này. Hai nhóm bệnh nhân đã có thể được phân tích : 2845 bệnh nhân được mổ sau khi đã nhận statine một tuần hay nhiều hơn trước khi mổ và 4492 bệnh nhân khác đã không nhận statine. Sau một tháng theo dõi, sử dụng statine đã có thể làm giảm, độc lập với mọi yếu tố nguy cơ khác, 17% nguy cơ biến chứng tim, 52% tỷ lệ tử vong tim mạch và 43% tỷ lệ tử vong của tất cả những nguyên nhân !
(PARIS MATCH 24/9-30/9/2015)
Những công trình nghiên cứu đã cho thấy rằng sự cho đúng giờ statine vài ngày trước và sau khi mổ tim làm giảm nguy cơ bị những biến chứng cơ tim. Ta vẫn còn lờ mờ về những trường hợp mổ không phải do tim. Một công trình nghiên cứu quốc tế, được trình bày ở hội nghị của Société européenne de cardiologie (Cardiologie, Hoa Kỳ, Vương quốc Anh, Brésil, Trung quốc…), tập hợp 15.478 bệnh nhân, vừa làm sáng tỏ vấn đề này. Hai nhóm bệnh nhân đã có thể được phân tích : 2845 bệnh nhân được mổ sau khi đã nhận statine một tuần hay nhiều hơn trước khi mổ và 4492 bệnh nhân khác đã không nhận statine. Sau một tháng theo dõi, sử dụng statine đã có thể làm giảm, độc lập với mọi yếu tố nguy cơ khác, 17% nguy cơ biến chứng tim, 52% tỷ lệ tử vong tim mạch và 43% tỷ lệ tử vong của tất cả những nguyên nhân !
(PARIS MATCH 24/9-30/9/2015)
7/ RUỘT THỪA VIÊM : SỤT GIẢM SỐ LƯỢNG MỔ TRONG 25 NĂM
Sự điều trị viêm ruột thừa đang trong thời kỳ đột biến. Những nghiên cứu được tiến hành về sự sử dụng kháng sinh đối với những trường hợp đơn giản nhất.
CHIRURGIE. Cắt bỏ ruột thừa (appendicectomie), nom savant dành cho mổ ruột thừa viêm, từ lâu là can thiệp ngoại khoa thường gặp nhất ở Pháp, được xem là bình thường và không thể tránh được. Thế mà thật vậy, cứ 10 người thì có một người sẽ bị ruột thừa viêm trong cuộc đời mình, Viện hàn lâm ngoại khoa quốc gia trong một báo cáo năm 2014 đã đánh giá như vậy. Tuy nhiên, can thiệp này đã nhận được những tiến bộ về technologie médicale trong những năm qua, đến độ tính thích đáng của một điều trị ngoại khoa bị xét lại.
Ruột thừa viêm (appendicite) là biểu hiện đau của một phản ứng viêm của ruột thừa (appendice), một loại túi hẹp và dài 6-12 cm ở người trưởng thành, mở vào đại tràng. Những nguyên nhân vẫn còn không chắc chắn, nhưng dường như cái “túi” này đôi khi bị bít lại, hoặc bởi một mảnh phân, hoặc do lỗ mở bị siết lại, phản ứng với một virus. Khi đó túi chứa đầy những vi trùng, tạo một phản ứng viêm ít nhiều lan rộng. Đôi khi thành của ruột thừa bị thủng, và để mủ chảy ra, dẫn đến viêm phúc mạc đáng sợ, một nguy cơ sinh tử thật sự.
Trong khi năm 1986, 270.000 trường hợp mổ ruột thừa được thực hiện, thì năm 2012 chỉ còn 83.400. Nước Pháp, vốn đã thực hiện nhiều cắt bỏ ruột thừa so với những nước phát triển khác, bây giờ trở về hàng ngũ củ, chiếm vị trí thứ 8 trong 22 nước châu Âu. Tiến triển này chủ yếu là do một sự cải thiện chẩn đoán nhờ những tiến bộ của siêu âm và chụp cắt lớp vi tính. Song hành, những option điều trị được đa dạng hóa để đáp ứng sự đa dạng của các trường hợp, chủ yếu với sự gần như phổ biến của coelioscopie, một kỹ thuật mổ bụng đóng (technique opératoire à ventre fermé), sử dụng một caméra được đưa vào qua rốn. Những cuộc cách mạng quan trọng nhất và bị tranh cãi nhất vào lúc này trong số những professionnel, liên quan sự sử dụng những kháng sinh thay cho phẫu thuật.
Mặc dầu viêm phúc mạc luôn luôn phải được mổ tức thì vì những nguy cơ mà chúng biểu hiện, các kháng sinh đã cho thấy lợi ích của chúng để làm chậm lại và mang lại an toàn cho những cuộc mổ có nguy cơ. Đó là trường hợp của vài viêm phúc mạc khu trú có một biến chứng đặc biệt được gọi là abcès hay ” plastron”. Nhờ những kháng sinh, bệnh nhân có thể trở về nhà và chỉ được mổ 8 đến 10 tuần sau. ” Có một sự nhất trí tương đối về option này”, Benoit Parmentier, thầy thuốc ngoại khoa nhi đồng (bệnh viện Armand Trousseau, Paris) đã nhấn mạnh như vậy.
Theo những công trình nghiên cứu được tiến hành đều đặn bởi nhiều nhà nghiên cứu về chủ đề này, những giấc mơ mà các nhà nghiên cứu hằng ấp ủ, là, đứng trước một viêm ruột thừa cấp tính không biến chứng (chỉ ruột thừa bị viêm không chảy mủ), thay thế phẫu thuật bằng điều trị kháng sinh không thôi. Những trắc nghiệm được thực hiện ở Pháp hay quốc tế, cho đến nay, đã cho những kết quả được đánh giá một cách đa dạng. Thí dụ mới nhất, một thử nghiệm lâm sàng được tiến hành ở Phần Lan trên hơn 500 bệnh nhân bị viêm ruột thừa đơn thuần (không viêm phúc mạc). Một nửa được mổ, một nửa nhận những kháng sinh. Trong số những bệnh nhân nhận kháng sinh, 27% bị đau trở lại và đã được mồ trong năm.
” Một thất bại điều trị quy mô này không phải lẽ, BS Benoit Parmentier đã đánh giá như vậy. Phẫu thuật làm sợ nhưng nó có rất ít những biến chứng và chỉ buộc 48 giờ nhập viện, so với 3 ngày đối với một đợt điều trị kháng sinh bằng đường tĩnh mạch trong khung cảnh thử nghiệm này “, ông nói tiếp, tuy nhiên ý thức rằng ” sự lo âu gây nên bởi mổ có lẽ bị đánh giá thấp bởi những người hành nghề y tế.
Ngược lại, GS Corine Vons (bệnh viện Avicenne, Bobigny), chính bà là tác giả của một công trình nghiên cứu, được công bố năm 2011 trong tạp chí The Lancet, cho thấy một nhiệt tình không thể lay chuyển được. ” Chưa một ai đã thử điều trị những tái phát với kháng sinh, nhưng tôi tin chắc rằng điều đó cũng hiệu quả.Và khi đó ta sẽ tránh mổ cho 90 hay 100% những viêm ruột thừa đơn thuần.” Tuy nhiên cần phải làm tốt protocole. ” Phải tiến hành những nghiên cứu để nhận diện những kháng sinh tốt bởi vì hiện nay tất cả chọn chúng một cách thường nghiệm, với nguy cơ làm yếu những kháng sinh mạnh cần được gìn giữ trong khung cảnh chống lại những đề kháng.” Nhà ngoại khoa cũng chủ trương sử dụng thuốc bằng đường miệng, không cần nhập viện, như thế còn đi xa hơn vài đồng nghiệp của bà.
” Có một sự chuyển động theo hướng kháng sinh liệu pháp, không thể tránh được “, GS Jacques Baulieux, cựu président de l’Académie nationale de chirurgie đã đánh giá như vậy. ” Nhưng một trong những suy nghĩ cơ bản, đó là ngay cả nếu ta điều trị bằng kháng sinh, điều đó sẽ không được thực hiện ở nhà bởi toa thuốc của BS gia đình. Chỉ có một thầy thuốc ngoại khoa mới có thể thảo luận, đánh giá người bệnh để kiểm tra rằng không có tiến triển bất thuận lợi.”
(LE FIGARO 22/6/2015)
Sự điều trị viêm ruột thừa đang trong thời kỳ đột biến. Những nghiên cứu được tiến hành về sự sử dụng kháng sinh đối với những trường hợp đơn giản nhất.
CHIRURGIE. Cắt bỏ ruột thừa (appendicectomie), nom savant dành cho mổ ruột thừa viêm, từ lâu là can thiệp ngoại khoa thường gặp nhất ở Pháp, được xem là bình thường và không thể tránh được. Thế mà thật vậy, cứ 10 người thì có một người sẽ bị ruột thừa viêm trong cuộc đời mình, Viện hàn lâm ngoại khoa quốc gia trong một báo cáo năm 2014 đã đánh giá như vậy. Tuy nhiên, can thiệp này đã nhận được những tiến bộ về technologie médicale trong những năm qua, đến độ tính thích đáng của một điều trị ngoại khoa bị xét lại.
Ruột thừa viêm (appendicite) là biểu hiện đau của một phản ứng viêm của ruột thừa (appendice), một loại túi hẹp và dài 6-12 cm ở người trưởng thành, mở vào đại tràng. Những nguyên nhân vẫn còn không chắc chắn, nhưng dường như cái “túi” này đôi khi bị bít lại, hoặc bởi một mảnh phân, hoặc do lỗ mở bị siết lại, phản ứng với một virus. Khi đó túi chứa đầy những vi trùng, tạo một phản ứng viêm ít nhiều lan rộng. Đôi khi thành của ruột thừa bị thủng, và để mủ chảy ra, dẫn đến viêm phúc mạc đáng sợ, một nguy cơ sinh tử thật sự.
Trong khi năm 1986, 270.000 trường hợp mổ ruột thừa được thực hiện, thì năm 2012 chỉ còn 83.400. Nước Pháp, vốn đã thực hiện nhiều cắt bỏ ruột thừa so với những nước phát triển khác, bây giờ trở về hàng ngũ củ, chiếm vị trí thứ 8 trong 22 nước châu Âu. Tiến triển này chủ yếu là do một sự cải thiện chẩn đoán nhờ những tiến bộ của siêu âm và chụp cắt lớp vi tính. Song hành, những option điều trị được đa dạng hóa để đáp ứng sự đa dạng của các trường hợp, chủ yếu với sự gần như phổ biến của coelioscopie, một kỹ thuật mổ bụng đóng (technique opératoire à ventre fermé), sử dụng một caméra được đưa vào qua rốn. Những cuộc cách mạng quan trọng nhất và bị tranh cãi nhất vào lúc này trong số những professionnel, liên quan sự sử dụng những kháng sinh thay cho phẫu thuật.
Mặc dầu viêm phúc mạc luôn luôn phải được mổ tức thì vì những nguy cơ mà chúng biểu hiện, các kháng sinh đã cho thấy lợi ích của chúng để làm chậm lại và mang lại an toàn cho những cuộc mổ có nguy cơ. Đó là trường hợp của vài viêm phúc mạc khu trú có một biến chứng đặc biệt được gọi là abcès hay ” plastron”. Nhờ những kháng sinh, bệnh nhân có thể trở về nhà và chỉ được mổ 8 đến 10 tuần sau. ” Có một sự nhất trí tương đối về option này”, Benoit Parmentier, thầy thuốc ngoại khoa nhi đồng (bệnh viện Armand Trousseau, Paris) đã nhấn mạnh như vậy.
Theo những công trình nghiên cứu được tiến hành đều đặn bởi nhiều nhà nghiên cứu về chủ đề này, những giấc mơ mà các nhà nghiên cứu hằng ấp ủ, là, đứng trước một viêm ruột thừa cấp tính không biến chứng (chỉ ruột thừa bị viêm không chảy mủ), thay thế phẫu thuật bằng điều trị kháng sinh không thôi. Những trắc nghiệm được thực hiện ở Pháp hay quốc tế, cho đến nay, đã cho những kết quả được đánh giá một cách đa dạng. Thí dụ mới nhất, một thử nghiệm lâm sàng được tiến hành ở Phần Lan trên hơn 500 bệnh nhân bị viêm ruột thừa đơn thuần (không viêm phúc mạc). Một nửa được mổ, một nửa nhận những kháng sinh. Trong số những bệnh nhân nhận kháng sinh, 27% bị đau trở lại và đã được mồ trong năm.
” Một thất bại điều trị quy mô này không phải lẽ, BS Benoit Parmentier đã đánh giá như vậy. Phẫu thuật làm sợ nhưng nó có rất ít những biến chứng và chỉ buộc 48 giờ nhập viện, so với 3 ngày đối với một đợt điều trị kháng sinh bằng đường tĩnh mạch trong khung cảnh thử nghiệm này “, ông nói tiếp, tuy nhiên ý thức rằng ” sự lo âu gây nên bởi mổ có lẽ bị đánh giá thấp bởi những người hành nghề y tế.
Ngược lại, GS Corine Vons (bệnh viện Avicenne, Bobigny), chính bà là tác giả của một công trình nghiên cứu, được công bố năm 2011 trong tạp chí The Lancet, cho thấy một nhiệt tình không thể lay chuyển được. ” Chưa một ai đã thử điều trị những tái phát với kháng sinh, nhưng tôi tin chắc rằng điều đó cũng hiệu quả.Và khi đó ta sẽ tránh mổ cho 90 hay 100% những viêm ruột thừa đơn thuần.” Tuy nhiên cần phải làm tốt protocole. ” Phải tiến hành những nghiên cứu để nhận diện những kháng sinh tốt bởi vì hiện nay tất cả chọn chúng một cách thường nghiệm, với nguy cơ làm yếu những kháng sinh mạnh cần được gìn giữ trong khung cảnh chống lại những đề kháng.” Nhà ngoại khoa cũng chủ trương sử dụng thuốc bằng đường miệng, không cần nhập viện, như thế còn đi xa hơn vài đồng nghiệp của bà.
” Có một sự chuyển động theo hướng kháng sinh liệu pháp, không thể tránh được “, GS Jacques Baulieux, cựu président de l’Académie nationale de chirurgie đã đánh giá như vậy. ” Nhưng một trong những suy nghĩ cơ bản, đó là ngay cả nếu ta điều trị bằng kháng sinh, điều đó sẽ không được thực hiện ở nhà bởi toa thuốc của BS gia đình. Chỉ có một thầy thuốc ngoại khoa mới có thể thảo luận, đánh giá người bệnh để kiểm tra rằng không có tiến triển bất thuận lợi.”
(LE FIGARO 22/6/2015)
8/ DOULEURS NEUROPATHIQUES PERIPHERIQUES : HY VỌNG CỦA MỘT ĐIỀU TRỊ ĐỔI MỚI
BS Didier Bouhassira, thầy thuốc chuyên khoa thần kinh thuộc bệnh viện Ambroise-Paré, giải thích cơ chế tác dụng của một concept mới, có thể làm giảm đau do những thương tổn neuropathique này mà không gây những tác dụng phụ.
Hỏi : Tại sao douleur neuropathique périphérique lại khó điều trị đến thế ?
BS Didier Bouhassira : Bởi vì chúng liên kết với những thương tổn lên những dây thần kinh ngoại biên. Những cơ chế phát khởi chúng khác với những cơ chế của những loại đau khác. Điều này giải thích rằng những điều trị nội khoa quy ước (những thuốc kháng viêm, aspirine) ít có hiệu quả. Những douleur neuropathique périphérique có thể do bệnh đái đường, zona, một chấn thương, một phẫu thuật.
Hỏi : Ta không thể giảm đau những bệnh nhân này bằng những dẫn xuất morphine hay sao ?
BS Didier Bouhassira : Để tác động lên những loại đau này, morphine phải được cho với liều mạnh, có thể dẫn đến nhiều tác dụng phụ : nôn, mửa, ngủ gà và trong vài trường hợp, những vấn đề hô hấp nghiêm trọng.
Hỏi : Tùy theo những nguyên nhân, những triệu chứng đau này có khác nhau không ?
BS Didier Bouhassira : Lúc khám bệnh, bệnh nhân gợi lên cùng những triệu chứng, thường là mãn tính và mạnh : cảm giác rát, phóng điện, châm chích, kiến bò…Những triệu chứng đau này kéo dài vài tháng hay nhiều năm.
Hỏi : Trong những lần khám bệnh của ông, các bệnh nhân kêu ca những phế tật nào ?
BS Didier Bouhassira : Một sự biến đổi đáng kể chất lượng sống. Giấc ngủ của họ bị xáo trộn, chứng trầm cảm của họ làm hại những quan hệ với những người khác. Khi chân bị thương tổn, họ khó khăn lúc bước ; nếu đó là bàn tay hay cánh tay, họ khó thực hiện những động tác hàng ngày.
Hỏi : Những điều trị chuẩn là gì ?
BS Didier Bouhassira : Chúng tôi sử dụng hai loại thuốc. Hoặc là những thuốc chống động kinh làm giảm tính kích thích của neurone, hoặc những thuốc chống trầm cảm tác động lên vài vùng não bộ có liên quan trong kiểm soát đau.
Hỏi : Ông có được những kết quả nào và với những tác dụng phụ nào ?
BS Didier Bouhassira : Ta chỉ làm thuyên giảm một phần những trường hợp đau, với một sự giảm khoảng 30 đến 50% ở một nửa những bệnh nhân và với cái giá của những phản ứng phụ quan trọng : chóng mặt, nôn, lên cân với những thuốc chống động kinh ; ngủ gà, khô miệng, bí tiểu, đôi khi những vấn đề tim với những thuốc chống trầm cảm, làm cho khó thực hiện những liều lượng có hiệu quả.
Hỏi : Phương pháp mới dựa trên gì ?
BS Didier Bouhassira : Điều trị mới này dựa trên một concept được phát triển bởi GS Bernard Roques, thuộc dược khoa Paris. Chúng ta biết rằng não bộ chế tạo những chất tương cận với morphine, những endorphine nhưng với lượng quá nhỏ rồi bị thoái biến nhanh. Nguyên tắc của điều trị là làm giảm sự thoái biến của chúng để gia tăng nồng độ và tác dụng của chúng. Như thế, bệnh nhân hưởng được những phòng vệ tự nhiên chống lại đau với lượng đủ, đồng thời tránh những tác dụng phụ của morphine tổng hợp.
Hỏi : Những tác dụng của điều trị này phải chăng đã chứng tỏ một tính hiệu quả cao hơn những trị liệu chuẩn ?
BS Didier Bouhassira : Vâng, ở động vật và không có tác dụng phụ đang kể. Những thử nghiệm đầu tiên này đã được tiến hành trên những con chuột có những dạng khác nhau của douleur neuropathique ngoại biên, giống với những dạng của một bệnh nhân đái đường hay chấn thương. Rồi giai đoạn 1 của công trình nghiên cứu ở người, được thực hiện ở những người tình nguyện để đánh giá sự dung nạp (tolérance), đã xác nhận không có những tác dụng phụ. Tất cả những kết quả tốt này đã khiến tiến hành giai đoạn II, với một công trình nghiên cứu trên khoảng 200 bệnh nhân Pháp-Anh, tất cả bị bệnh đái đường loại 2 và bị douleur neuropathie périphérique. Ở Pháp, nhiều trung tâm bệnh viện hiện tham gia vào công trình nghiên cứu này. Phương pháp đổi mới này đã được công bố trong nhiều ấn bản quốc tế trong những tạp chí khoa học uy tín, trong đó “Pain” và “Nature”.
Hỏi : Concept moi này phải chăng có thể dẫn đến phát triển những điều trị cho những loại đau khác ?
BS Didier Bouhassira : Nếu những kết quả tốt có được ở động vật được xác nhận ở người, ta có thể nghĩ đến sự chế biến một họ mới những thuốc có tác dụng điều biến một cách còn hiệu quả hơn tác dụng của những endorphine.
(PARIS MATCH 5/11/2015- 11/11/2015)
BS Didier Bouhassira, thầy thuốc chuyên khoa thần kinh thuộc bệnh viện Ambroise-Paré, giải thích cơ chế tác dụng của một concept mới, có thể làm giảm đau do những thương tổn neuropathique này mà không gây những tác dụng phụ.
Hỏi : Tại sao douleur neuropathique périphérique lại khó điều trị đến thế ?
BS Didier Bouhassira : Bởi vì chúng liên kết với những thương tổn lên những dây thần kinh ngoại biên. Những cơ chế phát khởi chúng khác với những cơ chế của những loại đau khác. Điều này giải thích rằng những điều trị nội khoa quy ước (những thuốc kháng viêm, aspirine) ít có hiệu quả. Những douleur neuropathique périphérique có thể do bệnh đái đường, zona, một chấn thương, một phẫu thuật.
Hỏi : Ta không thể giảm đau những bệnh nhân này bằng những dẫn xuất morphine hay sao ?
BS Didier Bouhassira : Để tác động lên những loại đau này, morphine phải được cho với liều mạnh, có thể dẫn đến nhiều tác dụng phụ : nôn, mửa, ngủ gà và trong vài trường hợp, những vấn đề hô hấp nghiêm trọng.
Hỏi : Tùy theo những nguyên nhân, những triệu chứng đau này có khác nhau không ?
BS Didier Bouhassira : Lúc khám bệnh, bệnh nhân gợi lên cùng những triệu chứng, thường là mãn tính và mạnh : cảm giác rát, phóng điện, châm chích, kiến bò…Những triệu chứng đau này kéo dài vài tháng hay nhiều năm.
Hỏi : Trong những lần khám bệnh của ông, các bệnh nhân kêu ca những phế tật nào ?
BS Didier Bouhassira : Một sự biến đổi đáng kể chất lượng sống. Giấc ngủ của họ bị xáo trộn, chứng trầm cảm của họ làm hại những quan hệ với những người khác. Khi chân bị thương tổn, họ khó khăn lúc bước ; nếu đó là bàn tay hay cánh tay, họ khó thực hiện những động tác hàng ngày.
Hỏi : Những điều trị chuẩn là gì ?
BS Didier Bouhassira : Chúng tôi sử dụng hai loại thuốc. Hoặc là những thuốc chống động kinh làm giảm tính kích thích của neurone, hoặc những thuốc chống trầm cảm tác động lên vài vùng não bộ có liên quan trong kiểm soát đau.
Hỏi : Ông có được những kết quả nào và với những tác dụng phụ nào ?
BS Didier Bouhassira : Ta chỉ làm thuyên giảm một phần những trường hợp đau, với một sự giảm khoảng 30 đến 50% ở một nửa những bệnh nhân và với cái giá của những phản ứng phụ quan trọng : chóng mặt, nôn, lên cân với những thuốc chống động kinh ; ngủ gà, khô miệng, bí tiểu, đôi khi những vấn đề tim với những thuốc chống trầm cảm, làm cho khó thực hiện những liều lượng có hiệu quả.
Hỏi : Phương pháp mới dựa trên gì ?
BS Didier Bouhassira : Điều trị mới này dựa trên một concept được phát triển bởi GS Bernard Roques, thuộc dược khoa Paris. Chúng ta biết rằng não bộ chế tạo những chất tương cận với morphine, những endorphine nhưng với lượng quá nhỏ rồi bị thoái biến nhanh. Nguyên tắc của điều trị là làm giảm sự thoái biến của chúng để gia tăng nồng độ và tác dụng của chúng. Như thế, bệnh nhân hưởng được những phòng vệ tự nhiên chống lại đau với lượng đủ, đồng thời tránh những tác dụng phụ của morphine tổng hợp.
Hỏi : Những tác dụng của điều trị này phải chăng đã chứng tỏ một tính hiệu quả cao hơn những trị liệu chuẩn ?
BS Didier Bouhassira : Vâng, ở động vật và không có tác dụng phụ đang kể. Những thử nghiệm đầu tiên này đã được tiến hành trên những con chuột có những dạng khác nhau của douleur neuropathique ngoại biên, giống với những dạng của một bệnh nhân đái đường hay chấn thương. Rồi giai đoạn 1 của công trình nghiên cứu ở người, được thực hiện ở những người tình nguyện để đánh giá sự dung nạp (tolérance), đã xác nhận không có những tác dụng phụ. Tất cả những kết quả tốt này đã khiến tiến hành giai đoạn II, với một công trình nghiên cứu trên khoảng 200 bệnh nhân Pháp-Anh, tất cả bị bệnh đái đường loại 2 và bị douleur neuropathie périphérique. Ở Pháp, nhiều trung tâm bệnh viện hiện tham gia vào công trình nghiên cứu này. Phương pháp đổi mới này đã được công bố trong nhiều ấn bản quốc tế trong những tạp chí khoa học uy tín, trong đó “Pain” và “Nature”.
Hỏi : Concept moi này phải chăng có thể dẫn đến phát triển những điều trị cho những loại đau khác ?
BS Didier Bouhassira : Nếu những kết quả tốt có được ở động vật được xác nhận ở người, ta có thể nghĩ đến sự chế biến một họ mới những thuốc có tác dụng điều biến một cách còn hiệu quả hơn tác dụng của những endorphine.
(PARIS MATCH 5/11/2015- 11/11/2015)
9/ THỂ DỤC ĐỐI VỚI NHỮNG BỆNH NHÂN HEN PHẾ QUẢN
Một công trình nghiên cứu đã được thực hiện ở 643 bệnh nhân (đại học Montréal) : 100 bệnh nhân hen phế quản, dành ít nhất 30 phút thể dục mỗi ngày, đã có 3 lần những triệu chứng và cơn hen ít hơn.
(PARIS MATCH 5/11/2015- 11/11/2015)
Một công trình nghiên cứu đã được thực hiện ở 643 bệnh nhân (đại học Montréal) : 100 bệnh nhân hen phế quản, dành ít nhất 30 phút thể dục mỗi ngày, đã có 3 lần những triệu chứng và cơn hen ít hơn.
(PARIS MATCH 5/11/2015- 11/11/2015)
10/ KHÁM PHÁ GENE CHỊU TRÁCH NHIỆM BỆNH THOÁI HÓA VAN HAI LÁ.
Các kíp nghiên cứu người Pháp của bệnh viện Georges-Pompidou, của Inserm, của Institut du thorax de Nantes, cùng với những nhà nghiên cứu quốc tế khác, đã khám phá những gène chịu trách nhiệm prolapsus mitral, bệnh ảnh hưởng van hai lá (cho phép máu đi từ tâm nhĩ trái xuống tâm thất trái) (khoảng 3% dân số thế giới). Theo GS Albert Hagège, khám phá này có thể mở ra những triễn vọng điều trị mới.
(PARIS MATCH 24/9-30/9/2015)
BS NGUYỄN VĂN THỊNHCác kíp nghiên cứu người Pháp của bệnh viện Georges-Pompidou, của Inserm, của Institut du thorax de Nantes, cùng với những nhà nghiên cứu quốc tế khác, đã khám phá những gène chịu trách nhiệm prolapsus mitral, bệnh ảnh hưởng van hai lá (cho phép máu đi từ tâm nhĩ trái xuống tâm thất trái) (khoảng 3% dân số thế giới). Theo GS Albert Hagège, khám phá này có thể mở ra những triễn vọng điều trị mới.
(PARIS MATCH 24/9-30/9/2015)
(13/12/2015)