Cấp cứu chấn thương số 41 – BS Nguyễn Văn Thịnh
 VỠ XƯƠNG SỌ VÀ NHỮNG THƯƠNG TỒN TRONG SỌ
VỠ XƯƠNG SỌ VÀ NHỮNG THƯƠNG TỒN TRONG SỌ(FRACTURES DU CRANE ET LESIONS INTRACRANIENNE)
Dr Jean-Marie Jacques
Service des Urgences
Centre Hospitalier de la Haute-Senne
Soignies, Belgique
Service des Urgences
Centre Hospitalier de la Haute-Senne
Soignies, Belgique
1. VỠ XƯƠNG SỌ
Khi đầu đụng phải một vật hay nhận một cú trực tiếp, có thể có một biến dạng của sọ ở nơi va chạm, điều này có thể gây nên vỡ xương sọ. Gãy xương có thể ở vòm sọ hay ở các xương của đáy sọ. Các vỡ xương có thể hở hoặc kín, đường thẳng hay hình ngôi sao. 80% các vỡ xương sọ là gãy theo đường thẳng (fracture linéaire). Nếu lực va chạm đủ mạnh, vùng bị va chạm có thể lún xuống, với các mảnh xương bị đẩy vào trong não bộ : ta nói gãy lún (embarrure).
Khi bị va chạm với tốc độ rất cao, như đối với những vết thương do hỏa khí, sọ cũng có thể bị thủng : có thể chỉ có rất ít biến dạng, ngoài điểm vào (point d’entrée). Các thương tổn được gây nên, đồng thời ở sọ và mô não, liên quan với làn sóng sốc quan trọng cũng như chính viên đạn và các mảnh vỡ xương.
Các vỡ xương có thể có kích thước nhỏ và khó chẩn đoán, ngay cả bằng X quang. Chụp cắt lớp vi tính xoắn ốc (scanner spiralé) với sự tái tạo các lát cắt (coupe osseuse) là hiệu năng nhất.
Một cách tổng quát, các mảnh xương với một lún xương (embarrure) có bề sâu hơn bề dày của xương sọ cần phải mổ để đặt lại. Những vỡ xương hở hay phức tạp có một thông thương trực tiếp giữa vết rách da đầu và bề mặt của não, bởi vì màng cứng (dure-mère) thường bị mở. Cần phải điều chỉnh ngoại khoa (correction chirugicale).
 Những
trường hợp vỡ đáy sọ thường là kết quả của sự lan rộng của những gãy
thẳng của vòm sọ. Máu hay dịch não tủy chảy từ mũi hay tai phải báo động
về khả năng vỡ đáy sọ. Trong những tình huống này, chảy máu có thể lan
rộng một cách quan trọng trong những giờ tiếp theo sau chấn thương. Máu
có thể thâm nhập vào trong mô dưới da quanh hốc mắt, tạo nên dạng vẻ gợi
ý “ racoon eyes ” hay “ máu tụ hình kính đeo ” (hématome en lunette).
Những
trường hợp vỡ đáy sọ thường là kết quả của sự lan rộng của những gãy
thẳng của vòm sọ. Máu hay dịch não tủy chảy từ mũi hay tai phải báo động
về khả năng vỡ đáy sọ. Trong những tình huống này, chảy máu có thể lan
rộng một cách quan trọng trong những giờ tiếp theo sau chấn thương. Máu
có thể thâm nhập vào trong mô dưới da quanh hốc mắt, tạo nên dạng vẻ gợi
ý “ racoon eyes ” hay “ máu tụ hình kính đeo ” (hématome en lunette).
Vỡ đáy sọ ở xương chẩm có thể gây nên xuất huyết trong mô dưới da sau tai, tạo nên “Batlle sign”, hoặc một sự nhuộm màu bầm tím rõ rệt ở phía sau tai.
Hai dấu hiệu này không phải luôn luôn được nhận thấy ngay sau chấn thương.
Nếu không có một thương tổn não liên kết với máu tụ, nhiễm trùng hay rò dịch não tủy, vỡ xương sọ tự nó không nguy hiểm. Tuy nhiên vỡ xương sọ thể hiện sự việc là một lực rất quan trọng đã được tác động vào não, điều này làm gia tăng rất lớn xác suất máu tụ trong sọ. Điều này là cơ sở của chính sách anglo-saxon thực hiện chụp các phim sọ để phát hiện, trước khi thực hiện một scanner nếu cần. Điều này có thể có một ý nghĩa khi không có sanner, nhưng chiến lược này hiện nay không có một ý nghĩa nào. Hiện nay không còn có lý do để thực hiện chụp phim sọ và scanner não phải được ưu tiên, ngay cả để tìm kiếm gãy xương.
Khi đầu đụng phải một vật hay nhận một cú trực tiếp, có thể có một biến dạng của sọ ở nơi va chạm, điều này có thể gây nên vỡ xương sọ. Gãy xương có thể ở vòm sọ hay ở các xương của đáy sọ. Các vỡ xương có thể hở hoặc kín, đường thẳng hay hình ngôi sao. 80% các vỡ xương sọ là gãy theo đường thẳng (fracture linéaire). Nếu lực va chạm đủ mạnh, vùng bị va chạm có thể lún xuống, với các mảnh xương bị đẩy vào trong não bộ : ta nói gãy lún (embarrure).
Khi bị va chạm với tốc độ rất cao, như đối với những vết thương do hỏa khí, sọ cũng có thể bị thủng : có thể chỉ có rất ít biến dạng, ngoài điểm vào (point d’entrée). Các thương tổn được gây nên, đồng thời ở sọ và mô não, liên quan với làn sóng sốc quan trọng cũng như chính viên đạn và các mảnh vỡ xương.
Các vỡ xương có thể có kích thước nhỏ và khó chẩn đoán, ngay cả bằng X quang. Chụp cắt lớp vi tính xoắn ốc (scanner spiralé) với sự tái tạo các lát cắt (coupe osseuse) là hiệu năng nhất.
Một cách tổng quát, các mảnh xương với một lún xương (embarrure) có bề sâu hơn bề dày của xương sọ cần phải mổ để đặt lại. Những vỡ xương hở hay phức tạp có một thông thương trực tiếp giữa vết rách da đầu và bề mặt của não, bởi vì màng cứng (dure-mère) thường bị mở. Cần phải điều chỉnh ngoại khoa (correction chirugicale).
 Những
trường hợp vỡ đáy sọ thường là kết quả của sự lan rộng của những gãy
thẳng của vòm sọ. Máu hay dịch não tủy chảy từ mũi hay tai phải báo động
về khả năng vỡ đáy sọ. Trong những tình huống này, chảy máu có thể lan
rộng một cách quan trọng trong những giờ tiếp theo sau chấn thương. Máu
có thể thâm nhập vào trong mô dưới da quanh hốc mắt, tạo nên dạng vẻ gợi
ý “ racoon eyes ” hay “ máu tụ hình kính đeo ” (hématome en lunette).
Những
trường hợp vỡ đáy sọ thường là kết quả của sự lan rộng của những gãy
thẳng của vòm sọ. Máu hay dịch não tủy chảy từ mũi hay tai phải báo động
về khả năng vỡ đáy sọ. Trong những tình huống này, chảy máu có thể lan
rộng một cách quan trọng trong những giờ tiếp theo sau chấn thương. Máu
có thể thâm nhập vào trong mô dưới da quanh hốc mắt, tạo nên dạng vẻ gợi
ý “ racoon eyes ” hay “ máu tụ hình kính đeo ” (hématome en lunette).Vỡ đáy sọ ở xương chẩm có thể gây nên xuất huyết trong mô dưới da sau tai, tạo nên “Batlle sign”, hoặc một sự nhuộm màu bầm tím rõ rệt ở phía sau tai.

Hai dấu hiệu này không phải luôn luôn được nhận thấy ngay sau chấn thương.
Nếu không có một thương tổn não liên kết với máu tụ, nhiễm trùng hay rò dịch não tủy, vỡ xương sọ tự nó không nguy hiểm. Tuy nhiên vỡ xương sọ thể hiện sự việc là một lực rất quan trọng đã được tác động vào não, điều này làm gia tăng rất lớn xác suất máu tụ trong sọ. Điều này là cơ sở của chính sách anglo-saxon thực hiện chụp các phim sọ để phát hiện, trước khi thực hiện một scanner nếu cần. Điều này có thể có một ý nghĩa khi không có sanner, nhưng chiến lược này hiện nay không có một ý nghĩa nào. Hiện nay không còn có lý do để thực hiện chụp phim sọ và scanner não phải được ưu tiên, ngay cả để tìm kiếm gãy xương.
II. CÁC THƯƠNG TỔN TRONG SỌ
1. NHỮNG THƯƠNG TỒN TẠI CHỖ
a. MÁU TỤ NGOÀI MÀNG CỨNG
Máu tụ ngoài màng cứng (hématome extradural) chiếm khoảng 2% các thương tổn não do chấn thương khiến phải nhập viện. Khoảng 20% các máu tụ ngoài màng cứng không sống sót, mặc dầu thương tổn được nhận biết và điều trị ; dĩ nhiên, tỷ lệ tử vong còn cao hơn nếu thương tổn không được chẩn đoán ! Tiên lượng tùy thuộc trực tiếp vào tình trạng thần kinh trước khi mổ và do đó những thương tổn này phải được xử trí càng nhanh càng tốt. Máu
tụ nằm ở ngoài màng cứng, nhưng bên trong hộp sọ và trong trường hợp
điển hình có hình dáng hai mặt lồi (biconvexe) hay lăng kính
(lenticulaire). Máu tụ ngoài màng cứng liên kết với vỡ xương sọ trong
hơn 90% các trường hợp. Thường nhất nó nằm trong vùng thái dương hay
thái dương- đỉnh (temporopariétale), do một vết thương ở động mạch não
giữa (artère méningée moyenne) gây nên bởi vỡ xương. Các cục máu đông có
nguồn gốc động mạch, nhưng trong 1/3 các trường hợp, sau một vỡ xương,
máu tụ có thể có nguồn gốc tĩnh mạch hay có thể được gây nên bởi một vết
rách của xoang tĩnh mạch (sinus veineux), nhất là ở hố sau (fosse
postérieure).
Máu
tụ nằm ở ngoài màng cứng, nhưng bên trong hộp sọ và trong trường hợp
điển hình có hình dáng hai mặt lồi (biconvexe) hay lăng kính
(lenticulaire). Máu tụ ngoài màng cứng liên kết với vỡ xương sọ trong
hơn 90% các trường hợp. Thường nhất nó nằm trong vùng thái dương hay
thái dương- đỉnh (temporopariétale), do một vết thương ở động mạch não
giữa (artère méningée moyenne) gây nên bởi vỡ xương. Các cục máu đông có
nguồn gốc động mạch, nhưng trong 1/3 các trường hợp, sau một vỡ xương,
máu tụ có thể có nguồn gốc tĩnh mạch hay có thể được gây nên bởi một vết
rách của xoang tĩnh mạch (sinus veineux), nhất là ở hố sau (fosse
postérieure).
Máu tụ thường xảy ra sau những va chạm có tốc độ thấp (choc de faible vélocité) trên sọ, như khi gây gỗ đánh bậy hay do những hoạt động thể thao : do contrecoup động mạch bị rách và những vết rách xảy ra khi màng cứng bị kéo ra ngoài sọ do giảm tốc (décélération).
Những bệnh nhân với máu tụ ngoài màng cứng có thể, sau khi đã bị bất tỉnh, có tri giác trở lại bình thường và rồi, sau một khoảng thời gian vài phút hay vài giờ lại trở nên mất tri giác. Khoảng 20% có thể không bao giờ tỉnh trở lại. Ta nói là khoảng tỉnh (intervall libre) (hay tự do), ở những bệnh nhân “nói rồi chết” (talk and die). Trong khoảng tỉnh này, bệnh nhân có thể kêu đau đầu và ngủ gà. Khi tình trạng suy thoái sẽ xuất hiện lần lượt những dấu hiệu khu trú (signes de latéralisation), với giãn đồng tử và liệt nhẹ bán thân phía đối diện, rồi cao huyết áp và tim nhịp chậm do tăng áp lực nội sọ.
Khi tiến triển xấu và xuất huyết trở lại, ta có thể thấy một sự gia tăng rất nhanh của áp lực nội sọ với tụt kẹt thùy thái dương (engagement temporal).
b. MÁU TỤ DƯỚI MÀNG CỨNG
Máu tụ dưới màng cứng (hématome sous-dural) thường xảy ra hơn nhiều so với máu tụ ngoài màng cứng (khoảng 30% những chấn thương sọ nặng). Máu tụ dưới màng cứng khác với ngoài màng cứng bởi định vị, nguyên nhân và tiên lượng của nó. Máu tụ dưới màng cứng thường xảy ra do rách một tĩnh mạch nối vỏ não với các xoang tĩnh mạch. Tuy nhiên đôi khi, máu tụ dưới màng cứng có thể do rách một động mạch ở bề mặt của não. Máu tụ dưới màng cứng thường bao phủ cả bề mặt của nửa bán cầu não. Ngoài ra, thương tổn não bộ bên dưới thường nghiêm trọng hơn nhiều và tiên lượng ít tốt hơn so với máu tụ ngoài màng cứng. Tiên lượng xấu này có thể được giảm đi bằng một can thiệp ngoại khoa nhanh chóng và một điều trị nội khoa tích cực. Những
bệnh nhân với máu tụ dưới màng cứng có thể bất tỉnh và có những dấu
hiệu vận động khu trú tức thời ngay sau chấn thương, hay những triệu
chứng có thể bị trì hoãn trong nhiều giờ, nhiều ngày thậm chí nhiều
tháng. Thể cấp tính được biểu hiện trong vòng 24 giờ
Những
bệnh nhân với máu tụ dưới màng cứng có thể bất tỉnh và có những dấu
hiệu vận động khu trú tức thời ngay sau chấn thương, hay những triệu
chứng có thể bị trì hoãn trong nhiều giờ, nhiều ngày thậm chí nhiều
tháng. Thể cấp tính được biểu hiện trong vòng 24 giờ
c. GIẬP NÃO VÀ MÁU TỤ TRONG NÃO
Những trường hợp giập não (contusion cérébrale) rõ rệt thường xảy ra hơn và ta chẩn đoán thường hơn từ khi chụp cắt lớp vi tính trở nên phổ biến. Ngoài ra một giập luôn luôn hiện diện khi có một máu tụ dưới màng cứng. Phần lớn các giập não nằm ở các thùy trán và thái dương, nhưng có thể ở những nơi khác, kể cả tiểu não và thân não.
Chúng có thể xảy ra sau chấn thương xuyên (trauma pénétrant) hay do giảm tốc (décélération), với rách một huyết quản nằm trong chính mô não. Sự phân biệt giữa máu tụ và giập não vẫn không rõ ràng : thường nhất trong vài giờ hoặc vài ngày, một giập não tiến triển thành một máu tụ.
Những triệu chứng và những dấu hiệu thiếu sót thần kinh dĩ nhiên tùy thuộc vào vùng bị thương tổn. Những cơn động kinh khả thường xảy ra.
d. XUẤT HUYẾT MÀNG NÃO
Sự hiện diện của xuất huyết màng não (hémorragie méningée) báo hiệu một tiên lượng xấu và một tỷ lệ tử vong cao, ngoại trừ nếu xuất huyết này xảy ra riêng rẻ. Đó thường là một khám phá bất ngờ lúc thực hiện scanner sau chấn thương não. Điều quan trọng là phải phân biệt với một xuất huyết màng não do vỡ phình mạch.
2. NHỮNG THƯƠNG TỔN KHUẾCH TÁN
Những thương tổn não khuếch tán (lésions cérébrales diffuses) là những thương tổn thường xảy ra nhất và là hậu quả của những lực gia tốc-giảm tốc (forces d’accélération-décélération) rất quan trọng
a. CHẤN ĐỘNG NÃO NHẸ
Đó là một thương tổn trong đó tri giác được gìn giữ nhưng có một mức độ rối loạn thần kinh tạm thời nào đó. Tình huống này rất thường xảy ra và, do tính chất hiền tính của nó, không phải luôn luôn được báo cáo. Dạng trung bình nhất là một tình trạng lú lẫn và mất định hướng thời gian nhưng không mất nhớ (anamnésie). Điều này hoàn toàn có thể hồi phục và không để lại một di chứng nào. Một dạng quan trọng hơn có thể gây nên lú lẫn với mất nhớ antérograde và rétrograde (không nhớ những gì xảy ra trước và sau tai nạn).
b. CHẤN ĐỘNG NÃO CỐ ĐIỂN
Ở đây có mất tri giác, luôn luôn đi kèm bởi một mức độ mất nhớ sau chấn thương (amnésie posttraumatique) nào đó và thời gian của thời kỳ mất nhớ này là một chỉ dấu tốt về mức độ nghiêm trọng của thương tổn. Sự mất tri giác xảy ra tạm thời và có thể đảo ngược được và theo một định nghĩa rất tùy tiện, bệnh nhân lấy lại hoàn toàn tri giác trong một thời hạn tối đa 6 giờ. Vài bệnh nhân có thể không giữ một di chứng nào ngoài việc mất nhớ các sự kiện (anamnésie des faits), nhưng những bệnh nhân khác có thể có những thiếu sót thần kinh kéo dài, thí dụ khó khăn trong việc ghi nhớ (difficulté de mémoire), chóng mặt, nôn, mất khứu giác (anosmie) và trầm cảm, cũng như những cơn đau đầu dữ dội. Đỏ là một hôi chứng sau chấn động não (syndrome post-commotionnel), đôi khi có thể rất gây phế tật.
c. NHỮNG THƯƠNG TỔN SỢI TRỤC KHUẾCH TÁN
Với thuật ngữ lésions axonales diffuses, ta tập hợp tất cả các thương tổn trong đó một hôn mê kéo dài không thể được quy cho một effet de masse hay những thương tổn do thiếu máu cục bộ. Những bệnh nhân này thuờng hôn mê sâu và vẫn vậy trong những thời kỳ kèo dài. Những bệnh nhân này thường cho thấy một tình trạng co cứng mất vỏ (décortication) hay duỗi cứng mất não (décérébration) và, nếu họ sống sót, giữ những di chứng nặng nề. Họ thường có một loạn năng hệ thần kinh tự trị, như cao huyết áp, chảy nhiều mồ hôi (hyperhydrose), và sốt. Đôi khi khó phân biệt tình huống này với một thương tổn não do thiếu oxy mô, cũng có thể cùng hiện hữu.
1. NHỮNG THƯƠNG TỒN TẠI CHỖ
a. MÁU TỤ NGOÀI MÀNG CỨNG
Máu tụ ngoài màng cứng (hématome extradural) chiếm khoảng 2% các thương tổn não do chấn thương khiến phải nhập viện. Khoảng 20% các máu tụ ngoài màng cứng không sống sót, mặc dầu thương tổn được nhận biết và điều trị ; dĩ nhiên, tỷ lệ tử vong còn cao hơn nếu thương tổn không được chẩn đoán ! Tiên lượng tùy thuộc trực tiếp vào tình trạng thần kinh trước khi mổ và do đó những thương tổn này phải được xử trí càng nhanh càng tốt.
 Máu
tụ nằm ở ngoài màng cứng, nhưng bên trong hộp sọ và trong trường hợp
điển hình có hình dáng hai mặt lồi (biconvexe) hay lăng kính
(lenticulaire). Máu tụ ngoài màng cứng liên kết với vỡ xương sọ trong
hơn 90% các trường hợp. Thường nhất nó nằm trong vùng thái dương hay
thái dương- đỉnh (temporopariétale), do một vết thương ở động mạch não
giữa (artère méningée moyenne) gây nên bởi vỡ xương. Các cục máu đông có
nguồn gốc động mạch, nhưng trong 1/3 các trường hợp, sau một vỡ xương,
máu tụ có thể có nguồn gốc tĩnh mạch hay có thể được gây nên bởi một vết
rách của xoang tĩnh mạch (sinus veineux), nhất là ở hố sau (fosse
postérieure).
Máu
tụ nằm ở ngoài màng cứng, nhưng bên trong hộp sọ và trong trường hợp
điển hình có hình dáng hai mặt lồi (biconvexe) hay lăng kính
(lenticulaire). Máu tụ ngoài màng cứng liên kết với vỡ xương sọ trong
hơn 90% các trường hợp. Thường nhất nó nằm trong vùng thái dương hay
thái dương- đỉnh (temporopariétale), do một vết thương ở động mạch não
giữa (artère méningée moyenne) gây nên bởi vỡ xương. Các cục máu đông có
nguồn gốc động mạch, nhưng trong 1/3 các trường hợp, sau một vỡ xương,
máu tụ có thể có nguồn gốc tĩnh mạch hay có thể được gây nên bởi một vết
rách của xoang tĩnh mạch (sinus veineux), nhất là ở hố sau (fosse
postérieure).Máu tụ thường xảy ra sau những va chạm có tốc độ thấp (choc de faible vélocité) trên sọ, như khi gây gỗ đánh bậy hay do những hoạt động thể thao : do contrecoup động mạch bị rách và những vết rách xảy ra khi màng cứng bị kéo ra ngoài sọ do giảm tốc (décélération).
Những bệnh nhân với máu tụ ngoài màng cứng có thể, sau khi đã bị bất tỉnh, có tri giác trở lại bình thường và rồi, sau một khoảng thời gian vài phút hay vài giờ lại trở nên mất tri giác. Khoảng 20% có thể không bao giờ tỉnh trở lại. Ta nói là khoảng tỉnh (intervall libre) (hay tự do), ở những bệnh nhân “nói rồi chết” (talk and die). Trong khoảng tỉnh này, bệnh nhân có thể kêu đau đầu và ngủ gà. Khi tình trạng suy thoái sẽ xuất hiện lần lượt những dấu hiệu khu trú (signes de latéralisation), với giãn đồng tử và liệt nhẹ bán thân phía đối diện, rồi cao huyết áp và tim nhịp chậm do tăng áp lực nội sọ.
Khi tiến triển xấu và xuất huyết trở lại, ta có thể thấy một sự gia tăng rất nhanh của áp lực nội sọ với tụt kẹt thùy thái dương (engagement temporal).
b. MÁU TỤ DƯỚI MÀNG CỨNG
Máu tụ dưới màng cứng (hématome sous-dural) thường xảy ra hơn nhiều so với máu tụ ngoài màng cứng (khoảng 30% những chấn thương sọ nặng). Máu tụ dưới màng cứng khác với ngoài màng cứng bởi định vị, nguyên nhân và tiên lượng của nó. Máu tụ dưới màng cứng thường xảy ra do rách một tĩnh mạch nối vỏ não với các xoang tĩnh mạch. Tuy nhiên đôi khi, máu tụ dưới màng cứng có thể do rách một động mạch ở bề mặt của não. Máu tụ dưới màng cứng thường bao phủ cả bề mặt của nửa bán cầu não. Ngoài ra, thương tổn não bộ bên dưới thường nghiêm trọng hơn nhiều và tiên lượng ít tốt hơn so với máu tụ ngoài màng cứng. Tiên lượng xấu này có thể được giảm đi bằng một can thiệp ngoại khoa nhanh chóng và một điều trị nội khoa tích cực.
 Những
bệnh nhân với máu tụ dưới màng cứng có thể bất tỉnh và có những dấu
hiệu vận động khu trú tức thời ngay sau chấn thương, hay những triệu
chứng có thể bị trì hoãn trong nhiều giờ, nhiều ngày thậm chí nhiều
tháng. Thể cấp tính được biểu hiện trong vòng 24 giờ
Những
bệnh nhân với máu tụ dưới màng cứng có thể bất tỉnh và có những dấu
hiệu vận động khu trú tức thời ngay sau chấn thương, hay những triệu
chứng có thể bị trì hoãn trong nhiều giờ, nhiều ngày thậm chí nhiều
tháng. Thể cấp tính được biểu hiện trong vòng 24 giờc. GIẬP NÃO VÀ MÁU TỤ TRONG NÃO
Những trường hợp giập não (contusion cérébrale) rõ rệt thường xảy ra hơn và ta chẩn đoán thường hơn từ khi chụp cắt lớp vi tính trở nên phổ biến. Ngoài ra một giập luôn luôn hiện diện khi có một máu tụ dưới màng cứng. Phần lớn các giập não nằm ở các thùy trán và thái dương, nhưng có thể ở những nơi khác, kể cả tiểu não và thân não.
Chúng có thể xảy ra sau chấn thương xuyên (trauma pénétrant) hay do giảm tốc (décélération), với rách một huyết quản nằm trong chính mô não. Sự phân biệt giữa máu tụ và giập não vẫn không rõ ràng : thường nhất trong vài giờ hoặc vài ngày, một giập não tiến triển thành một máu tụ.
Những triệu chứng và những dấu hiệu thiếu sót thần kinh dĩ nhiên tùy thuộc vào vùng bị thương tổn. Những cơn động kinh khả thường xảy ra.
d. XUẤT HUYẾT MÀNG NÃO
Sự hiện diện của xuất huyết màng não (hémorragie méningée) báo hiệu một tiên lượng xấu và một tỷ lệ tử vong cao, ngoại trừ nếu xuất huyết này xảy ra riêng rẻ. Đó thường là một khám phá bất ngờ lúc thực hiện scanner sau chấn thương não. Điều quan trọng là phải phân biệt với một xuất huyết màng não do vỡ phình mạch.
2. NHỮNG THƯƠNG TỔN KHUẾCH TÁN
Những thương tổn não khuếch tán (lésions cérébrales diffuses) là những thương tổn thường xảy ra nhất và là hậu quả của những lực gia tốc-giảm tốc (forces d’accélération-décélération) rất quan trọng
a. CHẤN ĐỘNG NÃO NHẸ
Đó là một thương tổn trong đó tri giác được gìn giữ nhưng có một mức độ rối loạn thần kinh tạm thời nào đó. Tình huống này rất thường xảy ra và, do tính chất hiền tính của nó, không phải luôn luôn được báo cáo. Dạng trung bình nhất là một tình trạng lú lẫn và mất định hướng thời gian nhưng không mất nhớ (anamnésie). Điều này hoàn toàn có thể hồi phục và không để lại một di chứng nào. Một dạng quan trọng hơn có thể gây nên lú lẫn với mất nhớ antérograde và rétrograde (không nhớ những gì xảy ra trước và sau tai nạn).
b. CHẤN ĐỘNG NÃO CỐ ĐIỂN
Ở đây có mất tri giác, luôn luôn đi kèm bởi một mức độ mất nhớ sau chấn thương (amnésie posttraumatique) nào đó và thời gian của thời kỳ mất nhớ này là một chỉ dấu tốt về mức độ nghiêm trọng của thương tổn. Sự mất tri giác xảy ra tạm thời và có thể đảo ngược được và theo một định nghĩa rất tùy tiện, bệnh nhân lấy lại hoàn toàn tri giác trong một thời hạn tối đa 6 giờ. Vài bệnh nhân có thể không giữ một di chứng nào ngoài việc mất nhớ các sự kiện (anamnésie des faits), nhưng những bệnh nhân khác có thể có những thiếu sót thần kinh kéo dài, thí dụ khó khăn trong việc ghi nhớ (difficulté de mémoire), chóng mặt, nôn, mất khứu giác (anosmie) và trầm cảm, cũng như những cơn đau đầu dữ dội. Đỏ là một hôi chứng sau chấn động não (syndrome post-commotionnel), đôi khi có thể rất gây phế tật.
c. NHỮNG THƯƠNG TỔN SỢI TRỤC KHUẾCH TÁN
Với thuật ngữ lésions axonales diffuses, ta tập hợp tất cả các thương tổn trong đó một hôn mê kéo dài không thể được quy cho một effet de masse hay những thương tổn do thiếu máu cục bộ. Những bệnh nhân này thuờng hôn mê sâu và vẫn vậy trong những thời kỳ kèo dài. Những bệnh nhân này thường cho thấy một tình trạng co cứng mất vỏ (décortication) hay duỗi cứng mất não (décérébration) và, nếu họ sống sót, giữ những di chứng nặng nề. Họ thường có một loạn năng hệ thần kinh tự trị, như cao huyết áp, chảy nhiều mồ hôi (hyperhydrose), và sốt. Đôi khi khó phân biệt tình huống này với một thương tổn não do thiếu oxy mô, cũng có thể cùng hiện hữu.
Référence : Prise en charge précoce du traumatisé grave.
Ateliers de Réanimation Adulte en Médecine d’Urgence
(A.R.A.M.U)
BS NGUYỄN VĂN THỊNHAteliers de Réanimation Adulte en Médecine d’Urgence
(A.R.A.M.U)
(26/11/2014)Thời sự y học số 357 – BS Nguyễn Văn Thịnh
ENDOCRINOLOGIE. ” Trong 80 % những trường hợp hòn giáp (nodule
thyroidien), siêu âm kết hợp với một chọc tế bào (cytoponction) cũng đủ
để hướng định điều trị mà không phải do dự, GS Renaud Garrel, thầy thuốc
ngoại TMH, chuyên gia về tuyến giáp thuộc CHRU de Montepellier, đã nhấn
mạnh như vậy. Đối với những bệnh nhân khác, những thang điểm nguy cơ
(score de risque) mà từ nay chúng tôi sử dụng cho phép quyết định có nên
chờ đợi hay không bởi vì những ung thư giáp trạng, thường nhất tiến
triển rất chậm. “
Thật vậy, từ những năm 1990, sự xuất hiện của chọc tế bào (ponction
cellulaire), được thực hiện bằng lấy trực tiếp (prélèvement direct) với
một kim mảnh, đã cho phép đạt, đối với những kíp hiệu năng nhất, một tỷ
lệ 40% những ung thư đối với những cắt bỏ hoàn toàn tuyến giáp. Một con
số đạt được nhờ một bilan chẩn đoán được hợp lý hóa hoàn toàn nhưng vẫn
không được áp dụng một cách hoàn hảo ở Pháp, ở đây quá nhiều trường hợp
cắt bỏ tuyến giáp ” vì nghi ngờ” vẫn còn được thực hiện một cách đều
đặn. Hiện nay, khoảng 40.000 can thiệp được thực hiện mỗi năm trên tuyến
giáp, trong đó 9.000 trường hợp cho phép điều trị một ung thư.
Những hòn giáp rất thường gặp : chúng được
tìm thấy ở 50% dân chúng sau 40 tuổi và lên đến 70% sau 70 tuổi, chủ yếu
ở những phụ nữ, như tất cả những bệnh tuyến giáp. ” Chúng có thể được
sờ thấy ở 5% dân chúng, điều này biện minh một thăm khám hệ thống vùng
cổ, rất hiếm khi được thực hiện”, GS Laurence Leenhart, thầy thuốc
chuyên khoa nội tiết phụ trách đơn vị tuyến giáp – các u nội tiết ở bệnh
viện La Pitié-Salpêtrière-đại học Paris-VI. Những hòn giáp không gây
nên hay gây ít những triệu chứng trong hầu hết các trường hợp và được
khám phá một cách tình cờ nhân một thăm khám được thực hiện vì một lý do
khác.
Siêu âm và nồng độ thyréostimuline (tiếng Anh TSH thay cho
Thyroid-Stimulating Hormone), là những giai đoạn đầu tiên của chẩn đoán.
Nếu hòn giáp có một kích thước trên 3 hay 4 cm, ngoại khoa hầu như lúc
luôn được chỉ định bởi vì cytoponction cho những kết quả ít tin cậy hơn.
Dưới kích thước này chẩn đoán cần một cytoponction khi TSH tăng cao hay
bình thường. Scintigraphie chỉ được áp dụng khi TSH thấp, để kiểm tra
xem hòn giáp có khả năng gắn iode hay không. Nếu không phải vậy, khi đó
cần phải làm sinh thiết.
Những hòn giáp tiết các kích thích tố giáp trạng, được gọi là những hòn
“nóng” (nodule chaud), chiếm 15% các trường hợp. Chúng không bao giờ trở
thành ung thư. Nh ững ung thư giáp trạng chỉ được tìm thấy trong 5%
những hòn “lạnh” không tiết hormone. Vậy chúng hiếm gặp và trong đại đa
số các trường hợp có một tiên lượng tốt vì lẽ tỷ lệ sinh tồn trung bình
lúc 5 năm là 94%. Chỉ những trường hợp rất hiếm cancer anaplasique,
thường gây đè ép, mới có một tiên lượng xấu và phải được điều trị cấp
cứu.
Ngoại khoa vẫn là điều trị quy chiếu : sự cắt bỏ toàn bộ tuyến giáp và,
trong vài trường hợp, những hạch bạch huyết bị ảnh hưởng cũng đủ để chữa
lành ung thư trong đa số các trường hợp. Đôi khi phẫu thuật được liên
kết với một xạ trị trong với iode phóng xạ (radiothérapie interne à
l’iode radioactif) : phóng xạ chỉ ảnh hưởng những tế bào giáp trạng và
cho phép loại bỏ chúng hoàn toàn, kể cả khi chúng di căn xa tuyến giáp.
Curiethérapie này đôi khi được áp dụng đơn độc. ” Những phương pháp khác
đang được đánh giá như là giải pháp thay thế ngoại khoa : laser, những
ultrasons focalisée hay radiofréquence, GS Leehardt đã nhấn mạnh như
vậy. Những phương pháp này đã được sử dụng ở châu Âu, nhất là ở Đan Mạch
và Ý.”
Cắt bỏ tuyến giáp bán phần hay hoàn toàn, cũng như xạ trị với iode phóng
xạ (irradiation par iode radioactif) cũng được chỉ định đối với những
hòn giáp hoạt động hiền tính gây một tăng năng tuyến giáp triệu chứng
(hyperthyroidie symptomatique). Sau đó, sẽ được thực hiện một điều trị
thay thế (traitement substitutif) bằng những hormone tổng hợp tuyến
giáp, phuc hoi lại một cách hoàn hảo chức năng tuyến giáp. Điều trị thay
thế này tạm thời trong trường hợp cắt bỏ tuyến giáp bán phần, hay suốt
đời khi không còn tuyến giáp nữa.
” Sự điều chỉnh dễ dàng, với điều kiện tôn trọng vài quy tắc rất đơn
giản”, GS Borson-Chazot, trưởng khoa nội tiết học thuộc CHU Est Lyon đã
nhắc lại như vậy. ” Điều quan trọng là luôn luôn uống viên thuốc giáp
trạng của mình vào cùng thời điểm trong ngày”. Những hòn giáp cũng có
thể được lấy đi bằng phẫu thuật nếu chúng trở nên quá lớn, xấu xí hay
nếu chúng gây đè ép ở cổ.
Được thực hiện bằng đường trực tiếp trong hơn 95% các trường hợp, ngoại
khoa tuyến giáp phải được thực hiện bởi một kíp có kinh nghiệm để tránh
mọi biến chứng, nhất là đối với tiếng nói, một yếu tố nguy cơ thấp (dưới
1% các can thiệp), phải được xét đến nhất là đối với những nghề nghiệp
phụ thuộc nó.
(LE FIGARO 3/11/2014)
2/ GIẢM NĂNG TUYẾN GIÁP : NHỮNG TRIỆU CHỨNG THƯỜNG KÍN ĐÁO
” Những rối loạn của tuyến giáp rất thường gặp và đặc biệt hơn là gây
bệnh các phụ nữ : 2% trong số họ bị liên hệ “, GS Françoise
Borson-Chazot, trưởng khoa nội tiết học thuộc CHU Est Lyon đã xác nhận
như vậy. Những triệu chứng thường nhất kín đáo, đôi khi ngay cả khó nhận
thấy, và nhiều trường hợp không cần điều trị nhưng chỉ cần một sự theo
dõi tăng cường.
Giảm năng tuyến giáp (hypothyroidie), một sự sản xuất không đủ kích
thích tố giáp trạng, rất thường gặp ở những phụ nữ sau 40 tuổi, có thể
gây nên một tổng hợp những triệu chứng nhẹ hay mới xuất hiện gần đây :
tim đập chậm, sợ rét (frilosité), da khô, bón, hypercholestérolémie hay
tăng thể trọng vừa phải, thường là point d’appel đầu tiên.
” Đó là một thâm nhiễm các mô (infiltration des tissus) hơn là một sự
lên cân thật sự, GS Borson-Chazot đã xác nhận như vậy. Một thiếu nữ có
tầm vóc lớn hay bình thường, không có những vấn đề ở trường học nhưng
kêu ca bị một vấn đề về thể trọng, có lẽ không bị giảm năng tuyến giáp.”
Đo nồng độ TSH cho phép xác nhận chẩn đoán và thực hiện một điều trị
bằng hormone tổng hợp. Nếu TSH bình thường, sự đo nồng độ những kháng
thể chống giáp trạng (anticorps antithyroidien) cho phép phát hiện một
bệnh tự miễn dịch chịu trách nhiệm một phần lớn những trường hợp giảm
năng tuyến giáp “.
” Đừng hoảng sợ trong trường hợp này, những kháng thể này hiện diện ở
13% các phụ nữ có TSH bình thường, nhưng không có hậu quả lên sức khỏe.”
Trong trường hợp này, tiến triển rất chậm và chỉ cần một sự theo dõi
đều đặn TSH.
IODE RADIOACTIF.
Tăng năng tuyến giáp (hyperthyroidie) thì gây nên một sự gầy ốm nhưng
không làm ăn mất ngon, một tim nhịp nhanh lúc nghỉ ngơi hay những rối
loạn nhịp khác, sợ nhiệt, lo âu, một tình trạng tăng hoạt động và đôi
khi mất ngủ cũng như, nhất là đối với bệnh Basedow, những đôi mắt hơi
hơi bị nhô ra (exophthalmos : lộ nhãn).
Bệnh Basedow, một bệnh tự miễn dịch khác của tuyến giáp, chiếm đến 50%
những trường hợp tăng năng tuyến giáp và, trong 20% các trường hợp, có
thể được giải quyết với một điều trị đơn giản bằng ức chế những hormone
tuyến giáp. Tăng năng tuyến giáp cũng có thể được điều trị bằng iode
phóng xạ hay bằng ngoại khoa, tiếp theo sau bởi một điều trị thay thế
hormone tạm thời hay vĩnh viễn. Ở bệnh viện uống iode phóng xạ cho phép
“calmer” tuyến giáp, hấp thụ iode phóng xạ hay không, để sản xuất kích
thích tố giáp trạng.
(LE FIGARO 3/11/2014)
3/ GIẢM NĂNG TUYẾN GIÁP : HÃY BẢO VỆ NHỮNG TRẺ NHỎ TUỔI NHẤT.
” Tuyến giáp điều hòa biến dưỡng của toàn bộ quá trình chuyển hóa : vai
trò của nó có tính chất quyết định trong quá trình phát triển của đứa
bé, ngay lúc bắt đầu mang thai “, GS Juliane Léger, thầy thuốc chuyên
khoa nội tiết, phụ trách centre de référence des maladies de la
croissance, thuộc bệnh viện Robert-Debré (Paris) đã nhắc lại như vậy.
Giảm năng tuyến giáp (một sự sản xuất không đủ những kích thích tố giáp
trạng) bẩm sinh vẫn hiếm gặp (1 trường hợp đối với 3.500 lần sinh) nhưng
gây chậm tăng trưởng và chậm phát triển tâm thần vận động, điều này
biện minh, từ 30 năm qua, một chương trình điều tra phát hiện hệ thống
lúc sơ sinh.
THEO DÕI SÁT.
Những trẻ em bị giảm năng tuyến giáp sẽ phải uống, một lần mỗi ngày,
trong suốt cuộc đời, một viên thuốc kích thích tố giáp trạng với một sự
theo dõi sát nồng độ TSH của chúng, nhất là trong suốt thời kỳ tăng
trưởng.
Điều trị này cho phép chúng đạt một chất lượng sống y hệt chất lượng
sống của những đứa trẻ khác, điều này đã được xác nhận mới đây bởi một
công trình nghiên cứu rất quy mô trên những trẻ em được chẩn đoán giữa
năm 1977 và 1988. Chỉ những trẻ đã không nhận được một điều trị hay một
theo dõi tối ưu mới chịu một chất lượng sống ít tốt hơn.
Trong khi giảm năng tuyến giáp bẩm sinh (hypothyroidie congénitale) là
một biến cố hiếm, những phụ nữ thường trải qua một thời kỳ giảm năng
tuyến giáp tạm thời trong thời kỳ thai nghén, đôi khi nặng thêm do một
sự thiếu hụt iode, thường gặp ở Pháp. Công trình nghiên cứu Suvimax đánh
giá rằng 1/4 những người trên 55 tuổi bị thiếu iode. Và muối iode không
phải là một giải pháp cho tất cả. Vậy một sự cho bổ sung iode được
khuyến nghị, trước và trong khi mang thai.
Những em bé của các phụ nữ bị bệnh Basedow cũng có thể bị bệnh trong
những tháng đầu, trước khi chúng loại bỏ những kháng thể mà chúng đã
nhận được từ người mẹ xuyên qua hàng rào nhau. Những em bé này có thể
được điều trị trong hai đến ba tháng sau khi sinh.
Những rối loạn của tuyến giáp gây bệnh cho con trai cũng như con gái cho
đến tuổi thiếu niên. Sau đó, cũng như ở tuổi trưởng thành, những thiếu
nữ bị bệnh nhiều nhất với một cao điểm trong suốt thời kỳ niên thiếu.
Những điều trị cũng giống như ở người lớn.
(LE FIGARO 3/11/2014)
4/ BỆNH ĐÁI ĐƯỜNG : PHUƠNG PHÁP MỚI ĐO NỒNG ĐỘ
BS Hélène Hanaire, trưởng khoa diabétologie thuộc CHU de Toulouse, giải
thích thiết bị cho phép kiểm tra nồng độ đường trong máu không cần phải
lấy máu ở đầu ngón tay.
Hỏi : Những dạng bệnh đái đường thông thường nhất ?
BS Hélène Hanaire : Ở Pháp, 5% dân chúng bị bệnh đái
đường. Căn bệnh này được đặc trưng bởi một sự gia tăng nồng độ đường
trong máu (glycémie). Phần lớn những người này bị bệnh đái đường loại 2,
và khoảng 10% trong số họ bị đái đường loại 1. Không điều trị, bệnh lý
này có thể dẫn đến những biến chứng nghiêm trọng.
Hỏi : Ta có biết nguyên nhân của bệnh đái đường không ?
BS Hélène Hanaire : Insuline là một hormone có tác dụng
duy trì một nồng độ đường trong máu bình thường. Tụy tạng tự điều chỉnh
một cách thường trực bằng cách luân phiên những thời kỳ trong đó nó
tiết nhiều hay ít : nhiều vào lúc những bữa ăn và ít hơn giữa các bữa
ăn. Bệnh đái đường loại 1 được gây nên bởi một bệnh tự miễn dịch : hệ
miễn dịch phá hủy dần dần những tế bào sản xuất insuline trong tụy tạng.
Ta tìm thấy những yếu tố nguy cơ nguồn gốc của bệnh đái đường loại 2 :
chứng béo phì, tình trạng nhàn cư không hoạt động, những tiền sử gia
đình. Trong trường hợp này, insuline ít hiệu quả hơn, sự sản xuất
insuline không được thích ứng, và hormone dần dần trở nên bị thiếu hụt.
Hỏi : Bà đã nói các biến chứng nghiêm trọng…
BS Hélène Hanaire : Những biến chứng có thể được phát
hiện trong thời gian trung hạn hay dài hạn, và ảnh hưởng những cơ quan
sinh tồn. Căn bệnh này, nếu không được điều trị, có nguy cơ dẫn đến
những phế tật nghiêm trọng : giảm thị lực, và đôi khi mù lòa, biến đổi
chức năng thận, nhồi máu, cắt cụt các chi dưới…
Hỏi : Tùy theo hai loại đái đường, sự xử trí chúng như thế nào ?
BS Hélène Hanaire : Những người bị bệnh đái đường loại 1
buộc phải tự tiêm dưới da nhiều lần mỗi ngày một liều insuline (bằng
một bom tiêm hay một bút tiêm). Sự điều trị bệnh đái đường loại 2 trong
thời gian đầu bằng những biện pháp vệ sinh ăn uống và sử dụng thuốc
chống đái đường bằng đường miệng. Nhưng tiến triển của bệnh thường khiến
bệnh nhân phải tiêm insuline mỗi ngày.
Hỏi : Những bệnh nhân đái đường quản lý điều trị của mình như thế nào ?
BS Hélène Hanaire : Để có thể duy trì thường trực một
đường huyết gần như bình thường, các bệnh nhân cần kiểm soát nó một cách
đều đặn. Sự tự đo (automesure) (với một thiết bị nhỏ được gọi là
“lecteur”) là một động tác mà bệnh nhân phải làm chủ một cách hoàn hảo :
chích ở đầu ngón tay để lấy một giọt máu rồi đặt lên trên một
bandelette hay một điện cực được gắn vào lecteur. Trong vài giây, trị số
của đường huyết hiện ra. Chính phân tích kết quả cho phép bệnh nhân tự
thích ứng mỗi ngày liều insuline của mình. Đối với những bệnh nhân phải
đo đường huyết thường xuyên, động tác này rất gò bó : trước và sau mỗi
bữa ăn, bệnh nhân mở lecteur, chích vào đầu ngón tay rồi chờ kết quả.
Mặc dầu được khuyến nghị 4 kiểm tra mỗi ngày đối với vài bệnh nhân,
nhưng chỉ một nửa thực hiện 3 lần, điều này có hại cho tính hiệu quả của
điều trị .
Hỏi : Do đó hiệu chính một thiết bị cho phép không còn phải chích vào ngón tay nữa…
BS Hélène Hanaire : Với thiết bị mới này, bệnh nhân tự
gắn một đĩa nhỏ (đường kính 3,5 cm trên bề dày 5 mm) trên cánh tay của
mình, được trang bị một điện cực mảnh như một chiếc kim mà bệnh nhân sẽ
đưa vào dưới da. Trong 14 ngày, điện cực sẽ đo đường huyết của bệnh nhân
dưới da. Bệnh nhân chỉ cần scanner thiết bị với một lecteur có kích
thước một portable để làm hiện tức thời trị số đường huyết. Sự đọc kín
đáo, nhanh và dễ dàng (được thực hiện xuyên qua áo mặc), có thể thực
hiện vào bất cứ lúc nào trong ngày và được lặp lại thường xuyên nếu cần.
Hỏi : Tính trung thực của thiết bị mới này ?
BS Hélène Hanaire : Những kết quả đầu tiên về tính chất
đáng tin cậy thu được trên nhiều chục bệnh nhân đã cho phép tiến hành
một công trình nghiên cứu quốc tế, mà tôi là người điều phối
(coordinatrice) ở Pháp cho 7 CHU. Công trình này sẽ kéo dài 6 tháng và
đưa vào 216 bệnh nhân bị đái đường loại 2, tất cả được điều trị bởi
nhiều mũi tiêm hàng ngày hay bằng pompe à insuline. 2/3 sẽ sử dụng thiết
bị mới và 1/3 dùng hệ kiểm tra thông thường. Sau đó một công trình
nghiên cứu khác sẽ được thực hiện với những bệnh nhân bị đái đường loại
1. Phương pháp này sẽ cải thiện một cách đáng kể chất lượng sống của
những bệnh nhân đái đường.
(PARIS MATCH 18/9/2014-24/9/2014)
5/ BỆNH TỰ KỶ : MỘT HƯỚNG ĐẦY HỨA HẸN ?
Bệnh tự kỷ (autisme) sẽ phát triển sau khi sinh ở những đứa trẻ có một
sự dư thừa những nối kết thần kinh (synapse) giữa các neurone. Não bộ
của những trẻ sơ sinh tạo một cách tự nhiên một số lượng lớn những
synapse, nhưng một phần những khớp thần kinh này bình thường bị loại bỏ
bởi một quá trình sinh học (autophagie). Một sự quá dồi dào những tín
hiệu điện làm rối loạn sự vận hành chức năng của những vùng não bộ (aire
cérébrale), làm xuất hiện bệnh tự kỷ. Những nhà nghiên cứu của đại học
Columbia ở Nữu Ước (kíp của GS David Sulzer) vừa cho thấy rằng, ở những
con chuột được biến đổi về mặt di truyền để gây bệnh tự kỷ, rapamycine,
một thuốc thường được sử dụng ở người như thuốc làm suy giảm miễn dịch,
có khả năng ngăn cản sự tăng sinh vô tổ chức của các synapse và chữa
lành những triệu chứng của những động vật gặm nhấm.
(PARIS MATCH 18/9/2014-24/9/2014)
6/ NHỮNG NGUY CƠ TIM MẠCH Ở PHỤ NỮ : KHẨN TRƯƠNG ĐIỀU TRA PHÁT HIỆN
GS Claire Mounier-Vehier, trưởng khoa tim thuộc CHRU de Lille, phó chủ
tịch của Fédération française de cardiologie, giải thích chặng đường
điều trị mới “Coeur, artères et femmes”.
Hỏi : Tần xuất tử vong do những tai biến tim mạch ở các phụ nữ ?
GS Claire Mounier-Vehier : Những tai biến tim mạch là
nguyên nhân đầu tiên gây tử vong : 1 phụ nữ trên ba chết vì tai biến
mạch máu não và nhồi máu cơ tim. Những căn bệnh này giết chết 8 lần
nhiều hơn ung thư vú và thường xuất hiện trong 5 năm sau mãn kinh, thời
kỳ trong đó các phụ nữ không còn được bảo vệ bởi các oestrogène.
Hỏi : Bà hãy nhắc lại cho chúng tôi những kích thích tố oestrogène bảo vệ thành của các huyết quản như thế nào ?
GS Claire Mounier-Vehier : Chúng ảnh hưởng lên tính
chất mềm dẻo của các động mạch. Các oestrogène cũng tạo điều kiện cho sự
tổng hợp cholestérol tốt, cho phép gìn giữ trương lực (tonicité) của
các mô và tránh sự tạo thành các cục máu đông. Sau thời kỳ mãn kinh, nếu
không được điều trị bằng hormone, thành của các động mạch trở nên ít
đàn hồi hơn và dày lên, tạo điều kiện cho cao huyết áp, yếu tố nguy cơ
đầu tiên của tai biến mạch máu não.
Hỏi : Trước thời kỳ mãn kinh, có vài thời kỳ gây nhiều nguy cơ tai biến mạch máu não hơn không ?
GS Claire Mounier-Vehier : Vâng : trong năm đầu sử dụng
một phương pháp ngừa thai bằng oestrogène (thuốc viên, patch hay vòng
âm đạo), nguy cơ với phương pháp này vẫn giống với nguy cơ trong 6 tuần
sau khi sinh và sau 40 tuổi. Thai nghén là một giai đoạn tế nhị cũng như
thời kỳ chu mãn kinh (périménopause).
Hỏi : Tại sao các phụ nữ là những đối tượng bị lãng quên nhất trong việc điều tra phát hiện những nguy cơ này ?
GS Claire Mounier-Vehier : Cho đến cách nay 20 năm,
những bệnh lý này chủ yếu là những “căn bệnh của đàn ông ” (maladie
d’hommes) do lối sống : rượu, thuốc lá, stress, chế độ ăn uống dồi
dào…Nhưng, từ đó, những phụ nữ đã thụ đắc cùng những thói quen và, ở họ,
nguy cơ lại còn lớn hơn bởi vì thành động mạch dễ bị thương tổn hơn.
Hỏi : Kế hoạch nào đã được thiết đặt để kềm hãm sự tiến triển của tai ương này.
GS Claire Mounier-Vehier : Nhiều hành động đã được phát
động. Vào năm 2013, chúng tôi đã thiết đặt ở CHRU de Lille filière du
parcours de soins đầu tiên ” Coeur, artères et femmes” dành cho những
bệnh nhân có nguy cơ. Những kíp nhiều chuyên khoa (équipe
pluridisciplinaire) điều hành những thăm dò phát hiện, những buổi khám
bệnh, điều trị và theo dõi trong cùng một đơn vị. Để đánh giá tính hiệu
quả của circuit đổi mới này trong một cơ sở bệnh viện, chúng tôi đã tiến
hành, trong một năm, một công trình nghiên cứu đã tỏ ra dương tính : nó
chứng minh sự cấp bách của một công tác điều tra phát hiện những phụ nữ
có nguy cơ ! Liên đoàn tim học (fédération de cardiologie) cập nhật
những tiến bộ được thực hiện trong những bệnh tim mạch ở các phụ nữ, và
tổ chức những hội nghị đại chúng để cho phép họ biết những triệu chứng
báo động.
Hỏi : Protocole de “Coeur, artères et femmes” là gì ?
GS Claire Mounier-Vehier : Bệnh nhân được tiếp nhận bởi
một thầy thuốc chuyên khoa tim để được khám dài lâu. Nếu cần, bệnh nhân
được nhập viện một một ngày rưởi để thực hiện một bilan hoàn chỉnh (đo
huyết áp trong 24 giờ, nghiệm pháp gắng sức, écho-Doppler mạch máu và,
đối với vài bệnh nhân, angioscanner, angio-IRM…) Tùy theo những kết quả,
những điều trị được thực hiện hay được điều chỉnh.
Hỏi : Với một năm nhìn lại, những kết quả của đánh giá đầu tiên này là gì ?
GS Claire Mounier-Vehier : Đối với vùng Bắc
Pas-de-Calais, 191 người tình nguyện có nguy cơ đã được nhập viện một
ngày rưởi để được thực hiện một bilan hoàn chỉnh. Trong 7 trường hợp
trên 10, chúng tôi đã chẩn đoán một cao huyết ấp về đêm (hypertension
nocturne) hay một ngừng thở ngắn lúc ngủ (apnée du sommeil). Chúng sẽ
không bao giờ được khám phá nếu không có check-up này. Trong 1 trường
hợp trên 2, chúng tôi đã có thể cải thiện những điều trị không đủ để
điều chỉnh huyết áp và một vấn đề tim mạch. Và 20% các bệnh nhân đã phải
ngừng phương pháp ngừa thai mà họ đang theo đuổi. Trên bình diện phụ
khoa 6 phụ nữ trên 10 đã không được theo dõi tốt. Tất cả những nguy cơ
này chứng minh sự thiết đặt nhưng filière de soins như thế khẩn trương
biết chúng nào. Những kết quả sẽ được công bố trong một tạp chí khoa học
về tim học.
Hỏi : Giai đoạn sắp đến sẽ là gì ?
GS Claire Mounier-Vehier : Sự đánh giá những kết quả
thu được từ filière de soins này ở CHRU de Lille sẽ được tiếp tục. Mục
tiêu của Fédération để cardiologie là giúp thiết đặt trong những cơ sở
công và từ những filière y hệt cho các phụ nữ có nguy cơ. Những khuyến
nghị đã được trình bày trong một “sách trắng” (livre blanc), chẳng bao
lâu sẽ được trao cho những người hữu trách y tế.
(PARIS MATCH 25/9/2014-1/10/2014)
7/ HẸP VAN ĐỘNG MẠCH CHỦ : NHỮNG VAN MỚI BẰNG ĐƯỜNG VI XÂM NHẬP.
GS Alain Cribier, giáo sư ưu tú (professeur émérite), thầy thuốc thực
hành thuộc CHU de Rouen (hôpital Charles-Nicolle), giải thích những ưu
điểm của những prothèse mới nhất và an toàn hơn.
Hỏi : Hẹp van động mạch chủ có phải là một bệnh thường gặp ?
GS Alain Cribier. Vâng, đó là bệnh lý van mắc phải
thường gặp nhất của người lớn. Hẹp van động mạch chủ gây bệnh cho hơn 5%
những người sau 65tuổi, và tỷ lệ của nó gia tăng với tuổi tác.
Hỏi : Ta có biết nguyên nhân không ?
GS Alain Cribier : Đó là một bệnh liên quan với quá
trình lão hóa, gây nên một sự dày lên và vôi hóa van động mạch chủ. Hậu
quả là sự phóng máu từ thất trái ra động mạch chủ bị tắc.
Hỏi : Những triệu chứng khiến nghi ngờ sự hiện hữu của hẹp van động mạch chủ là gì ?
GS Alain Cribier : Khó thở lúc gắng sức, đau ngực,
ngất. Khi những triệu chứng này xuất hiện, căn bệnh đã rất tiến triển
sau khi đã tiến triển trong im lặng nhiều năm. Khi đó nhất thiết phải
can thiệp nhanh : không điều trị, tỷ lệ tử vong rất cao, khoảng 80%
trong 3 năm.
Hỏi : Làm sao ta đảm bảo chẩn đoán ?
GS Alain Cribier : Căn bệnh được phát hiện chỉ với thính chẩn, rồi được xác nhận bởi siêu âm.
Hỏi : Bằng điều trị nào ta chữa lành bệnh tim này ?
GS Alain Cribier : Chỉ có một phương tiện : thay thế
van bị hẹp bằng một van nhân tạo. Trong nhiều thập niên, điều đó đã chỉ
có thể được thực hiện bằng một phẫu thuật tim nặng nề, cần phải mở xương
ức, làm ngừng tim và một tuần hoàn ngoài cơ thể, khoảng 15 ngày nhập
viện và hai tháng phục hồi chức năng. Vết sẹo mổ, quan trọng, đôi khi
gây đau. Sự nặng nề của động tác phẫu thuật giải thích rằng 1/3 các bệnh
nhân, nhất là những người già nhất hay những người có những bệnh liên
kết, không thể chịu được cuộc mổ này, vì những nguy cơ. Phẫu thuật này
ngày nay vẫn được khuyến nghị cho tất cả những bệnh nhân không có nguy
cơ cao khi mổ, bởi vì nó cho phép bệnh nhân lành bệnh và tái tục một đời
sống bình thường.
Hỏi : Đối với những bệnh nhân có nguy cơ mổ cao, thủ thuật vi xâm nhập (procédure mini-invasive) mà ông đã hiệu chính là gì ?
GS Alain Cribier : Kỹ thuật nhằm đưa vào, thường nhất
qua động mạch đùi, ở vùng bẹn, một cathéter (một tube) ở đầu có gắn một
van nhân tạo (prothèse) được xếp lại như một cái dù. Cathéter sau đó
được đẩy đến tận van động mạch chủ của bệnh nhân dưới sự hướng dẫn của
quang tuyến và prothèse được triển khai ngay trong van động mạch chủ bị
bệnh, mà nó sẽ mở và đẩy về phía các thành động mạch chủ. Can thiệp này,
hôm nay thường được thực hiện chỉ với gây tê tại chỗ, không gây nên sẹo
cũng như đau đớn, và chỉ cần một thời gian nhập viện ngắn. Nhiều bệnh
nhân có thể xuất viện trong ba ngày và tiếp tục hoạt động bình thường.
Hỏi : Ta thu được những kết quả nào với kỹ thuật vi xâm nhập này ?
GS Alain Cribier : Nhìn toàn bộ, những kết quả giống
với những kết quả của phẫu thuật. Về kỹ thuật vi xâm nhập, đó là bị rò
(fuite) qua các cạnh của vẫn trong 5% các trường hợp, và những biến
chứng huyết quản (chảy máu) trong 10% các trường hợp, do các cathéter cỡ
lớn được sử dụng trong những động mạch đôi khi hẹp hay bị biến đổi.
Hỏi : Do đó xuất hiện ý niệm về những van nhân tạo mới. Những cải thiện nào mang lại một sự an toàn lớn hơn ?
GS Alain Cribier : Nhiều van nhân tạo mới đã được chế
tạo gần đây để làm giảm những biến chứng. Van mới nhất, vừa được chấp
thuận ở Pháp, được sử dụng nhiều nhất, đặc biệt đầy hứa hẹn. Van này có
hai ưu điểm là được phủ bởi một loại jupe en tissu để tránh rò và có thể
được đặt nhờ một cathéter cỡ nhỏ, đảm bảo an toàn lúc được đưa vào động
mạch đùi. Điều này cho phép dùng đường tiếp cận (voie d’abord) đơn giản
và nhanh này trong 80% các trường hợp thay vì 50% như trước đây.
Hỏi : Những kinh nghiệm nào thu được với van động mạch chủ mới nhất này ?
GS Alain Cribier : Kinh nghiệm được một năm. Dựa trên
série đầu tiên được thực hiện ở 150 bệnh nhân, những trường hợp rò và
biến chứng huyết quản đã giảm một nửa. Những kết quả này còn phải được
cải thiện với thời gian.
Hỏi : Những bệnh nhân được đặt van có cần một điều trị thuốc không ?
GS Alain Cribier : Sự theo dõi bao gồm một khám lâm
sàng với một siêu âm sau 1 tháng, 6 tháng rồi mỗi năm. Điều trị thuốc
được giới hạn vào sự sử dụng mỗi ngày những thuốc chống huyết khối
(antithrombotique) loại aspirine.
(PARIS MATCH 13/11-19/11/2014)
8/ THAY MỘT VAN TIM BẰNG ĐƯỜNG QUA GAN
Lần đầu tiên trên thế giới, những thầy thuốc chuyên khoa tim nhi đồng đã
thành công đưa một cathéter qua gan của một nhũ nhi mới một tuổi và
thiết đặt một van tim mới. GS Marc Gewellig (UZ Leuven, Belgique) đưa ra
những lời giải thích.
Để thay thế một van ba lá (valve cardiaque tricuspide) ngăn cách tâm nhĩ
phải và tâm thất phải, mà một em bé 1 tuổi đã nhận lúc sinh ra đời,
Marc Gewillig, giáo sư tim học nhi đồng (cardiologie pédiatrique) của UZ
Leuven, và kíp của ông đã quyết định sử dụng một con đường đi qua gan.
Một première mondiale đã diễn ra thành công và nhũ nhi đã có thể trở về
nhà bố mẹ.
Hỏi : Tại sao đã chọn loại can thiệp không phẫu thuật (intervention non chirurgicale) này ?
Marc Gewillig : Van đầu tiên, mà bệnh nhân đã nhận lúc
mổ tim mở (opération à coeur ouvert), đã bị hư hại một cách nhanh chóng
bởi vì khả năng phòng vệ miễn dịch của các nhũ nhi rất mạnh. Do đó, một
năm sau em bé cần một van mới nhưng chúng tôi đã không muốn thực hiện
một can thiệp mới thuộc loại này (mổ tim mở), xét vì những nguy cơ quan
trọng đối với sức khỏe và sự theo dõi nặng nề sau đó. Do đó chúng tôi đã
chọn một can thiệp qua da (intervention percutanée) bằng một cathéter.
Hỏi : Và tại sao lại qua gan ?
Marc Gewillig : Bình thường, đáng lý chúng tôi phải đặt
ống thông qua một tĩnh mạch đùi hay cổ. Nhưng ở trẻ em cân nặng 10 kg,
những huyết quản này quá nhỏ để có thể đưa vào một cathéter như thế, chỉ
rộng 7-8 mm. Các công ty cung cấp những cathéter khuyến nghị một thể
trọng tối thiểu 20 kg.
Chính vì vậy, chúng tôi đã sử dụng một điểm vào khác, dọc theo gan, để
đi đến tim. Đó là một giải pháp thay thế tốt bởi vì gan như một chất xốp
như bọt biển (éponge) và tương đối dễ chọc thủng.” Sự đưa vào gan dễ
thực hiện và có thể chọc thủng nó bằng cách trổ một lỗ rộng hơn những lỗ
2-3 mm như chúng ta có thói quen làm ở những bệnh nhân trưởng thành.
Ngoài ra, gan hầu như tiếp xúc trực tiếp với nhĩ phải.
Những nhà chế tạo đã sợ hãi và không muốn nghe nói một can thiệp được
đánh giá là quá nguy hiểm. Nhưng chúng tôi cương quyết tiến về phía
trước và làm cho y khoa tiến bộ. Trong trung tâm của chúng tôi, chúng
tôi đôi khi sử dụng đường qua gan này khi chúng tôi gặp một vấn đề tiếp
cận tĩnh mạch hay trong trường hợp dị dạng huyết quản, dầu là ở người
lớn hay trẻ em. Để thay thế một van ba là đó là một grande première.
CÓ NHỮNG ƯU ĐIỂM NÀO KHÁC KHÔNG ?
Cho đến hôm nay, ta luôn luôn ưa thích hơn một phẫu thuật cho loại những
bệnh nhân này. Nhưng, mặc dầu thay một hay hai lần một van ba lá là
điều có thể làm được, nhưng từ lần thay thứ ba, điều đó trở nên phức tạp
bởi vì khi đó phẫu thuật viên phải cắt sẹo hóa sợi (fibrose
cicatricielle). Còn về em bé mà chúng tôi đã điều trị, nếu trong 20 hay
30 năm nữa, các thầy thuốc ngoại khoa sẽ phải mổ lại, sẽ vui sướng chứng
thực rằng chúng tôi đã có thể thay thế van mà không cần phải mổ.
MỘT PHUƠNG PHÁP NHƯ THẾ DẦU SAO CŨNG KHÔNG PHẢI LÀ KHÔNG CÓ NGUY CƠ ?
Thật vậy, lỗ mở (ouverture) phải được bịt kín sau can thiệp để ngăn ngừa
những xuất huyết có khả năng gây chết người. Phần này đã diễn biến tốt,
nhưng chúng tôi đã dự kiến sự giúp đỡ tức thời của một thầy thuốc ngoại
khoa về gan trong trường hợp biến chứng. Các thầy thuốc ngoại khoa cũng
đã chuẩn bị mổ em bé với mở lồng ngực trong trường hợp can thiệp thất
bại.
Sau cùng, chúng tôi đã đương đầu với một khó khăn khác : van tim được
đòi hỏi cho loại phẫu thuật này chỉ có sẵn dưới dạng một format
standard, quá lớn đối với một bệnh nhân 1 tuổi. Phải làm tube médical
mỏng đi để đảm bảo rằng nó ăn khớp với những kích thước nhỏ của một em
bé.
TƯƠNG LAI NÀO ĐÔI VỚI LOẠI CAN THIỆP NÀY ?
Chúng tôi đã chứng mình rằng có thể tạo một lỗ có kích thước quan trọng
trong gần và đóng nó lại một cách an toàn mà bệnh nhân không bị chảy
máu. Một hàng rào tâm lý đã được vượt qua. Do đó chúng tôi có thể nghĩ
đến một can thiệp như thế khi chúng tôi gặp phải một bệnh nhân có một
lịch sử y khoa rắc rối, thí dụ nếu bệnh nhân có quá nhiều dây từ máy tạo
nhịp (fils de pacemaker) hay một vấn đề tiếp cận đến tim. Tuy nhiên
chúng tôi không cho rằng điều đó có thể trở nên một việc làm thưởng quy
bởi vì, nói chung, những người lớn và ngay cả phần lớn các trẻ em có
những tĩnh mạch có thể tiếp cận và khá lớn.
(LE JOURNAL DU MEDECIN 21/11/2014)
9/ UNG THƯ PHỔI : PHÁT HIỆN CHỈ BẰNG XÉT NGHIỆM MÁU
Première mondiale : những nhà nghiên cứu, dưới sự lãnh đạo của GS Hofman
(CHU Nice-Sophia và Inserm), đã hiệu chính một xét nghiệm máu có khả
năng phát hiện, nhiều năm trước khi chụp X quang chuẩn, sự xuất hiện của
một ung thư phổi. Xét nghiệm phát hiện sự hiện diện của những tế bào
ung thư lưu thông trong máu. Trong một công trình nghiên cứu, khởi đầu
đã đưa vào 245 người không bị ung thư, trong đó 168 có nguy cơ bởi vì bị
viêm phế quản tắc nghẽn mãn tính (bronchite chronique obstructive), xét
nghiệm máu đã cho phép nhận diện 5 bệnh nhân. Ở những bệnh nhân này,
sau một thời hạn từ 1 đến 4 năm, một nodule cancéreux đã có thể thấy
được lúc chụp hình ảnh.
(PARIS MATCH 13/11-19/11/2014)
10/ NHỮNG THĂM KHÁM PHỤ NÀO LÚC GÂY MÊ
Professeur Serge Molliex
Professeur d’anesthésie-réanimation
CHU de Sainte-Etienne.
Sự kê đơn những xét nghiệm phụ lúc gây mê
thường được thực hiện sau thăm khám tiền mê (consultation
préanesthésique). Sự thăm khám này cho phép đánh giá tiền phẫu
(évaluation préopératoire) bệnh nhân mà mục đích là làm giảm những nguy
cơ liên kết với sự thực hiện một động tác mổ và sự gây mê mà nó đòi hỏi.
Hỏi bệnh và khám lâm sàng là những yếu tố chủ yếu. Những xét nghiệm phụ
thường hữu ích, nhưng không bắt buộc khi lợi ích của chúng không được
chứng minh. Sự kê đơn những xét nghiệm này được thực hiện trong những
tình huống khác nhau.
Tình huống thứ nhất tương ứng với những xét nghiệm được kê đơn do những
đặc thù của phẫu thuật. Thí dụ, trước một phẫu thuật đối với ung thư
phổi, cần phải đánh giá chức năng phổi mà bệnh nhân sẽ có vào lúc hậu
phẫu, để xác định khả năng có thể mổ được (opérabilité) và loại phẫu
thuật có thể được thực hiện. Trong những trường hợp khác, chính thể
trạng của bệnh nhân, những tiền sử hay những điều trị thường quy sẽ chi
phối việc kê đơn những xét nghiệm phụ. Khi đó những thăm dò sẽ có mục
định rõ hiệu quả của một điều trị đang được thực hiện, xác định tình
trạng bệnh nhân có thể được cải thiện trước can thiệp bằng một sự biến
đổi điều trị của bệnh nhân hay bằng sự thiết đặt một sự chuẩn bị đặc thù
hay không. Thí dụ thuộc tình huống này là một bệnh nhân bị bệnh động
mạch vành mà vấn chẩn phát hiện một sự gia tăng mới đây của tần số những
cơn đau ngực, khiến nghi ngờ một tình trạng bất ổn định của bệnh lý của
bệnh nhân. Trong trường hợp này, sự cho thực hiện những thăm dò tim là
cần thiết để xác nhân vấn chẩn, để tối ưu hóa điều trị bệnh nhân trước
khi can thiệp cũng như nguy cơ bệnh nhân bị nhồi máu cơ tim. Sự cho thực
hiện những thăm dò bổ sung được quy định rõ trong bối cảnh này. Chúng
nhận được nhiều khuyến nghị của các société savante liên hệ, căn cứ trên
lợi ích được chứng tỏ của sự thực hiện những thăm dò như thế trên tỷ lệ
bệnh và tử vong.
Ngoài những tình huống này, việc cho thực hiện những thăm dò bổ sung
được gọi là “hệ thống” hay “thường quy”, nghĩa là không dựa trên một yếu
tố hỏi bệnh hay khám lâm sàng nào. Khi đó nó đáp ứng với 3 mục tiêu lý
thuyết đặc thù : 1. Chẩn đoán một bệnh lý không được nghi ngờ khi
consultation, có thể mang lại một sự thay đổi chiến lược xử trí ; 2.
Dùng như tham chiếu (référence) để chẩn đoán hay điều trị một biến chứng
hậu phẫu ; 3. Tham gia vào một sự đánh giá nguy cơ phẫu thuật boi trị
số tiên đoán mà những thăm dò này có thể có về một biến chứng như vậy.
Ngoài hai mục tiêu cuối thể thiện một số lượng hạn chế những thăm dò
được thực hiện hệ thống, tính hữu ích của việc cho thực hiện ” thường
quy” này bị xét lại từ gần 30 năm nay trong litérature médicale.
Những công trình đầu tiên được thực hiện vào giữa những năm 1980 chúng
minh rằng những bất thường được chẩn đoán là hiếm nếu không được định
hướng lúc hỏi bệnh và khám lâm sàng, thường liên kết với những dương
tính giả (nghĩa là một kết quả bất thường có được ở những bệnh nhân lành
mạnh), và là nguyên nhân của một sự biến đổi điều trị. Ngoài ra lợi ích
sau cùng của một biến đổi như thế đối với bệnh nhân gần như đã không
bao giờ được chứng minh. Từ đó nhiều công trình nghiên cứu đã được thực
hiện xác nhận những kết quả đầu tiên này. Những công trình này là cơ sở
của những khuyến nghị của nhiều société savante d’anesthésie nhằm hạn
chế những kê đơn hệ thống và vô ích của những xét nghiệm phụ.
Société française d’anesthésie et de réanimation đã cập nhật vào năm
2012 những khuyến nghị riêng của mình. Những khuyến nghị này mở rộng
những hạn chế kê đơn những xét nghiệm đối với những bệnh nhân già vốn bị
loại trừ khỏi những khuyến nghị, như những bệnh nhân già có những bệnh
lý ổn định trên bình diện lâm sàng và được mổ những phẫu thuật nhỏ như
đục thủy tinh thể. Những khuyến nghị này đã được chuẩn nhận bởi 14
société savante médicale et chirurgicale. Tuy nhiên nhiều cuộc điều tra
thực hành được thực hiện ở Pháp đã cho thấy rằng chúng chưa được áp dụng
một cách đầy đủ. Những kết quả này do nhiều yếu tố, trong đó đặc biệt
được tìm thấy : những vấn đề về tổ chức (vai trò của các thầy thuốc
ngoại khoa và gây mê trong việc kê đơn), áp lực của các bệnh nhân vì họ
luôn luôn chẳng hiểu rằng ta chỉ cần vấn chẩn và khám lâm sàng là đủ,
hay là do sợ bị kiện tụng. ” Thà thừa còn hơn không đủ “, được liên kết
trong tinh thần của người kê đơn một ý niệm an toàn hay chất lượng, mặc
dầu không một dữ kiện nào của littérature đã xác nhận điều đó.
Không biến đổi chất lượng điều trị bệnh nhân, sự thu giảm những xét
nghiệm tiền mê hệ thống là một biện pháp tiết kiệm về mặt kinh tế, nếu
ta xét đến 10 triệu động tác gây mê được thực hiện mỗi năm ở Pháp. Ngoài
ra Caisse nationale d’Assurance-maladie đã ghi mục tiêu này trong những
biện pháp tiết kiệm sẽ được khuyến nghị vào năm 2015.
(LE FIGARO 13/10/2014)
BS NGUYỄN VĂN THỊNH
(28/11/2014)
ENDOCRINOLOGIE. ” Trong 80 % những trường hợp hòn giáp (nodule
thyroidien), siêu âm kết hợp với một chọc tế bào (cytoponction) cũng đủ
để hướng định điều trị mà không phải do dự, GS Renaud Garrel, thầy thuốc
ngoại TMH, chuyên gia về tuyến giáp thuộc CHRU de Montepellier, đã nhấn
mạnh như vậy. Đối với những bệnh nhân khác, những thang điểm nguy cơ
(score de risque) mà từ nay chúng tôi sử dụng cho phép quyết định có nên
chờ đợi hay không bởi vì những ung thư giáp trạng, thường nhất tiến
triển rất chậm. “
Thật vậy, từ những năm 1990, sự xuất hiện của chọc tế bào (ponction cellulaire), được thực hiện bằng lấy trực tiếp (prélèvement direct) với một kim mảnh, đã cho phép đạt, đối với những kíp hiệu năng nhất, một tỷ lệ 40% những ung thư đối với những cắt bỏ hoàn toàn tuyến giáp. Một con số đạt được nhờ một bilan chẩn đoán được hợp lý hóa hoàn toàn nhưng vẫn không được áp dụng một cách hoàn hảo ở Pháp, ở đây quá nhiều trường hợp cắt bỏ tuyến giáp ” vì nghi ngờ” vẫn còn được thực hiện một cách đều đặn. Hiện nay, khoảng 40.000 can thiệp được thực hiện mỗi năm trên tuyến giáp, trong đó 9.000 trường hợp cho phép điều trị một ung thư.
Những hòn giáp rất thường gặp : chúng được tìm thấy ở 50% dân chúng sau 40 tuổi và lên đến 70% sau 70 tuổi, chủ yếu ở những phụ nữ, như tất cả những bệnh tuyến giáp. ” Chúng có thể được sờ thấy ở 5% dân chúng, điều này biện minh một thăm khám hệ thống vùng cổ, rất hiếm khi được thực hiện”, GS Laurence Leenhart, thầy thuốc chuyên khoa nội tiết phụ trách đơn vị tuyến giáp – các u nội tiết ở bệnh viện La Pitié-Salpêtrière-đại học Paris-VI. Những hòn giáp không gây nên hay gây ít những triệu chứng trong hầu hết các trường hợp và được khám phá một cách tình cờ nhân một thăm khám được thực hiện vì một lý do khác.
Siêu âm và nồng độ thyréostimuline (tiếng Anh TSH thay cho Thyroid-Stimulating Hormone), là những giai đoạn đầu tiên của chẩn đoán. Nếu hòn giáp có một kích thước trên 3 hay 4 cm, ngoại khoa hầu như lúc luôn được chỉ định bởi vì cytoponction cho những kết quả ít tin cậy hơn. Dưới kích thước này chẩn đoán cần một cytoponction khi TSH tăng cao hay bình thường. Scintigraphie chỉ được áp dụng khi TSH thấp, để kiểm tra xem hòn giáp có khả năng gắn iode hay không. Nếu không phải vậy, khi đó cần phải làm sinh thiết.
Những hòn giáp tiết các kích thích tố giáp trạng, được gọi là những hòn “nóng” (nodule chaud), chiếm 15% các trường hợp. Chúng không bao giờ trở thành ung thư. Nh ững ung thư giáp trạng chỉ được tìm thấy trong 5% những hòn “lạnh” không tiết hormone. Vậy chúng hiếm gặp và trong đại đa số các trường hợp có một tiên lượng tốt vì lẽ tỷ lệ sinh tồn trung bình lúc 5 năm là 94%. Chỉ những trường hợp rất hiếm cancer anaplasique, thường gây đè ép, mới có một tiên lượng xấu và phải được điều trị cấp cứu.
Ngoại khoa vẫn là điều trị quy chiếu : sự cắt bỏ toàn bộ tuyến giáp và, trong vài trường hợp, những hạch bạch huyết bị ảnh hưởng cũng đủ để chữa lành ung thư trong đa số các trường hợp. Đôi khi phẫu thuật được liên kết với một xạ trị trong với iode phóng xạ (radiothérapie interne à l’iode radioactif) : phóng xạ chỉ ảnh hưởng những tế bào giáp trạng và cho phép loại bỏ chúng hoàn toàn, kể cả khi chúng di căn xa tuyến giáp.
Curiethérapie này đôi khi được áp dụng đơn độc. ” Những phương pháp khác đang được đánh giá như là giải pháp thay thế ngoại khoa : laser, những ultrasons focalisée hay radiofréquence, GS Leehardt đã nhấn mạnh như vậy. Những phương pháp này đã được sử dụng ở châu Âu, nhất là ở Đan Mạch và Ý.”
Cắt bỏ tuyến giáp bán phần hay hoàn toàn, cũng như xạ trị với iode phóng xạ (irradiation par iode radioactif) cũng được chỉ định đối với những hòn giáp hoạt động hiền tính gây một tăng năng tuyến giáp triệu chứng (hyperthyroidie symptomatique). Sau đó, sẽ được thực hiện một điều trị thay thế (traitement substitutif) bằng những hormone tổng hợp tuyến giáp, phuc hoi lại một cách hoàn hảo chức năng tuyến giáp. Điều trị thay thế này tạm thời trong trường hợp cắt bỏ tuyến giáp bán phần, hay suốt đời khi không còn tuyến giáp nữa.
” Sự điều chỉnh dễ dàng, với điều kiện tôn trọng vài quy tắc rất đơn giản”, GS Borson-Chazot, trưởng khoa nội tiết học thuộc CHU Est Lyon đã nhắc lại như vậy. ” Điều quan trọng là luôn luôn uống viên thuốc giáp trạng của mình vào cùng thời điểm trong ngày”. Những hòn giáp cũng có thể được lấy đi bằng phẫu thuật nếu chúng trở nên quá lớn, xấu xí hay nếu chúng gây đè ép ở cổ.
Được thực hiện bằng đường trực tiếp trong hơn 95% các trường hợp, ngoại khoa tuyến giáp phải được thực hiện bởi một kíp có kinh nghiệm để tránh mọi biến chứng, nhất là đối với tiếng nói, một yếu tố nguy cơ thấp (dưới 1% các can thiệp), phải được xét đến nhất là đối với những nghề nghiệp phụ thuộc nó.
(LE FIGARO 3/11/2014)
Thật vậy, từ những năm 1990, sự xuất hiện của chọc tế bào (ponction cellulaire), được thực hiện bằng lấy trực tiếp (prélèvement direct) với một kim mảnh, đã cho phép đạt, đối với những kíp hiệu năng nhất, một tỷ lệ 40% những ung thư đối với những cắt bỏ hoàn toàn tuyến giáp. Một con số đạt được nhờ một bilan chẩn đoán được hợp lý hóa hoàn toàn nhưng vẫn không được áp dụng một cách hoàn hảo ở Pháp, ở đây quá nhiều trường hợp cắt bỏ tuyến giáp ” vì nghi ngờ” vẫn còn được thực hiện một cách đều đặn. Hiện nay, khoảng 40.000 can thiệp được thực hiện mỗi năm trên tuyến giáp, trong đó 9.000 trường hợp cho phép điều trị một ung thư.
Những hòn giáp rất thường gặp : chúng được tìm thấy ở 50% dân chúng sau 40 tuổi và lên đến 70% sau 70 tuổi, chủ yếu ở những phụ nữ, như tất cả những bệnh tuyến giáp. ” Chúng có thể được sờ thấy ở 5% dân chúng, điều này biện minh một thăm khám hệ thống vùng cổ, rất hiếm khi được thực hiện”, GS Laurence Leenhart, thầy thuốc chuyên khoa nội tiết phụ trách đơn vị tuyến giáp – các u nội tiết ở bệnh viện La Pitié-Salpêtrière-đại học Paris-VI. Những hòn giáp không gây nên hay gây ít những triệu chứng trong hầu hết các trường hợp và được khám phá một cách tình cờ nhân một thăm khám được thực hiện vì một lý do khác.
Siêu âm và nồng độ thyréostimuline (tiếng Anh TSH thay cho Thyroid-Stimulating Hormone), là những giai đoạn đầu tiên của chẩn đoán. Nếu hòn giáp có một kích thước trên 3 hay 4 cm, ngoại khoa hầu như lúc luôn được chỉ định bởi vì cytoponction cho những kết quả ít tin cậy hơn. Dưới kích thước này chẩn đoán cần một cytoponction khi TSH tăng cao hay bình thường. Scintigraphie chỉ được áp dụng khi TSH thấp, để kiểm tra xem hòn giáp có khả năng gắn iode hay không. Nếu không phải vậy, khi đó cần phải làm sinh thiết.
Những hòn giáp tiết các kích thích tố giáp trạng, được gọi là những hòn “nóng” (nodule chaud), chiếm 15% các trường hợp. Chúng không bao giờ trở thành ung thư. Nh ững ung thư giáp trạng chỉ được tìm thấy trong 5% những hòn “lạnh” không tiết hormone. Vậy chúng hiếm gặp và trong đại đa số các trường hợp có một tiên lượng tốt vì lẽ tỷ lệ sinh tồn trung bình lúc 5 năm là 94%. Chỉ những trường hợp rất hiếm cancer anaplasique, thường gây đè ép, mới có một tiên lượng xấu và phải được điều trị cấp cứu.
Ngoại khoa vẫn là điều trị quy chiếu : sự cắt bỏ toàn bộ tuyến giáp và, trong vài trường hợp, những hạch bạch huyết bị ảnh hưởng cũng đủ để chữa lành ung thư trong đa số các trường hợp. Đôi khi phẫu thuật được liên kết với một xạ trị trong với iode phóng xạ (radiothérapie interne à l’iode radioactif) : phóng xạ chỉ ảnh hưởng những tế bào giáp trạng và cho phép loại bỏ chúng hoàn toàn, kể cả khi chúng di căn xa tuyến giáp.
Curiethérapie này đôi khi được áp dụng đơn độc. ” Những phương pháp khác đang được đánh giá như là giải pháp thay thế ngoại khoa : laser, những ultrasons focalisée hay radiofréquence, GS Leehardt đã nhấn mạnh như vậy. Những phương pháp này đã được sử dụng ở châu Âu, nhất là ở Đan Mạch và Ý.”
Cắt bỏ tuyến giáp bán phần hay hoàn toàn, cũng như xạ trị với iode phóng xạ (irradiation par iode radioactif) cũng được chỉ định đối với những hòn giáp hoạt động hiền tính gây một tăng năng tuyến giáp triệu chứng (hyperthyroidie symptomatique). Sau đó, sẽ được thực hiện một điều trị thay thế (traitement substitutif) bằng những hormone tổng hợp tuyến giáp, phuc hoi lại một cách hoàn hảo chức năng tuyến giáp. Điều trị thay thế này tạm thời trong trường hợp cắt bỏ tuyến giáp bán phần, hay suốt đời khi không còn tuyến giáp nữa.
” Sự điều chỉnh dễ dàng, với điều kiện tôn trọng vài quy tắc rất đơn giản”, GS Borson-Chazot, trưởng khoa nội tiết học thuộc CHU Est Lyon đã nhắc lại như vậy. ” Điều quan trọng là luôn luôn uống viên thuốc giáp trạng của mình vào cùng thời điểm trong ngày”. Những hòn giáp cũng có thể được lấy đi bằng phẫu thuật nếu chúng trở nên quá lớn, xấu xí hay nếu chúng gây đè ép ở cổ.
Được thực hiện bằng đường trực tiếp trong hơn 95% các trường hợp, ngoại khoa tuyến giáp phải được thực hiện bởi một kíp có kinh nghiệm để tránh mọi biến chứng, nhất là đối với tiếng nói, một yếu tố nguy cơ thấp (dưới 1% các can thiệp), phải được xét đến nhất là đối với những nghề nghiệp phụ thuộc nó.
(LE FIGARO 3/11/2014)
2/ GIẢM NĂNG TUYẾN GIÁP : NHỮNG TRIỆU CHỨNG THƯỜNG KÍN ĐÁO
” Những rối loạn của tuyến giáp rất thường gặp và đặc biệt hơn là gây bệnh các phụ nữ : 2% trong số họ bị liên hệ “, GS Françoise Borson-Chazot, trưởng khoa nội tiết học thuộc CHU Est Lyon đã xác nhận như vậy. Những triệu chứng thường nhất kín đáo, đôi khi ngay cả khó nhận thấy, và nhiều trường hợp không cần điều trị nhưng chỉ cần một sự theo dõi tăng cường.
Giảm năng tuyến giáp (hypothyroidie), một sự sản xuất không đủ kích thích tố giáp trạng, rất thường gặp ở những phụ nữ sau 40 tuổi, có thể gây nên một tổng hợp những triệu chứng nhẹ hay mới xuất hiện gần đây : tim đập chậm, sợ rét (frilosité), da khô, bón, hypercholestérolémie hay tăng thể trọng vừa phải, thường là point d’appel đầu tiên.
” Đó là một thâm nhiễm các mô (infiltration des tissus) hơn là một sự lên cân thật sự, GS Borson-Chazot đã xác nhận như vậy. Một thiếu nữ có tầm vóc lớn hay bình thường, không có những vấn đề ở trường học nhưng kêu ca bị một vấn đề về thể trọng, có lẽ không bị giảm năng tuyến giáp.”
Đo nồng độ TSH cho phép xác nhận chẩn đoán và thực hiện một điều trị bằng hormone tổng hợp. Nếu TSH bình thường, sự đo nồng độ những kháng thể chống giáp trạng (anticorps antithyroidien) cho phép phát hiện một bệnh tự miễn dịch chịu trách nhiệm một phần lớn những trường hợp giảm năng tuyến giáp “.
” Đừng hoảng sợ trong trường hợp này, những kháng thể này hiện diện ở 13% các phụ nữ có TSH bình thường, nhưng không có hậu quả lên sức khỏe.” Trong trường hợp này, tiến triển rất chậm và chỉ cần một sự theo dõi đều đặn TSH.
IODE RADIOACTIF.
Tăng năng tuyến giáp (hyperthyroidie) thì gây nên một sự gầy ốm nhưng không làm ăn mất ngon, một tim nhịp nhanh lúc nghỉ ngơi hay những rối loạn nhịp khác, sợ nhiệt, lo âu, một tình trạng tăng hoạt động và đôi khi mất ngủ cũng như, nhất là đối với bệnh Basedow, những đôi mắt hơi hơi bị nhô ra (exophthalmos : lộ nhãn).
Bệnh Basedow, một bệnh tự miễn dịch khác của tuyến giáp, chiếm đến 50% những trường hợp tăng năng tuyến giáp và, trong 20% các trường hợp, có thể được giải quyết với một điều trị đơn giản bằng ức chế những hormone tuyến giáp. Tăng năng tuyến giáp cũng có thể được điều trị bằng iode phóng xạ hay bằng ngoại khoa, tiếp theo sau bởi một điều trị thay thế hormone tạm thời hay vĩnh viễn. Ở bệnh viện uống iode phóng xạ cho phép “calmer” tuyến giáp, hấp thụ iode phóng xạ hay không, để sản xuất kích thích tố giáp trạng.
(LE FIGARO 3/11/2014)
” Những rối loạn của tuyến giáp rất thường gặp và đặc biệt hơn là gây bệnh các phụ nữ : 2% trong số họ bị liên hệ “, GS Françoise Borson-Chazot, trưởng khoa nội tiết học thuộc CHU Est Lyon đã xác nhận như vậy. Những triệu chứng thường nhất kín đáo, đôi khi ngay cả khó nhận thấy, và nhiều trường hợp không cần điều trị nhưng chỉ cần một sự theo dõi tăng cường.
Giảm năng tuyến giáp (hypothyroidie), một sự sản xuất không đủ kích thích tố giáp trạng, rất thường gặp ở những phụ nữ sau 40 tuổi, có thể gây nên một tổng hợp những triệu chứng nhẹ hay mới xuất hiện gần đây : tim đập chậm, sợ rét (frilosité), da khô, bón, hypercholestérolémie hay tăng thể trọng vừa phải, thường là point d’appel đầu tiên.
” Đó là một thâm nhiễm các mô (infiltration des tissus) hơn là một sự lên cân thật sự, GS Borson-Chazot đã xác nhận như vậy. Một thiếu nữ có tầm vóc lớn hay bình thường, không có những vấn đề ở trường học nhưng kêu ca bị một vấn đề về thể trọng, có lẽ không bị giảm năng tuyến giáp.”
Đo nồng độ TSH cho phép xác nhận chẩn đoán và thực hiện một điều trị bằng hormone tổng hợp. Nếu TSH bình thường, sự đo nồng độ những kháng thể chống giáp trạng (anticorps antithyroidien) cho phép phát hiện một bệnh tự miễn dịch chịu trách nhiệm một phần lớn những trường hợp giảm năng tuyến giáp “.
” Đừng hoảng sợ trong trường hợp này, những kháng thể này hiện diện ở 13% các phụ nữ có TSH bình thường, nhưng không có hậu quả lên sức khỏe.” Trong trường hợp này, tiến triển rất chậm và chỉ cần một sự theo dõi đều đặn TSH.
IODE RADIOACTIF.
Tăng năng tuyến giáp (hyperthyroidie) thì gây nên một sự gầy ốm nhưng không làm ăn mất ngon, một tim nhịp nhanh lúc nghỉ ngơi hay những rối loạn nhịp khác, sợ nhiệt, lo âu, một tình trạng tăng hoạt động và đôi khi mất ngủ cũng như, nhất là đối với bệnh Basedow, những đôi mắt hơi hơi bị nhô ra (exophthalmos : lộ nhãn).
Bệnh Basedow, một bệnh tự miễn dịch khác của tuyến giáp, chiếm đến 50% những trường hợp tăng năng tuyến giáp và, trong 20% các trường hợp, có thể được giải quyết với một điều trị đơn giản bằng ức chế những hormone tuyến giáp. Tăng năng tuyến giáp cũng có thể được điều trị bằng iode phóng xạ hay bằng ngoại khoa, tiếp theo sau bởi một điều trị thay thế hormone tạm thời hay vĩnh viễn. Ở bệnh viện uống iode phóng xạ cho phép “calmer” tuyến giáp, hấp thụ iode phóng xạ hay không, để sản xuất kích thích tố giáp trạng.
(LE FIGARO 3/11/2014)
3/ GIẢM NĂNG TUYẾN GIÁP : HÃY BẢO VỆ NHỮNG TRẺ NHỎ TUỔI NHẤT.
” Tuyến giáp điều hòa biến dưỡng của toàn bộ quá trình chuyển hóa : vai trò của nó có tính chất quyết định trong quá trình phát triển của đứa bé, ngay lúc bắt đầu mang thai “, GS Juliane Léger, thầy thuốc chuyên khoa nội tiết, phụ trách centre de référence des maladies de la croissance, thuộc bệnh viện Robert-Debré (Paris) đã nhắc lại như vậy. Giảm năng tuyến giáp (một sự sản xuất không đủ những kích thích tố giáp trạng) bẩm sinh vẫn hiếm gặp (1 trường hợp đối với 3.500 lần sinh) nhưng gây chậm tăng trưởng và chậm phát triển tâm thần vận động, điều này biện minh, từ 30 năm qua, một chương trình điều tra phát hiện hệ thống lúc sơ sinh.
THEO DÕI SÁT.
Những trẻ em bị giảm năng tuyến giáp sẽ phải uống, một lần mỗi ngày, trong suốt cuộc đời, một viên thuốc kích thích tố giáp trạng với một sự theo dõi sát nồng độ TSH của chúng, nhất là trong suốt thời kỳ tăng trưởng.
Điều trị này cho phép chúng đạt một chất lượng sống y hệt chất lượng sống của những đứa trẻ khác, điều này đã được xác nhận mới đây bởi một công trình nghiên cứu rất quy mô trên những trẻ em được chẩn đoán giữa năm 1977 và 1988. Chỉ những trẻ đã không nhận được một điều trị hay một theo dõi tối ưu mới chịu một chất lượng sống ít tốt hơn.
Trong khi giảm năng tuyến giáp bẩm sinh (hypothyroidie congénitale) là một biến cố hiếm, những phụ nữ thường trải qua một thời kỳ giảm năng tuyến giáp tạm thời trong thời kỳ thai nghén, đôi khi nặng thêm do một sự thiếu hụt iode, thường gặp ở Pháp. Công trình nghiên cứu Suvimax đánh giá rằng 1/4 những người trên 55 tuổi bị thiếu iode. Và muối iode không phải là một giải pháp cho tất cả. Vậy một sự cho bổ sung iode được khuyến nghị, trước và trong khi mang thai.
Những em bé của các phụ nữ bị bệnh Basedow cũng có thể bị bệnh trong những tháng đầu, trước khi chúng loại bỏ những kháng thể mà chúng đã nhận được từ người mẹ xuyên qua hàng rào nhau. Những em bé này có thể được điều trị trong hai đến ba tháng sau khi sinh.
Những rối loạn của tuyến giáp gây bệnh cho con trai cũng như con gái cho đến tuổi thiếu niên. Sau đó, cũng như ở tuổi trưởng thành, những thiếu nữ bị bệnh nhiều nhất với một cao điểm trong suốt thời kỳ niên thiếu. Những điều trị cũng giống như ở người lớn.
(LE FIGARO 3/11/2014)
” Tuyến giáp điều hòa biến dưỡng của toàn bộ quá trình chuyển hóa : vai trò của nó có tính chất quyết định trong quá trình phát triển của đứa bé, ngay lúc bắt đầu mang thai “, GS Juliane Léger, thầy thuốc chuyên khoa nội tiết, phụ trách centre de référence des maladies de la croissance, thuộc bệnh viện Robert-Debré (Paris) đã nhắc lại như vậy. Giảm năng tuyến giáp (một sự sản xuất không đủ những kích thích tố giáp trạng) bẩm sinh vẫn hiếm gặp (1 trường hợp đối với 3.500 lần sinh) nhưng gây chậm tăng trưởng và chậm phát triển tâm thần vận động, điều này biện minh, từ 30 năm qua, một chương trình điều tra phát hiện hệ thống lúc sơ sinh.
THEO DÕI SÁT.
Những trẻ em bị giảm năng tuyến giáp sẽ phải uống, một lần mỗi ngày, trong suốt cuộc đời, một viên thuốc kích thích tố giáp trạng với một sự theo dõi sát nồng độ TSH của chúng, nhất là trong suốt thời kỳ tăng trưởng.
Điều trị này cho phép chúng đạt một chất lượng sống y hệt chất lượng sống của những đứa trẻ khác, điều này đã được xác nhận mới đây bởi một công trình nghiên cứu rất quy mô trên những trẻ em được chẩn đoán giữa năm 1977 và 1988. Chỉ những trẻ đã không nhận được một điều trị hay một theo dõi tối ưu mới chịu một chất lượng sống ít tốt hơn.
Trong khi giảm năng tuyến giáp bẩm sinh (hypothyroidie congénitale) là một biến cố hiếm, những phụ nữ thường trải qua một thời kỳ giảm năng tuyến giáp tạm thời trong thời kỳ thai nghén, đôi khi nặng thêm do một sự thiếu hụt iode, thường gặp ở Pháp. Công trình nghiên cứu Suvimax đánh giá rằng 1/4 những người trên 55 tuổi bị thiếu iode. Và muối iode không phải là một giải pháp cho tất cả. Vậy một sự cho bổ sung iode được khuyến nghị, trước và trong khi mang thai.
Những em bé của các phụ nữ bị bệnh Basedow cũng có thể bị bệnh trong những tháng đầu, trước khi chúng loại bỏ những kháng thể mà chúng đã nhận được từ người mẹ xuyên qua hàng rào nhau. Những em bé này có thể được điều trị trong hai đến ba tháng sau khi sinh.
Những rối loạn của tuyến giáp gây bệnh cho con trai cũng như con gái cho đến tuổi thiếu niên. Sau đó, cũng như ở tuổi trưởng thành, những thiếu nữ bị bệnh nhiều nhất với một cao điểm trong suốt thời kỳ niên thiếu. Những điều trị cũng giống như ở người lớn.
(LE FIGARO 3/11/2014)
4/ BỆNH ĐÁI ĐƯỜNG : PHUƠNG PHÁP MỚI ĐO NỒNG ĐỘ
BS Hélène Hanaire, trưởng khoa diabétologie thuộc CHU de Toulouse, giải thích thiết bị cho phép kiểm tra nồng độ đường trong máu không cần phải lấy máu ở đầu ngón tay.
Hỏi : Những dạng bệnh đái đường thông thường nhất ?
BS Hélène Hanaire : Ở Pháp, 5% dân chúng bị bệnh đái đường. Căn bệnh này được đặc trưng bởi một sự gia tăng nồng độ đường trong máu (glycémie). Phần lớn những người này bị bệnh đái đường loại 2, và khoảng 10% trong số họ bị đái đường loại 1. Không điều trị, bệnh lý này có thể dẫn đến những biến chứng nghiêm trọng.
Hỏi : Ta có biết nguyên nhân của bệnh đái đường không ?
BS Hélène Hanaire : Insuline là một hormone có tác dụng duy trì một nồng độ đường trong máu bình thường. Tụy tạng tự điều chỉnh một cách thường trực bằng cách luân phiên những thời kỳ trong đó nó tiết nhiều hay ít : nhiều vào lúc những bữa ăn và ít hơn giữa các bữa ăn. Bệnh đái đường loại 1 được gây nên bởi một bệnh tự miễn dịch : hệ miễn dịch phá hủy dần dần những tế bào sản xuất insuline trong tụy tạng. Ta tìm thấy những yếu tố nguy cơ nguồn gốc của bệnh đái đường loại 2 : chứng béo phì, tình trạng nhàn cư không hoạt động, những tiền sử gia đình. Trong trường hợp này, insuline ít hiệu quả hơn, sự sản xuất insuline không được thích ứng, và hormone dần dần trở nên bị thiếu hụt.
Hỏi : Bà đã nói các biến chứng nghiêm trọng…
BS Hélène Hanaire : Những biến chứng có thể được phát hiện trong thời gian trung hạn hay dài hạn, và ảnh hưởng những cơ quan sinh tồn. Căn bệnh này, nếu không được điều trị, có nguy cơ dẫn đến những phế tật nghiêm trọng : giảm thị lực, và đôi khi mù lòa, biến đổi chức năng thận, nhồi máu, cắt cụt các chi dưới…
Hỏi : Tùy theo hai loại đái đường, sự xử trí chúng như thế nào ?
BS Hélène Hanaire : Những người bị bệnh đái đường loại 1 buộc phải tự tiêm dưới da nhiều lần mỗi ngày một liều insuline (bằng một bom tiêm hay một bút tiêm). Sự điều trị bệnh đái đường loại 2 trong thời gian đầu bằng những biện pháp vệ sinh ăn uống và sử dụng thuốc chống đái đường bằng đường miệng. Nhưng tiến triển của bệnh thường khiến bệnh nhân phải tiêm insuline mỗi ngày.
Hỏi : Những bệnh nhân đái đường quản lý điều trị của mình như thế nào ?
BS Hélène Hanaire : Để có thể duy trì thường trực một đường huyết gần như bình thường, các bệnh nhân cần kiểm soát nó một cách đều đặn. Sự tự đo (automesure) (với một thiết bị nhỏ được gọi là “lecteur”) là một động tác mà bệnh nhân phải làm chủ một cách hoàn hảo : chích ở đầu ngón tay để lấy một giọt máu rồi đặt lên trên một bandelette hay một điện cực được gắn vào lecteur. Trong vài giây, trị số của đường huyết hiện ra. Chính phân tích kết quả cho phép bệnh nhân tự thích ứng mỗi ngày liều insuline của mình. Đối với những bệnh nhân phải đo đường huyết thường xuyên, động tác này rất gò bó : trước và sau mỗi bữa ăn, bệnh nhân mở lecteur, chích vào đầu ngón tay rồi chờ kết quả. Mặc dầu được khuyến nghị 4 kiểm tra mỗi ngày đối với vài bệnh nhân, nhưng chỉ một nửa thực hiện 3 lần, điều này có hại cho tính hiệu quả của điều trị .
Hỏi : Do đó hiệu chính một thiết bị cho phép không còn phải chích vào ngón tay nữa…
BS Hélène Hanaire : Với thiết bị mới này, bệnh nhân tự gắn một đĩa nhỏ (đường kính 3,5 cm trên bề dày 5 mm) trên cánh tay của mình, được trang bị một điện cực mảnh như một chiếc kim mà bệnh nhân sẽ đưa vào dưới da. Trong 14 ngày, điện cực sẽ đo đường huyết của bệnh nhân dưới da. Bệnh nhân chỉ cần scanner thiết bị với một lecteur có kích thước một portable để làm hiện tức thời trị số đường huyết. Sự đọc kín đáo, nhanh và dễ dàng (được thực hiện xuyên qua áo mặc), có thể thực hiện vào bất cứ lúc nào trong ngày và được lặp lại thường xuyên nếu cần.
Hỏi : Tính trung thực của thiết bị mới này ?
BS Hélène Hanaire : Những kết quả đầu tiên về tính chất đáng tin cậy thu được trên nhiều chục bệnh nhân đã cho phép tiến hành một công trình nghiên cứu quốc tế, mà tôi là người điều phối (coordinatrice) ở Pháp cho 7 CHU. Công trình này sẽ kéo dài 6 tháng và đưa vào 216 bệnh nhân bị đái đường loại 2, tất cả được điều trị bởi nhiều mũi tiêm hàng ngày hay bằng pompe à insuline. 2/3 sẽ sử dụng thiết bị mới và 1/3 dùng hệ kiểm tra thông thường. Sau đó một công trình nghiên cứu khác sẽ được thực hiện với những bệnh nhân bị đái đường loại 1. Phương pháp này sẽ cải thiện một cách đáng kể chất lượng sống của những bệnh nhân đái đường.
(PARIS MATCH 18/9/2014-24/9/2014)
BS Hélène Hanaire, trưởng khoa diabétologie thuộc CHU de Toulouse, giải thích thiết bị cho phép kiểm tra nồng độ đường trong máu không cần phải lấy máu ở đầu ngón tay.
Hỏi : Những dạng bệnh đái đường thông thường nhất ?
BS Hélène Hanaire : Ở Pháp, 5% dân chúng bị bệnh đái đường. Căn bệnh này được đặc trưng bởi một sự gia tăng nồng độ đường trong máu (glycémie). Phần lớn những người này bị bệnh đái đường loại 2, và khoảng 10% trong số họ bị đái đường loại 1. Không điều trị, bệnh lý này có thể dẫn đến những biến chứng nghiêm trọng.
Hỏi : Ta có biết nguyên nhân của bệnh đái đường không ?
BS Hélène Hanaire : Insuline là một hormone có tác dụng duy trì một nồng độ đường trong máu bình thường. Tụy tạng tự điều chỉnh một cách thường trực bằng cách luân phiên những thời kỳ trong đó nó tiết nhiều hay ít : nhiều vào lúc những bữa ăn và ít hơn giữa các bữa ăn. Bệnh đái đường loại 1 được gây nên bởi một bệnh tự miễn dịch : hệ miễn dịch phá hủy dần dần những tế bào sản xuất insuline trong tụy tạng. Ta tìm thấy những yếu tố nguy cơ nguồn gốc của bệnh đái đường loại 2 : chứng béo phì, tình trạng nhàn cư không hoạt động, những tiền sử gia đình. Trong trường hợp này, insuline ít hiệu quả hơn, sự sản xuất insuline không được thích ứng, và hormone dần dần trở nên bị thiếu hụt.
Hỏi : Bà đã nói các biến chứng nghiêm trọng…
BS Hélène Hanaire : Những biến chứng có thể được phát hiện trong thời gian trung hạn hay dài hạn, và ảnh hưởng những cơ quan sinh tồn. Căn bệnh này, nếu không được điều trị, có nguy cơ dẫn đến những phế tật nghiêm trọng : giảm thị lực, và đôi khi mù lòa, biến đổi chức năng thận, nhồi máu, cắt cụt các chi dưới…
Hỏi : Tùy theo hai loại đái đường, sự xử trí chúng như thế nào ?
BS Hélène Hanaire : Những người bị bệnh đái đường loại 1 buộc phải tự tiêm dưới da nhiều lần mỗi ngày một liều insuline (bằng một bom tiêm hay một bút tiêm). Sự điều trị bệnh đái đường loại 2 trong thời gian đầu bằng những biện pháp vệ sinh ăn uống và sử dụng thuốc chống đái đường bằng đường miệng. Nhưng tiến triển của bệnh thường khiến bệnh nhân phải tiêm insuline mỗi ngày.
Hỏi : Những bệnh nhân đái đường quản lý điều trị của mình như thế nào ?
BS Hélène Hanaire : Để có thể duy trì thường trực một đường huyết gần như bình thường, các bệnh nhân cần kiểm soát nó một cách đều đặn. Sự tự đo (automesure) (với một thiết bị nhỏ được gọi là “lecteur”) là một động tác mà bệnh nhân phải làm chủ một cách hoàn hảo : chích ở đầu ngón tay để lấy một giọt máu rồi đặt lên trên một bandelette hay một điện cực được gắn vào lecteur. Trong vài giây, trị số của đường huyết hiện ra. Chính phân tích kết quả cho phép bệnh nhân tự thích ứng mỗi ngày liều insuline của mình. Đối với những bệnh nhân phải đo đường huyết thường xuyên, động tác này rất gò bó : trước và sau mỗi bữa ăn, bệnh nhân mở lecteur, chích vào đầu ngón tay rồi chờ kết quả. Mặc dầu được khuyến nghị 4 kiểm tra mỗi ngày đối với vài bệnh nhân, nhưng chỉ một nửa thực hiện 3 lần, điều này có hại cho tính hiệu quả của điều trị .
Hỏi : Do đó hiệu chính một thiết bị cho phép không còn phải chích vào ngón tay nữa…
BS Hélène Hanaire : Với thiết bị mới này, bệnh nhân tự gắn một đĩa nhỏ (đường kính 3,5 cm trên bề dày 5 mm) trên cánh tay của mình, được trang bị một điện cực mảnh như một chiếc kim mà bệnh nhân sẽ đưa vào dưới da. Trong 14 ngày, điện cực sẽ đo đường huyết của bệnh nhân dưới da. Bệnh nhân chỉ cần scanner thiết bị với một lecteur có kích thước một portable để làm hiện tức thời trị số đường huyết. Sự đọc kín đáo, nhanh và dễ dàng (được thực hiện xuyên qua áo mặc), có thể thực hiện vào bất cứ lúc nào trong ngày và được lặp lại thường xuyên nếu cần.
Hỏi : Tính trung thực của thiết bị mới này ?
BS Hélène Hanaire : Những kết quả đầu tiên về tính chất đáng tin cậy thu được trên nhiều chục bệnh nhân đã cho phép tiến hành một công trình nghiên cứu quốc tế, mà tôi là người điều phối (coordinatrice) ở Pháp cho 7 CHU. Công trình này sẽ kéo dài 6 tháng và đưa vào 216 bệnh nhân bị đái đường loại 2, tất cả được điều trị bởi nhiều mũi tiêm hàng ngày hay bằng pompe à insuline. 2/3 sẽ sử dụng thiết bị mới và 1/3 dùng hệ kiểm tra thông thường. Sau đó một công trình nghiên cứu khác sẽ được thực hiện với những bệnh nhân bị đái đường loại 1. Phương pháp này sẽ cải thiện một cách đáng kể chất lượng sống của những bệnh nhân đái đường.
(PARIS MATCH 18/9/2014-24/9/2014)
5/ BỆNH TỰ KỶ : MỘT HƯỚNG ĐẦY HỨA HẸN ?
Bệnh tự kỷ (autisme) sẽ phát triển sau khi sinh ở những đứa trẻ có một sự dư thừa những nối kết thần kinh (synapse) giữa các neurone. Não bộ của những trẻ sơ sinh tạo một cách tự nhiên một số lượng lớn những synapse, nhưng một phần những khớp thần kinh này bình thường bị loại bỏ bởi một quá trình sinh học (autophagie). Một sự quá dồi dào những tín hiệu điện làm rối loạn sự vận hành chức năng của những vùng não bộ (aire cérébrale), làm xuất hiện bệnh tự kỷ. Những nhà nghiên cứu của đại học Columbia ở Nữu Ước (kíp của GS David Sulzer) vừa cho thấy rằng, ở những con chuột được biến đổi về mặt di truyền để gây bệnh tự kỷ, rapamycine, một thuốc thường được sử dụng ở người như thuốc làm suy giảm miễn dịch, có khả năng ngăn cản sự tăng sinh vô tổ chức của các synapse và chữa lành những triệu chứng của những động vật gặm nhấm.
(PARIS MATCH 18/9/2014-24/9/2014)
Bệnh tự kỷ (autisme) sẽ phát triển sau khi sinh ở những đứa trẻ có một sự dư thừa những nối kết thần kinh (synapse) giữa các neurone. Não bộ của những trẻ sơ sinh tạo một cách tự nhiên một số lượng lớn những synapse, nhưng một phần những khớp thần kinh này bình thường bị loại bỏ bởi một quá trình sinh học (autophagie). Một sự quá dồi dào những tín hiệu điện làm rối loạn sự vận hành chức năng của những vùng não bộ (aire cérébrale), làm xuất hiện bệnh tự kỷ. Những nhà nghiên cứu của đại học Columbia ở Nữu Ước (kíp của GS David Sulzer) vừa cho thấy rằng, ở những con chuột được biến đổi về mặt di truyền để gây bệnh tự kỷ, rapamycine, một thuốc thường được sử dụng ở người như thuốc làm suy giảm miễn dịch, có khả năng ngăn cản sự tăng sinh vô tổ chức của các synapse và chữa lành những triệu chứng của những động vật gặm nhấm.
(PARIS MATCH 18/9/2014-24/9/2014)
6/ NHỮNG NGUY CƠ TIM MẠCH Ở PHỤ NỮ : KHẨN TRƯƠNG ĐIỀU TRA PHÁT HIỆN
GS Claire Mounier-Vehier, trưởng khoa tim thuộc CHRU de Lille, phó chủ tịch của Fédération française de cardiologie, giải thích chặng đường điều trị mới “Coeur, artères et femmes”.
Hỏi : Tần xuất tử vong do những tai biến tim mạch ở các phụ nữ ?
GS Claire Mounier-Vehier : Những tai biến tim mạch là nguyên nhân đầu tiên gây tử vong : 1 phụ nữ trên ba chết vì tai biến mạch máu não và nhồi máu cơ tim. Những căn bệnh này giết chết 8 lần nhiều hơn ung thư vú và thường xuất hiện trong 5 năm sau mãn kinh, thời kỳ trong đó các phụ nữ không còn được bảo vệ bởi các oestrogène.
Hỏi : Bà hãy nhắc lại cho chúng tôi những kích thích tố oestrogène bảo vệ thành của các huyết quản như thế nào ?
GS Claire Mounier-Vehier : Chúng ảnh hưởng lên tính chất mềm dẻo của các động mạch. Các oestrogène cũng tạo điều kiện cho sự tổng hợp cholestérol tốt, cho phép gìn giữ trương lực (tonicité) của các mô và tránh sự tạo thành các cục máu đông. Sau thời kỳ mãn kinh, nếu không được điều trị bằng hormone, thành của các động mạch trở nên ít đàn hồi hơn và dày lên, tạo điều kiện cho cao huyết áp, yếu tố nguy cơ đầu tiên của tai biến mạch máu não.
Hỏi : Trước thời kỳ mãn kinh, có vài thời kỳ gây nhiều nguy cơ tai biến mạch máu não hơn không ?
GS Claire Mounier-Vehier : Vâng : trong năm đầu sử dụng một phương pháp ngừa thai bằng oestrogène (thuốc viên, patch hay vòng âm đạo), nguy cơ với phương pháp này vẫn giống với nguy cơ trong 6 tuần sau khi sinh và sau 40 tuổi. Thai nghén là một giai đoạn tế nhị cũng như thời kỳ chu mãn kinh (périménopause).
Hỏi : Tại sao các phụ nữ là những đối tượng bị lãng quên nhất trong việc điều tra phát hiện những nguy cơ này ?
GS Claire Mounier-Vehier : Cho đến cách nay 20 năm, những bệnh lý này chủ yếu là những “căn bệnh của đàn ông ” (maladie d’hommes) do lối sống : rượu, thuốc lá, stress, chế độ ăn uống dồi dào…Nhưng, từ đó, những phụ nữ đã thụ đắc cùng những thói quen và, ở họ, nguy cơ lại còn lớn hơn bởi vì thành động mạch dễ bị thương tổn hơn.
Hỏi : Kế hoạch nào đã được thiết đặt để kềm hãm sự tiến triển của tai ương này.
GS Claire Mounier-Vehier : Nhiều hành động đã được phát động. Vào năm 2013, chúng tôi đã thiết đặt ở CHRU de Lille filière du parcours de soins đầu tiên ” Coeur, artères et femmes” dành cho những bệnh nhân có nguy cơ. Những kíp nhiều chuyên khoa (équipe pluridisciplinaire) điều hành những thăm dò phát hiện, những buổi khám bệnh, điều trị và theo dõi trong cùng một đơn vị. Để đánh giá tính hiệu quả của circuit đổi mới này trong một cơ sở bệnh viện, chúng tôi đã tiến hành, trong một năm, một công trình nghiên cứu đã tỏ ra dương tính : nó chứng minh sự cấp bách của một công tác điều tra phát hiện những phụ nữ có nguy cơ ! Liên đoàn tim học (fédération de cardiologie) cập nhật những tiến bộ được thực hiện trong những bệnh tim mạch ở các phụ nữ, và tổ chức những hội nghị đại chúng để cho phép họ biết những triệu chứng báo động.
Hỏi : Protocole de “Coeur, artères et femmes” là gì ?
GS Claire Mounier-Vehier : Bệnh nhân được tiếp nhận bởi một thầy thuốc chuyên khoa tim để được khám dài lâu. Nếu cần, bệnh nhân được nhập viện một một ngày rưởi để thực hiện một bilan hoàn chỉnh (đo huyết áp trong 24 giờ, nghiệm pháp gắng sức, écho-Doppler mạch máu và, đối với vài bệnh nhân, angioscanner, angio-IRM…) Tùy theo những kết quả, những điều trị được thực hiện hay được điều chỉnh.
Hỏi : Với một năm nhìn lại, những kết quả của đánh giá đầu tiên này là gì ?
GS Claire Mounier-Vehier : Đối với vùng Bắc Pas-de-Calais, 191 người tình nguyện có nguy cơ đã được nhập viện một ngày rưởi để được thực hiện một bilan hoàn chỉnh. Trong 7 trường hợp trên 10, chúng tôi đã chẩn đoán một cao huyết ấp về đêm (hypertension nocturne) hay một ngừng thở ngắn lúc ngủ (apnée du sommeil). Chúng sẽ không bao giờ được khám phá nếu không có check-up này. Trong 1 trường hợp trên 2, chúng tôi đã có thể cải thiện những điều trị không đủ để điều chỉnh huyết áp và một vấn đề tim mạch. Và 20% các bệnh nhân đã phải ngừng phương pháp ngừa thai mà họ đang theo đuổi. Trên bình diện phụ khoa 6 phụ nữ trên 10 đã không được theo dõi tốt. Tất cả những nguy cơ này chứng minh sự thiết đặt nhưng filière de soins như thế khẩn trương biết chúng nào. Những kết quả sẽ được công bố trong một tạp chí khoa học về tim học.
Hỏi : Giai đoạn sắp đến sẽ là gì ?
GS Claire Mounier-Vehier : Sự đánh giá những kết quả thu được từ filière de soins này ở CHRU de Lille sẽ được tiếp tục. Mục tiêu của Fédération để cardiologie là giúp thiết đặt trong những cơ sở công và từ những filière y hệt cho các phụ nữ có nguy cơ. Những khuyến nghị đã được trình bày trong một “sách trắng” (livre blanc), chẳng bao lâu sẽ được trao cho những người hữu trách y tế.
(PARIS MATCH 25/9/2014-1/10/2014)
GS Claire Mounier-Vehier, trưởng khoa tim thuộc CHRU de Lille, phó chủ tịch của Fédération française de cardiologie, giải thích chặng đường điều trị mới “Coeur, artères et femmes”.
Hỏi : Tần xuất tử vong do những tai biến tim mạch ở các phụ nữ ?
GS Claire Mounier-Vehier : Những tai biến tim mạch là nguyên nhân đầu tiên gây tử vong : 1 phụ nữ trên ba chết vì tai biến mạch máu não và nhồi máu cơ tim. Những căn bệnh này giết chết 8 lần nhiều hơn ung thư vú và thường xuất hiện trong 5 năm sau mãn kinh, thời kỳ trong đó các phụ nữ không còn được bảo vệ bởi các oestrogène.
Hỏi : Bà hãy nhắc lại cho chúng tôi những kích thích tố oestrogène bảo vệ thành của các huyết quản như thế nào ?
GS Claire Mounier-Vehier : Chúng ảnh hưởng lên tính chất mềm dẻo của các động mạch. Các oestrogène cũng tạo điều kiện cho sự tổng hợp cholestérol tốt, cho phép gìn giữ trương lực (tonicité) của các mô và tránh sự tạo thành các cục máu đông. Sau thời kỳ mãn kinh, nếu không được điều trị bằng hormone, thành của các động mạch trở nên ít đàn hồi hơn và dày lên, tạo điều kiện cho cao huyết áp, yếu tố nguy cơ đầu tiên của tai biến mạch máu não.
Hỏi : Trước thời kỳ mãn kinh, có vài thời kỳ gây nhiều nguy cơ tai biến mạch máu não hơn không ?
GS Claire Mounier-Vehier : Vâng : trong năm đầu sử dụng một phương pháp ngừa thai bằng oestrogène (thuốc viên, patch hay vòng âm đạo), nguy cơ với phương pháp này vẫn giống với nguy cơ trong 6 tuần sau khi sinh và sau 40 tuổi. Thai nghén là một giai đoạn tế nhị cũng như thời kỳ chu mãn kinh (périménopause).
Hỏi : Tại sao các phụ nữ là những đối tượng bị lãng quên nhất trong việc điều tra phát hiện những nguy cơ này ?
GS Claire Mounier-Vehier : Cho đến cách nay 20 năm, những bệnh lý này chủ yếu là những “căn bệnh của đàn ông ” (maladie d’hommes) do lối sống : rượu, thuốc lá, stress, chế độ ăn uống dồi dào…Nhưng, từ đó, những phụ nữ đã thụ đắc cùng những thói quen và, ở họ, nguy cơ lại còn lớn hơn bởi vì thành động mạch dễ bị thương tổn hơn.
Hỏi : Kế hoạch nào đã được thiết đặt để kềm hãm sự tiến triển của tai ương này.
GS Claire Mounier-Vehier : Nhiều hành động đã được phát động. Vào năm 2013, chúng tôi đã thiết đặt ở CHRU de Lille filière du parcours de soins đầu tiên ” Coeur, artères et femmes” dành cho những bệnh nhân có nguy cơ. Những kíp nhiều chuyên khoa (équipe pluridisciplinaire) điều hành những thăm dò phát hiện, những buổi khám bệnh, điều trị và theo dõi trong cùng một đơn vị. Để đánh giá tính hiệu quả của circuit đổi mới này trong một cơ sở bệnh viện, chúng tôi đã tiến hành, trong một năm, một công trình nghiên cứu đã tỏ ra dương tính : nó chứng minh sự cấp bách của một công tác điều tra phát hiện những phụ nữ có nguy cơ ! Liên đoàn tim học (fédération de cardiologie) cập nhật những tiến bộ được thực hiện trong những bệnh tim mạch ở các phụ nữ, và tổ chức những hội nghị đại chúng để cho phép họ biết những triệu chứng báo động.
Hỏi : Protocole de “Coeur, artères et femmes” là gì ?
GS Claire Mounier-Vehier : Bệnh nhân được tiếp nhận bởi một thầy thuốc chuyên khoa tim để được khám dài lâu. Nếu cần, bệnh nhân được nhập viện một một ngày rưởi để thực hiện một bilan hoàn chỉnh (đo huyết áp trong 24 giờ, nghiệm pháp gắng sức, écho-Doppler mạch máu và, đối với vài bệnh nhân, angioscanner, angio-IRM…) Tùy theo những kết quả, những điều trị được thực hiện hay được điều chỉnh.
Hỏi : Với một năm nhìn lại, những kết quả của đánh giá đầu tiên này là gì ?
GS Claire Mounier-Vehier : Đối với vùng Bắc Pas-de-Calais, 191 người tình nguyện có nguy cơ đã được nhập viện một ngày rưởi để được thực hiện một bilan hoàn chỉnh. Trong 7 trường hợp trên 10, chúng tôi đã chẩn đoán một cao huyết ấp về đêm (hypertension nocturne) hay một ngừng thở ngắn lúc ngủ (apnée du sommeil). Chúng sẽ không bao giờ được khám phá nếu không có check-up này. Trong 1 trường hợp trên 2, chúng tôi đã có thể cải thiện những điều trị không đủ để điều chỉnh huyết áp và một vấn đề tim mạch. Và 20% các bệnh nhân đã phải ngừng phương pháp ngừa thai mà họ đang theo đuổi. Trên bình diện phụ khoa 6 phụ nữ trên 10 đã không được theo dõi tốt. Tất cả những nguy cơ này chứng minh sự thiết đặt nhưng filière de soins như thế khẩn trương biết chúng nào. Những kết quả sẽ được công bố trong một tạp chí khoa học về tim học.
Hỏi : Giai đoạn sắp đến sẽ là gì ?
GS Claire Mounier-Vehier : Sự đánh giá những kết quả thu được từ filière de soins này ở CHRU de Lille sẽ được tiếp tục. Mục tiêu của Fédération để cardiologie là giúp thiết đặt trong những cơ sở công và từ những filière y hệt cho các phụ nữ có nguy cơ. Những khuyến nghị đã được trình bày trong một “sách trắng” (livre blanc), chẳng bao lâu sẽ được trao cho những người hữu trách y tế.
(PARIS MATCH 25/9/2014-1/10/2014)
7/ HẸP VAN ĐỘNG MẠCH CHỦ : NHỮNG VAN MỚI BẰNG ĐƯỜNG VI XÂM NHẬP.
GS Alain Cribier, giáo sư ưu tú (professeur émérite), thầy thuốc thực hành thuộc CHU de Rouen (hôpital Charles-Nicolle), giải thích những ưu điểm của những prothèse mới nhất và an toàn hơn.
Hỏi : Hẹp van động mạch chủ có phải là một bệnh thường gặp ?
GS Alain Cribier. Vâng, đó là bệnh lý van mắc phải thường gặp nhất của người lớn. Hẹp van động mạch chủ gây bệnh cho hơn 5% những người sau 65tuổi, và tỷ lệ của nó gia tăng với tuổi tác.
Hỏi : Ta có biết nguyên nhân không ?
GS Alain Cribier : Đó là một bệnh liên quan với quá trình lão hóa, gây nên một sự dày lên và vôi hóa van động mạch chủ. Hậu quả là sự phóng máu từ thất trái ra động mạch chủ bị tắc.
Hỏi : Những triệu chứng khiến nghi ngờ sự hiện hữu của hẹp van động mạch chủ là gì ?
GS Alain Cribier : Khó thở lúc gắng sức, đau ngực, ngất. Khi những triệu chứng này xuất hiện, căn bệnh đã rất tiến triển sau khi đã tiến triển trong im lặng nhiều năm. Khi đó nhất thiết phải can thiệp nhanh : không điều trị, tỷ lệ tử vong rất cao, khoảng 80% trong 3 năm.
Hỏi : Làm sao ta đảm bảo chẩn đoán ?
GS Alain Cribier : Căn bệnh được phát hiện chỉ với thính chẩn, rồi được xác nhận bởi siêu âm.
Hỏi : Bằng điều trị nào ta chữa lành bệnh tim này ?
GS Alain Cribier : Chỉ có một phương tiện : thay thế van bị hẹp bằng một van nhân tạo. Trong nhiều thập niên, điều đó đã chỉ có thể được thực hiện bằng một phẫu thuật tim nặng nề, cần phải mở xương ức, làm ngừng tim và một tuần hoàn ngoài cơ thể, khoảng 15 ngày nhập viện và hai tháng phục hồi chức năng. Vết sẹo mổ, quan trọng, đôi khi gây đau. Sự nặng nề của động tác phẫu thuật giải thích rằng 1/3 các bệnh nhân, nhất là những người già nhất hay những người có những bệnh liên kết, không thể chịu được cuộc mổ này, vì những nguy cơ. Phẫu thuật này ngày nay vẫn được khuyến nghị cho tất cả những bệnh nhân không có nguy cơ cao khi mổ, bởi vì nó cho phép bệnh nhân lành bệnh và tái tục một đời sống bình thường.
Hỏi : Đối với những bệnh nhân có nguy cơ mổ cao, thủ thuật vi xâm nhập (procédure mini-invasive) mà ông đã hiệu chính là gì ?
GS Alain Cribier : Kỹ thuật nhằm đưa vào, thường nhất qua động mạch đùi, ở vùng bẹn, một cathéter (một tube) ở đầu có gắn một van nhân tạo (prothèse) được xếp lại như một cái dù. Cathéter sau đó được đẩy đến tận van động mạch chủ của bệnh nhân dưới sự hướng dẫn của quang tuyến và prothèse được triển khai ngay trong van động mạch chủ bị bệnh, mà nó sẽ mở và đẩy về phía các thành động mạch chủ. Can thiệp này, hôm nay thường được thực hiện chỉ với gây tê tại chỗ, không gây nên sẹo cũng như đau đớn, và chỉ cần một thời gian nhập viện ngắn. Nhiều bệnh nhân có thể xuất viện trong ba ngày và tiếp tục hoạt động bình thường.
Hỏi : Ta thu được những kết quả nào với kỹ thuật vi xâm nhập này ?
GS Alain Cribier : Nhìn toàn bộ, những kết quả giống với những kết quả của phẫu thuật. Về kỹ thuật vi xâm nhập, đó là bị rò (fuite) qua các cạnh của vẫn trong 5% các trường hợp, và những biến chứng huyết quản (chảy máu) trong 10% các trường hợp, do các cathéter cỡ lớn được sử dụng trong những động mạch đôi khi hẹp hay bị biến đổi.
Hỏi : Do đó xuất hiện ý niệm về những van nhân tạo mới. Những cải thiện nào mang lại một sự an toàn lớn hơn ?
GS Alain Cribier : Nhiều van nhân tạo mới đã được chế tạo gần đây để làm giảm những biến chứng. Van mới nhất, vừa được chấp thuận ở Pháp, được sử dụng nhiều nhất, đặc biệt đầy hứa hẹn. Van này có hai ưu điểm là được phủ bởi một loại jupe en tissu để tránh rò và có thể được đặt nhờ một cathéter cỡ nhỏ, đảm bảo an toàn lúc được đưa vào động mạch đùi. Điều này cho phép dùng đường tiếp cận (voie d’abord) đơn giản và nhanh này trong 80% các trường hợp thay vì 50% như trước đây.
Hỏi : Những kinh nghiệm nào thu được với van động mạch chủ mới nhất này ?
GS Alain Cribier : Kinh nghiệm được một năm. Dựa trên série đầu tiên được thực hiện ở 150 bệnh nhân, những trường hợp rò và biến chứng huyết quản đã giảm một nửa. Những kết quả này còn phải được cải thiện với thời gian.
Hỏi : Những bệnh nhân được đặt van có cần một điều trị thuốc không ?
GS Alain Cribier : Sự theo dõi bao gồm một khám lâm sàng với một siêu âm sau 1 tháng, 6 tháng rồi mỗi năm. Điều trị thuốc được giới hạn vào sự sử dụng mỗi ngày những thuốc chống huyết khối (antithrombotique) loại aspirine.
(PARIS MATCH 13/11-19/11/2014)
GS Alain Cribier, giáo sư ưu tú (professeur émérite), thầy thuốc thực hành thuộc CHU de Rouen (hôpital Charles-Nicolle), giải thích những ưu điểm của những prothèse mới nhất và an toàn hơn.
Hỏi : Hẹp van động mạch chủ có phải là một bệnh thường gặp ?
GS Alain Cribier. Vâng, đó là bệnh lý van mắc phải thường gặp nhất của người lớn. Hẹp van động mạch chủ gây bệnh cho hơn 5% những người sau 65tuổi, và tỷ lệ của nó gia tăng với tuổi tác.
Hỏi : Ta có biết nguyên nhân không ?
GS Alain Cribier : Đó là một bệnh liên quan với quá trình lão hóa, gây nên một sự dày lên và vôi hóa van động mạch chủ. Hậu quả là sự phóng máu từ thất trái ra động mạch chủ bị tắc.
Hỏi : Những triệu chứng khiến nghi ngờ sự hiện hữu của hẹp van động mạch chủ là gì ?
GS Alain Cribier : Khó thở lúc gắng sức, đau ngực, ngất. Khi những triệu chứng này xuất hiện, căn bệnh đã rất tiến triển sau khi đã tiến triển trong im lặng nhiều năm. Khi đó nhất thiết phải can thiệp nhanh : không điều trị, tỷ lệ tử vong rất cao, khoảng 80% trong 3 năm.
Hỏi : Làm sao ta đảm bảo chẩn đoán ?
GS Alain Cribier : Căn bệnh được phát hiện chỉ với thính chẩn, rồi được xác nhận bởi siêu âm.
Hỏi : Bằng điều trị nào ta chữa lành bệnh tim này ?
GS Alain Cribier : Chỉ có một phương tiện : thay thế van bị hẹp bằng một van nhân tạo. Trong nhiều thập niên, điều đó đã chỉ có thể được thực hiện bằng một phẫu thuật tim nặng nề, cần phải mở xương ức, làm ngừng tim và một tuần hoàn ngoài cơ thể, khoảng 15 ngày nhập viện và hai tháng phục hồi chức năng. Vết sẹo mổ, quan trọng, đôi khi gây đau. Sự nặng nề của động tác phẫu thuật giải thích rằng 1/3 các bệnh nhân, nhất là những người già nhất hay những người có những bệnh liên kết, không thể chịu được cuộc mổ này, vì những nguy cơ. Phẫu thuật này ngày nay vẫn được khuyến nghị cho tất cả những bệnh nhân không có nguy cơ cao khi mổ, bởi vì nó cho phép bệnh nhân lành bệnh và tái tục một đời sống bình thường.
Hỏi : Đối với những bệnh nhân có nguy cơ mổ cao, thủ thuật vi xâm nhập (procédure mini-invasive) mà ông đã hiệu chính là gì ?
GS Alain Cribier : Kỹ thuật nhằm đưa vào, thường nhất qua động mạch đùi, ở vùng bẹn, một cathéter (một tube) ở đầu có gắn một van nhân tạo (prothèse) được xếp lại như một cái dù. Cathéter sau đó được đẩy đến tận van động mạch chủ của bệnh nhân dưới sự hướng dẫn của quang tuyến và prothèse được triển khai ngay trong van động mạch chủ bị bệnh, mà nó sẽ mở và đẩy về phía các thành động mạch chủ. Can thiệp này, hôm nay thường được thực hiện chỉ với gây tê tại chỗ, không gây nên sẹo cũng như đau đớn, và chỉ cần một thời gian nhập viện ngắn. Nhiều bệnh nhân có thể xuất viện trong ba ngày và tiếp tục hoạt động bình thường.
Hỏi : Ta thu được những kết quả nào với kỹ thuật vi xâm nhập này ?
GS Alain Cribier : Nhìn toàn bộ, những kết quả giống với những kết quả của phẫu thuật. Về kỹ thuật vi xâm nhập, đó là bị rò (fuite) qua các cạnh của vẫn trong 5% các trường hợp, và những biến chứng huyết quản (chảy máu) trong 10% các trường hợp, do các cathéter cỡ lớn được sử dụng trong những động mạch đôi khi hẹp hay bị biến đổi.
Hỏi : Do đó xuất hiện ý niệm về những van nhân tạo mới. Những cải thiện nào mang lại một sự an toàn lớn hơn ?
GS Alain Cribier : Nhiều van nhân tạo mới đã được chế tạo gần đây để làm giảm những biến chứng. Van mới nhất, vừa được chấp thuận ở Pháp, được sử dụng nhiều nhất, đặc biệt đầy hứa hẹn. Van này có hai ưu điểm là được phủ bởi một loại jupe en tissu để tránh rò và có thể được đặt nhờ một cathéter cỡ nhỏ, đảm bảo an toàn lúc được đưa vào động mạch đùi. Điều này cho phép dùng đường tiếp cận (voie d’abord) đơn giản và nhanh này trong 80% các trường hợp thay vì 50% như trước đây.
Hỏi : Những kinh nghiệm nào thu được với van động mạch chủ mới nhất này ?
GS Alain Cribier : Kinh nghiệm được một năm. Dựa trên série đầu tiên được thực hiện ở 150 bệnh nhân, những trường hợp rò và biến chứng huyết quản đã giảm một nửa. Những kết quả này còn phải được cải thiện với thời gian.
Hỏi : Những bệnh nhân được đặt van có cần một điều trị thuốc không ?
GS Alain Cribier : Sự theo dõi bao gồm một khám lâm sàng với một siêu âm sau 1 tháng, 6 tháng rồi mỗi năm. Điều trị thuốc được giới hạn vào sự sử dụng mỗi ngày những thuốc chống huyết khối (antithrombotique) loại aspirine.
(PARIS MATCH 13/11-19/11/2014)
8/ THAY MỘT VAN TIM BẰNG ĐƯỜNG QUA GAN
Lần đầu tiên trên thế giới, những thầy thuốc chuyên khoa tim nhi đồng đã thành công đưa một cathéter qua gan của một nhũ nhi mới một tuổi và thiết đặt một van tim mới. GS Marc Gewellig (UZ Leuven, Belgique) đưa ra những lời giải thích.
Để thay thế một van ba lá (valve cardiaque tricuspide) ngăn cách tâm nhĩ phải và tâm thất phải, mà một em bé 1 tuổi đã nhận lúc sinh ra đời, Marc Gewillig, giáo sư tim học nhi đồng (cardiologie pédiatrique) của UZ Leuven, và kíp của ông đã quyết định sử dụng một con đường đi qua gan. Một première mondiale đã diễn ra thành công và nhũ nhi đã có thể trở về nhà bố mẹ.
Hỏi : Tại sao đã chọn loại can thiệp không phẫu thuật (intervention non chirurgicale) này ?
Marc Gewillig : Van đầu tiên, mà bệnh nhân đã nhận lúc mổ tim mở (opération à coeur ouvert), đã bị hư hại một cách nhanh chóng bởi vì khả năng phòng vệ miễn dịch của các nhũ nhi rất mạnh. Do đó, một năm sau em bé cần một van mới nhưng chúng tôi đã không muốn thực hiện một can thiệp mới thuộc loại này (mổ tim mở), xét vì những nguy cơ quan trọng đối với sức khỏe và sự theo dõi nặng nề sau đó. Do đó chúng tôi đã chọn một can thiệp qua da (intervention percutanée) bằng một cathéter.
Hỏi : Và tại sao lại qua gan ?
Marc Gewillig : Bình thường, đáng lý chúng tôi phải đặt ống thông qua một tĩnh mạch đùi hay cổ. Nhưng ở trẻ em cân nặng 10 kg, những huyết quản này quá nhỏ để có thể đưa vào một cathéter như thế, chỉ rộng 7-8 mm. Các công ty cung cấp những cathéter khuyến nghị một thể trọng tối thiểu 20 kg.
Chính vì vậy, chúng tôi đã sử dụng một điểm vào khác, dọc theo gan, để đi đến tim. Đó là một giải pháp thay thế tốt bởi vì gan như một chất xốp như bọt biển (éponge) và tương đối dễ chọc thủng.” Sự đưa vào gan dễ thực hiện và có thể chọc thủng nó bằng cách trổ một lỗ rộng hơn những lỗ 2-3 mm như chúng ta có thói quen làm ở những bệnh nhân trưởng thành. Ngoài ra, gan hầu như tiếp xúc trực tiếp với nhĩ phải.
Những nhà chế tạo đã sợ hãi và không muốn nghe nói một can thiệp được đánh giá là quá nguy hiểm. Nhưng chúng tôi cương quyết tiến về phía trước và làm cho y khoa tiến bộ. Trong trung tâm của chúng tôi, chúng tôi đôi khi sử dụng đường qua gan này khi chúng tôi gặp một vấn đề tiếp cận tĩnh mạch hay trong trường hợp dị dạng huyết quản, dầu là ở người lớn hay trẻ em. Để thay thế một van ba là đó là một grande première.
CÓ NHỮNG ƯU ĐIỂM NÀO KHÁC KHÔNG ?
Cho đến hôm nay, ta luôn luôn ưa thích hơn một phẫu thuật cho loại những bệnh nhân này. Nhưng, mặc dầu thay một hay hai lần một van ba lá là điều có thể làm được, nhưng từ lần thay thứ ba, điều đó trở nên phức tạp bởi vì khi đó phẫu thuật viên phải cắt sẹo hóa sợi (fibrose cicatricielle). Còn về em bé mà chúng tôi đã điều trị, nếu trong 20 hay 30 năm nữa, các thầy thuốc ngoại khoa sẽ phải mổ lại, sẽ vui sướng chứng thực rằng chúng tôi đã có thể thay thế van mà không cần phải mổ.
MỘT PHUƠNG PHÁP NHƯ THẾ DẦU SAO CŨNG KHÔNG PHẢI LÀ KHÔNG CÓ NGUY CƠ ?
Thật vậy, lỗ mở (ouverture) phải được bịt kín sau can thiệp để ngăn ngừa những xuất huyết có khả năng gây chết người. Phần này đã diễn biến tốt, nhưng chúng tôi đã dự kiến sự giúp đỡ tức thời của một thầy thuốc ngoại khoa về gan trong trường hợp biến chứng. Các thầy thuốc ngoại khoa cũng đã chuẩn bị mổ em bé với mở lồng ngực trong trường hợp can thiệp thất bại.
Sau cùng, chúng tôi đã đương đầu với một khó khăn khác : van tim được đòi hỏi cho loại phẫu thuật này chỉ có sẵn dưới dạng một format standard, quá lớn đối với một bệnh nhân 1 tuổi. Phải làm tube médical mỏng đi để đảm bảo rằng nó ăn khớp với những kích thước nhỏ của một em bé.
TƯƠNG LAI NÀO ĐÔI VỚI LOẠI CAN THIỆP NÀY ?
Chúng tôi đã chứng mình rằng có thể tạo một lỗ có kích thước quan trọng trong gần và đóng nó lại một cách an toàn mà bệnh nhân không bị chảy máu. Một hàng rào tâm lý đã được vượt qua. Do đó chúng tôi có thể nghĩ đến một can thiệp như thế khi chúng tôi gặp phải một bệnh nhân có một lịch sử y khoa rắc rối, thí dụ nếu bệnh nhân có quá nhiều dây từ máy tạo nhịp (fils de pacemaker) hay một vấn đề tiếp cận đến tim. Tuy nhiên chúng tôi không cho rằng điều đó có thể trở nên một việc làm thưởng quy bởi vì, nói chung, những người lớn và ngay cả phần lớn các trẻ em có những tĩnh mạch có thể tiếp cận và khá lớn.
(LE JOURNAL DU MEDECIN 21/11/2014)
Lần đầu tiên trên thế giới, những thầy thuốc chuyên khoa tim nhi đồng đã thành công đưa một cathéter qua gan của một nhũ nhi mới một tuổi và thiết đặt một van tim mới. GS Marc Gewellig (UZ Leuven, Belgique) đưa ra những lời giải thích.
Để thay thế một van ba lá (valve cardiaque tricuspide) ngăn cách tâm nhĩ phải và tâm thất phải, mà một em bé 1 tuổi đã nhận lúc sinh ra đời, Marc Gewillig, giáo sư tim học nhi đồng (cardiologie pédiatrique) của UZ Leuven, và kíp của ông đã quyết định sử dụng một con đường đi qua gan. Một première mondiale đã diễn ra thành công và nhũ nhi đã có thể trở về nhà bố mẹ.
Hỏi : Tại sao đã chọn loại can thiệp không phẫu thuật (intervention non chirurgicale) này ?
Marc Gewillig : Van đầu tiên, mà bệnh nhân đã nhận lúc mổ tim mở (opération à coeur ouvert), đã bị hư hại một cách nhanh chóng bởi vì khả năng phòng vệ miễn dịch của các nhũ nhi rất mạnh. Do đó, một năm sau em bé cần một van mới nhưng chúng tôi đã không muốn thực hiện một can thiệp mới thuộc loại này (mổ tim mở), xét vì những nguy cơ quan trọng đối với sức khỏe và sự theo dõi nặng nề sau đó. Do đó chúng tôi đã chọn một can thiệp qua da (intervention percutanée) bằng một cathéter.
Hỏi : Và tại sao lại qua gan ?
Marc Gewillig : Bình thường, đáng lý chúng tôi phải đặt ống thông qua một tĩnh mạch đùi hay cổ. Nhưng ở trẻ em cân nặng 10 kg, những huyết quản này quá nhỏ để có thể đưa vào một cathéter như thế, chỉ rộng 7-8 mm. Các công ty cung cấp những cathéter khuyến nghị một thể trọng tối thiểu 20 kg.
Chính vì vậy, chúng tôi đã sử dụng một điểm vào khác, dọc theo gan, để đi đến tim. Đó là một giải pháp thay thế tốt bởi vì gan như một chất xốp như bọt biển (éponge) và tương đối dễ chọc thủng.” Sự đưa vào gan dễ thực hiện và có thể chọc thủng nó bằng cách trổ một lỗ rộng hơn những lỗ 2-3 mm như chúng ta có thói quen làm ở những bệnh nhân trưởng thành. Ngoài ra, gan hầu như tiếp xúc trực tiếp với nhĩ phải.
Những nhà chế tạo đã sợ hãi và không muốn nghe nói một can thiệp được đánh giá là quá nguy hiểm. Nhưng chúng tôi cương quyết tiến về phía trước và làm cho y khoa tiến bộ. Trong trung tâm của chúng tôi, chúng tôi đôi khi sử dụng đường qua gan này khi chúng tôi gặp một vấn đề tiếp cận tĩnh mạch hay trong trường hợp dị dạng huyết quản, dầu là ở người lớn hay trẻ em. Để thay thế một van ba là đó là một grande première.
CÓ NHỮNG ƯU ĐIỂM NÀO KHÁC KHÔNG ?
Cho đến hôm nay, ta luôn luôn ưa thích hơn một phẫu thuật cho loại những bệnh nhân này. Nhưng, mặc dầu thay một hay hai lần một van ba lá là điều có thể làm được, nhưng từ lần thay thứ ba, điều đó trở nên phức tạp bởi vì khi đó phẫu thuật viên phải cắt sẹo hóa sợi (fibrose cicatricielle). Còn về em bé mà chúng tôi đã điều trị, nếu trong 20 hay 30 năm nữa, các thầy thuốc ngoại khoa sẽ phải mổ lại, sẽ vui sướng chứng thực rằng chúng tôi đã có thể thay thế van mà không cần phải mổ.
MỘT PHUƠNG PHÁP NHƯ THẾ DẦU SAO CŨNG KHÔNG PHẢI LÀ KHÔNG CÓ NGUY CƠ ?
Thật vậy, lỗ mở (ouverture) phải được bịt kín sau can thiệp để ngăn ngừa những xuất huyết có khả năng gây chết người. Phần này đã diễn biến tốt, nhưng chúng tôi đã dự kiến sự giúp đỡ tức thời của một thầy thuốc ngoại khoa về gan trong trường hợp biến chứng. Các thầy thuốc ngoại khoa cũng đã chuẩn bị mổ em bé với mở lồng ngực trong trường hợp can thiệp thất bại.
Sau cùng, chúng tôi đã đương đầu với một khó khăn khác : van tim được đòi hỏi cho loại phẫu thuật này chỉ có sẵn dưới dạng một format standard, quá lớn đối với một bệnh nhân 1 tuổi. Phải làm tube médical mỏng đi để đảm bảo rằng nó ăn khớp với những kích thước nhỏ của một em bé.
TƯƠNG LAI NÀO ĐÔI VỚI LOẠI CAN THIỆP NÀY ?
Chúng tôi đã chứng mình rằng có thể tạo một lỗ có kích thước quan trọng trong gần và đóng nó lại một cách an toàn mà bệnh nhân không bị chảy máu. Một hàng rào tâm lý đã được vượt qua. Do đó chúng tôi có thể nghĩ đến một can thiệp như thế khi chúng tôi gặp phải một bệnh nhân có một lịch sử y khoa rắc rối, thí dụ nếu bệnh nhân có quá nhiều dây từ máy tạo nhịp (fils de pacemaker) hay một vấn đề tiếp cận đến tim. Tuy nhiên chúng tôi không cho rằng điều đó có thể trở nên một việc làm thưởng quy bởi vì, nói chung, những người lớn và ngay cả phần lớn các trẻ em có những tĩnh mạch có thể tiếp cận và khá lớn.
(LE JOURNAL DU MEDECIN 21/11/2014)
9/ UNG THƯ PHỔI : PHÁT HIỆN CHỈ BẰNG XÉT NGHIỆM MÁU
Première mondiale : những nhà nghiên cứu, dưới sự lãnh đạo của GS Hofman (CHU Nice-Sophia và Inserm), đã hiệu chính một xét nghiệm máu có khả năng phát hiện, nhiều năm trước khi chụp X quang chuẩn, sự xuất hiện của một ung thư phổi. Xét nghiệm phát hiện sự hiện diện của những tế bào ung thư lưu thông trong máu. Trong một công trình nghiên cứu, khởi đầu đã đưa vào 245 người không bị ung thư, trong đó 168 có nguy cơ bởi vì bị viêm phế quản tắc nghẽn mãn tính (bronchite chronique obstructive), xét nghiệm máu đã cho phép nhận diện 5 bệnh nhân. Ở những bệnh nhân này, sau một thời hạn từ 1 đến 4 năm, một nodule cancéreux đã có thể thấy được lúc chụp hình ảnh.
(PARIS MATCH 13/11-19/11/2014)
Première mondiale : những nhà nghiên cứu, dưới sự lãnh đạo của GS Hofman (CHU Nice-Sophia và Inserm), đã hiệu chính một xét nghiệm máu có khả năng phát hiện, nhiều năm trước khi chụp X quang chuẩn, sự xuất hiện của một ung thư phổi. Xét nghiệm phát hiện sự hiện diện của những tế bào ung thư lưu thông trong máu. Trong một công trình nghiên cứu, khởi đầu đã đưa vào 245 người không bị ung thư, trong đó 168 có nguy cơ bởi vì bị viêm phế quản tắc nghẽn mãn tính (bronchite chronique obstructive), xét nghiệm máu đã cho phép nhận diện 5 bệnh nhân. Ở những bệnh nhân này, sau một thời hạn từ 1 đến 4 năm, một nodule cancéreux đã có thể thấy được lúc chụp hình ảnh.
(PARIS MATCH 13/11-19/11/2014)
10/ NHỮNG THĂM KHÁM PHỤ NÀO LÚC GÂY MÊ
Professeur Serge Molliex
Professeur d’anesthésie-réanimation
CHU de Sainte-Etienne.
Professeur d’anesthésie-réanimation
CHU de Sainte-Etienne.
Sự kê đơn những xét nghiệm phụ lúc gây mê
thường được thực hiện sau thăm khám tiền mê (consultation
préanesthésique). Sự thăm khám này cho phép đánh giá tiền phẫu
(évaluation préopératoire) bệnh nhân mà mục đích là làm giảm những nguy
cơ liên kết với sự thực hiện một động tác mổ và sự gây mê mà nó đòi hỏi.
Hỏi bệnh và khám lâm sàng là những yếu tố chủ yếu. Những xét nghiệm phụ
thường hữu ích, nhưng không bắt buộc khi lợi ích của chúng không được
chứng minh. Sự kê đơn những xét nghiệm này được thực hiện trong những
tình huống khác nhau.
Tình huống thứ nhất tương ứng với những xét nghiệm được kê đơn do những đặc thù của phẫu thuật. Thí dụ, trước một phẫu thuật đối với ung thư phổi, cần phải đánh giá chức năng phổi mà bệnh nhân sẽ có vào lúc hậu phẫu, để xác định khả năng có thể mổ được (opérabilité) và loại phẫu thuật có thể được thực hiện. Trong những trường hợp khác, chính thể trạng của bệnh nhân, những tiền sử hay những điều trị thường quy sẽ chi phối việc kê đơn những xét nghiệm phụ. Khi đó những thăm dò sẽ có mục định rõ hiệu quả của một điều trị đang được thực hiện, xác định tình trạng bệnh nhân có thể được cải thiện trước can thiệp bằng một sự biến đổi điều trị của bệnh nhân hay bằng sự thiết đặt một sự chuẩn bị đặc thù hay không. Thí dụ thuộc tình huống này là một bệnh nhân bị bệnh động mạch vành mà vấn chẩn phát hiện một sự gia tăng mới đây của tần số những cơn đau ngực, khiến nghi ngờ một tình trạng bất ổn định của bệnh lý của bệnh nhân. Trong trường hợp này, sự cho thực hiện những thăm dò tim là cần thiết để xác nhân vấn chẩn, để tối ưu hóa điều trị bệnh nhân trước khi can thiệp cũng như nguy cơ bệnh nhân bị nhồi máu cơ tim. Sự cho thực hiện những thăm dò bổ sung được quy định rõ trong bối cảnh này. Chúng nhận được nhiều khuyến nghị của các société savante liên hệ, căn cứ trên lợi ích được chứng tỏ của sự thực hiện những thăm dò như thế trên tỷ lệ bệnh và tử vong.
Ngoài những tình huống này, việc cho thực hiện những thăm dò bổ sung được gọi là “hệ thống” hay “thường quy”, nghĩa là không dựa trên một yếu tố hỏi bệnh hay khám lâm sàng nào. Khi đó nó đáp ứng với 3 mục tiêu lý thuyết đặc thù : 1. Chẩn đoán một bệnh lý không được nghi ngờ khi consultation, có thể mang lại một sự thay đổi chiến lược xử trí ; 2. Dùng như tham chiếu (référence) để chẩn đoán hay điều trị một biến chứng hậu phẫu ; 3. Tham gia vào một sự đánh giá nguy cơ phẫu thuật boi trị số tiên đoán mà những thăm dò này có thể có về một biến chứng như vậy. Ngoài hai mục tiêu cuối thể thiện một số lượng hạn chế những thăm dò được thực hiện hệ thống, tính hữu ích của việc cho thực hiện ” thường quy” này bị xét lại từ gần 30 năm nay trong litérature médicale.
Những công trình đầu tiên được thực hiện vào giữa những năm 1980 chúng minh rằng những bất thường được chẩn đoán là hiếm nếu không được định hướng lúc hỏi bệnh và khám lâm sàng, thường liên kết với những dương tính giả (nghĩa là một kết quả bất thường có được ở những bệnh nhân lành mạnh), và là nguyên nhân của một sự biến đổi điều trị. Ngoài ra lợi ích sau cùng của một biến đổi như thế đối với bệnh nhân gần như đã không bao giờ được chứng minh. Từ đó nhiều công trình nghiên cứu đã được thực hiện xác nhận những kết quả đầu tiên này. Những công trình này là cơ sở của những khuyến nghị của nhiều société savante d’anesthésie nhằm hạn chế những kê đơn hệ thống và vô ích của những xét nghiệm phụ.
Société française d’anesthésie et de réanimation đã cập nhật vào năm 2012 những khuyến nghị riêng của mình. Những khuyến nghị này mở rộng những hạn chế kê đơn những xét nghiệm đối với những bệnh nhân già vốn bị loại trừ khỏi những khuyến nghị, như những bệnh nhân già có những bệnh lý ổn định trên bình diện lâm sàng và được mổ những phẫu thuật nhỏ như đục thủy tinh thể. Những khuyến nghị này đã được chuẩn nhận bởi 14 société savante médicale et chirurgicale. Tuy nhiên nhiều cuộc điều tra thực hành được thực hiện ở Pháp đã cho thấy rằng chúng chưa được áp dụng một cách đầy đủ. Những kết quả này do nhiều yếu tố, trong đó đặc biệt được tìm thấy : những vấn đề về tổ chức (vai trò của các thầy thuốc ngoại khoa và gây mê trong việc kê đơn), áp lực của các bệnh nhân vì họ luôn luôn chẳng hiểu rằng ta chỉ cần vấn chẩn và khám lâm sàng là đủ, hay là do sợ bị kiện tụng. ” Thà thừa còn hơn không đủ “, được liên kết trong tinh thần của người kê đơn một ý niệm an toàn hay chất lượng, mặc dầu không một dữ kiện nào của littérature đã xác nhận điều đó.
Không biến đổi chất lượng điều trị bệnh nhân, sự thu giảm những xét nghiệm tiền mê hệ thống là một biện pháp tiết kiệm về mặt kinh tế, nếu ta xét đến 10 triệu động tác gây mê được thực hiện mỗi năm ở Pháp. Ngoài ra Caisse nationale d’Assurance-maladie đã ghi mục tiêu này trong những biện pháp tiết kiệm sẽ được khuyến nghị vào năm 2015.
(LE FIGARO 13/10/2014)
Tình huống thứ nhất tương ứng với những xét nghiệm được kê đơn do những đặc thù của phẫu thuật. Thí dụ, trước một phẫu thuật đối với ung thư phổi, cần phải đánh giá chức năng phổi mà bệnh nhân sẽ có vào lúc hậu phẫu, để xác định khả năng có thể mổ được (opérabilité) và loại phẫu thuật có thể được thực hiện. Trong những trường hợp khác, chính thể trạng của bệnh nhân, những tiền sử hay những điều trị thường quy sẽ chi phối việc kê đơn những xét nghiệm phụ. Khi đó những thăm dò sẽ có mục định rõ hiệu quả của một điều trị đang được thực hiện, xác định tình trạng bệnh nhân có thể được cải thiện trước can thiệp bằng một sự biến đổi điều trị của bệnh nhân hay bằng sự thiết đặt một sự chuẩn bị đặc thù hay không. Thí dụ thuộc tình huống này là một bệnh nhân bị bệnh động mạch vành mà vấn chẩn phát hiện một sự gia tăng mới đây của tần số những cơn đau ngực, khiến nghi ngờ một tình trạng bất ổn định của bệnh lý của bệnh nhân. Trong trường hợp này, sự cho thực hiện những thăm dò tim là cần thiết để xác nhân vấn chẩn, để tối ưu hóa điều trị bệnh nhân trước khi can thiệp cũng như nguy cơ bệnh nhân bị nhồi máu cơ tim. Sự cho thực hiện những thăm dò bổ sung được quy định rõ trong bối cảnh này. Chúng nhận được nhiều khuyến nghị của các société savante liên hệ, căn cứ trên lợi ích được chứng tỏ của sự thực hiện những thăm dò như thế trên tỷ lệ bệnh và tử vong.
Ngoài những tình huống này, việc cho thực hiện những thăm dò bổ sung được gọi là “hệ thống” hay “thường quy”, nghĩa là không dựa trên một yếu tố hỏi bệnh hay khám lâm sàng nào. Khi đó nó đáp ứng với 3 mục tiêu lý thuyết đặc thù : 1. Chẩn đoán một bệnh lý không được nghi ngờ khi consultation, có thể mang lại một sự thay đổi chiến lược xử trí ; 2. Dùng như tham chiếu (référence) để chẩn đoán hay điều trị một biến chứng hậu phẫu ; 3. Tham gia vào một sự đánh giá nguy cơ phẫu thuật boi trị số tiên đoán mà những thăm dò này có thể có về một biến chứng như vậy. Ngoài hai mục tiêu cuối thể thiện một số lượng hạn chế những thăm dò được thực hiện hệ thống, tính hữu ích của việc cho thực hiện ” thường quy” này bị xét lại từ gần 30 năm nay trong litérature médicale.
Những công trình đầu tiên được thực hiện vào giữa những năm 1980 chúng minh rằng những bất thường được chẩn đoán là hiếm nếu không được định hướng lúc hỏi bệnh và khám lâm sàng, thường liên kết với những dương tính giả (nghĩa là một kết quả bất thường có được ở những bệnh nhân lành mạnh), và là nguyên nhân của một sự biến đổi điều trị. Ngoài ra lợi ích sau cùng của một biến đổi như thế đối với bệnh nhân gần như đã không bao giờ được chứng minh. Từ đó nhiều công trình nghiên cứu đã được thực hiện xác nhận những kết quả đầu tiên này. Những công trình này là cơ sở của những khuyến nghị của nhiều société savante d’anesthésie nhằm hạn chế những kê đơn hệ thống và vô ích của những xét nghiệm phụ.
Société française d’anesthésie et de réanimation đã cập nhật vào năm 2012 những khuyến nghị riêng của mình. Những khuyến nghị này mở rộng những hạn chế kê đơn những xét nghiệm đối với những bệnh nhân già vốn bị loại trừ khỏi những khuyến nghị, như những bệnh nhân già có những bệnh lý ổn định trên bình diện lâm sàng và được mổ những phẫu thuật nhỏ như đục thủy tinh thể. Những khuyến nghị này đã được chuẩn nhận bởi 14 société savante médicale et chirurgicale. Tuy nhiên nhiều cuộc điều tra thực hành được thực hiện ở Pháp đã cho thấy rằng chúng chưa được áp dụng một cách đầy đủ. Những kết quả này do nhiều yếu tố, trong đó đặc biệt được tìm thấy : những vấn đề về tổ chức (vai trò của các thầy thuốc ngoại khoa và gây mê trong việc kê đơn), áp lực của các bệnh nhân vì họ luôn luôn chẳng hiểu rằng ta chỉ cần vấn chẩn và khám lâm sàng là đủ, hay là do sợ bị kiện tụng. ” Thà thừa còn hơn không đủ “, được liên kết trong tinh thần của người kê đơn một ý niệm an toàn hay chất lượng, mặc dầu không một dữ kiện nào của littérature đã xác nhận điều đó.
Không biến đổi chất lượng điều trị bệnh nhân, sự thu giảm những xét nghiệm tiền mê hệ thống là một biện pháp tiết kiệm về mặt kinh tế, nếu ta xét đến 10 triệu động tác gây mê được thực hiện mỗi năm ở Pháp. Ngoài ra Caisse nationale d’Assurance-maladie đã ghi mục tiêu này trong những biện pháp tiết kiệm sẽ được khuyến nghị vào năm 2015.
(LE FIGARO 13/10/2014)
BS NGUYỄN VĂN THỊNH
(28/11/2014)
(28/11/2014)
Cấp cứu tim mạch số 53 – BS Nguyễn Văn Thịnh
HẸP VAN ĐỘNG MẠCH CHỦ
(AORTIC STENOSIS)
(AORTIC STENOSIS)
Timothy Ralph White, Ph.D
Assistant Professor
Department of Anesthesiology
University of Illinois, Chicago
David E. Schwartz, M.D
Professor of Anesthesiology
Section Critical Care Medicine
University of Illinois, Chicago
Assistant Professor
Department of Anesthesiology
University of Illinois, Chicago
David E. Schwartz, M.D
Professor of Anesthesiology
Section Critical Care Medicine
University of Illinois, Chicago
1. NHỮNG NGUYÊN NHÂN CỦA HẸP VAN ĐỘNG MẠCH CHỦ ?
Hẹp van động mạch chủ có thể là hậu quả của một van động mạch chủ bẩm sinh bất thường. Những van một lá (unicuspid valves) thường gây tắc trầm trọng trong thời kỳ nhũ nhi. Thường hơn là van động mạch chủ bẩm sinh hai lá (bicuspid valve). Sự vôi hóa sớm một van hai lá là nguyên nhân thông thường duy nhất của hẹp van động mạch chủ đơn độc (isolated aortic stenosis) ở thế giới Tây Phương, chịu trách nhiệm khoảng 50% các trường hợp. Cấu trúc bất thường của van làm luồng máu bị hỗn loạn, gây chấn thương các lá van và nhiên hậu dẫn đến xơ hóa và vôi hóa các lá van. Các bệnh nhân thường trở nên có triệu chứng trong thập niên 40 hay 50. Những van dị dạng bẩm sinh cũng có thể là van 3 lá, với các lá van (cusp) có kính thuớc không đều. Có thể có dính các mép van (commissural fusion). Những đặc điểm luồng máu bất thường của những van này có thể tạo điều kiện cho sự vôi hóa sớm. Bệnh phong thấp tim chịu trách nhiệm 30% các trường hợp hẹp van động mạch chủ. Hầu hết các bệnh nhân với hẹp van động mạch chủ do phong thấp tim có bệnh van hai lá liên kết. Bệnh phong thấp là một nguyên nhân không chắc có của hẹp van động mạch chủ đơn độc.
Bệnh thoái hóa của van động mạch chủ tương đối bình thường cũng có thể dẫn đến hẹp (stenosis). Hẹp van động mạch chủ, được xác định bởi su vôi hóa và hóa dày mà không gây tắc động mạch chủ, xảy ra trong khoảng 25% những người trưởng thành trên 65 tuổi. Những biến đổi mỡ vôi hóa (lipocalcific changes) làm gia tăng sự cứng lá van được thấy trong 2-9% những bệnh nhân già. Với hẹp van động mạch chủ bị vôi hóa do quá trình lão hóa (senile-calcific aortic stenosis), canxi tích tụ trong các bọc của các lá van động mạch chủ, dẫn đến hóa sợi và dính các mép van (comissural fusion). Những triệu chứng thường không xảy ra cho đến những năm 60-70. Sự tắc đường tống máu của thất trái cũng có thể được gây nên bởi bệnh tim phì đại gây tắc (hypertrophic obstructive cardiomyopathy) và hẹp trên hay dưới van (supravalvular or subvalvular stenosis). Những yếu tố nguy cơ liên kết với hẹp van động mạch chủ gồm có giới tính nam, cao tuổi, vóc người nhỏ, nồng độ LDL (low-density lipoprotein) gia tăng, cao huyết áp, và hút thuốc lá tích cực. Không rõ là sự biến đổi 3 yếu tuổi sau cùng này có ảnh hưởng lên sự tiến triển của bệnh hay không. Cũng có một sự liên kết giữa xuất huyết dạ dày và hẹp van động mạch chủ.
Hẹp van động mạch chủ có thể là hậu quả của một van động mạch chủ bẩm sinh bất thường. Những van một lá (unicuspid valves) thường gây tắc trầm trọng trong thời kỳ nhũ nhi. Thường hơn là van động mạch chủ bẩm sinh hai lá (bicuspid valve). Sự vôi hóa sớm một van hai lá là nguyên nhân thông thường duy nhất của hẹp van động mạch chủ đơn độc (isolated aortic stenosis) ở thế giới Tây Phương, chịu trách nhiệm khoảng 50% các trường hợp. Cấu trúc bất thường của van làm luồng máu bị hỗn loạn, gây chấn thương các lá van và nhiên hậu dẫn đến xơ hóa và vôi hóa các lá van. Các bệnh nhân thường trở nên có triệu chứng trong thập niên 40 hay 50. Những van dị dạng bẩm sinh cũng có thể là van 3 lá, với các lá van (cusp) có kính thuớc không đều. Có thể có dính các mép van (commissural fusion). Những đặc điểm luồng máu bất thường của những van này có thể tạo điều kiện cho sự vôi hóa sớm. Bệnh phong thấp tim chịu trách nhiệm 30% các trường hợp hẹp van động mạch chủ. Hầu hết các bệnh nhân với hẹp van động mạch chủ do phong thấp tim có bệnh van hai lá liên kết. Bệnh phong thấp là một nguyên nhân không chắc có của hẹp van động mạch chủ đơn độc.
Bệnh thoái hóa của van động mạch chủ tương đối bình thường cũng có thể dẫn đến hẹp (stenosis). Hẹp van động mạch chủ, được xác định bởi su vôi hóa và hóa dày mà không gây tắc động mạch chủ, xảy ra trong khoảng 25% những người trưởng thành trên 65 tuổi. Những biến đổi mỡ vôi hóa (lipocalcific changes) làm gia tăng sự cứng lá van được thấy trong 2-9% những bệnh nhân già. Với hẹp van động mạch chủ bị vôi hóa do quá trình lão hóa (senile-calcific aortic stenosis), canxi tích tụ trong các bọc của các lá van động mạch chủ, dẫn đến hóa sợi và dính các mép van (comissural fusion). Những triệu chứng thường không xảy ra cho đến những năm 60-70. Sự tắc đường tống máu của thất trái cũng có thể được gây nên bởi bệnh tim phì đại gây tắc (hypertrophic obstructive cardiomyopathy) và hẹp trên hay dưới van (supravalvular or subvalvular stenosis). Những yếu tố nguy cơ liên kết với hẹp van động mạch chủ gồm có giới tính nam, cao tuổi, vóc người nhỏ, nồng độ LDL (low-density lipoprotein) gia tăng, cao huyết áp, và hút thuốc lá tích cực. Không rõ là sự biến đổi 3 yếu tuổi sau cùng này có ảnh hưởng lên sự tiến triển của bệnh hay không. Cũng có một sự liên kết giữa xuất huyết dạ dày và hẹp van động mạch chủ.
2/ KHI NÀO HẸP VAN ĐỘNG MẠCH CHỦ ĐƯỢC CHO LÀ NGUY KỊCH ?
Thiết diện bình thường của van động mạch chủ là 2,6 – 3,5 cm2. Sự tắc đường tống máu từ tâm thất trái được cho là nguy kịch khi thiết diện van động mạch chủ hoặc là dưới 0,75 cm2 ở một người trưởng thành có kích thước trung bình hoặc khoảng 0,4 cm2/m2 diện tích thân thể. Trị số này tương ứng với một chênh áp tâm thu cực đại (peak systolic pressure gradient) 50 mmHg giữa động mạch chủ và thất trái với sự hiện diện của một cung lượng tim bình thường.
Thiết diện bình thường của van động mạch chủ là 2,6 – 3,5 cm2. Sự tắc đường tống máu từ tâm thất trái được cho là nguy kịch khi thiết diện van động mạch chủ hoặc là dưới 0,75 cm2 ở một người trưởng thành có kích thước trung bình hoặc khoảng 0,4 cm2/m2 diện tích thân thể. Trị số này tương ứng với một chênh áp tâm thu cực đại (peak systolic pressure gradient) 50 mmHg giữa động mạch chủ và thất trái với sự hiện diện của một cung lượng tim bình thường.
3/ MÔ TẢ SINH BỆNH LÝ CỦA HẸP VAN ĐỘNG MẠCH CHỦ
Tắc nghẽn đường tống máu (aortic outflow) ở van động mạch chủ gây nên một chênh áp (pressure gradient) phát triển từ thất trái đến động mạch chủ. Thất trái bù bằng cách phát triển phì đại đồng tâm (concentric hypertrophy). Những hậu quả của phì đại thất trái gồm sự giãn kém kỳ trương tâm (diastolic compliance), một sự gia tăng áp lực cuối kỳ trương tâm của thất trái, và một sự gia tăng tiêu thụ oxy cơ tim. Sự gia tăng tiêu thụ oxy liên quan chủ yếu sự gia tăng sức căng thành thất trái (left ventricle wall tension). Những bất quân bình giữa cung-cầu oxy cơ tim có thể xảy ra bởi lưu lượng máu động mạch vành dưới nội tâm mạc bị giảm vì áp lực nội thành dưới nội tâm mạc cao. Điều này giải thích tại sao các bệnh nhân có thể phát triển những dấu hiệu thiếu máu cục bộ động mạch vành mà không có bệnh động mạch vành trước đó.
Khi phì đại thất trái gia tăng và độ giãn nở tâm thất (ventricular compliance) giảm, có một sự gia tăng áp lực thất trái. Với thời gian, sự gia tăng này dẫn đến gia tăng áp lực nhĩ trái và những áp lực tĩnh mạch và mao mạch phổi, đến lượt có thể dẫn đến xuất dịch vào trong phổi với khó thở và những dấu hiệu khác của suy tim sung huyết. Ngoài ra do thất trái giãn kém, các bệnh nhân với hẹp van động mạch chủ chịu đựng kém tình trạng rung nhĩ do mất “atrial kick”. Cũng vậy, bởi vì lưu lượng máu tống xuất khỏi tim bị hạn chế qua một van hẹp, nên bệnh nhân với hẹp van động mạch chủ không chịu đựng được sự giảm hậu gánh.
Tắc nghẽn đường tống máu (aortic outflow) ở van động mạch chủ gây nên một chênh áp (pressure gradient) phát triển từ thất trái đến động mạch chủ. Thất trái bù bằng cách phát triển phì đại đồng tâm (concentric hypertrophy). Những hậu quả của phì đại thất trái gồm sự giãn kém kỳ trương tâm (diastolic compliance), một sự gia tăng áp lực cuối kỳ trương tâm của thất trái, và một sự gia tăng tiêu thụ oxy cơ tim. Sự gia tăng tiêu thụ oxy liên quan chủ yếu sự gia tăng sức căng thành thất trái (left ventricle wall tension). Những bất quân bình giữa cung-cầu oxy cơ tim có thể xảy ra bởi lưu lượng máu động mạch vành dưới nội tâm mạc bị giảm vì áp lực nội thành dưới nội tâm mạc cao. Điều này giải thích tại sao các bệnh nhân có thể phát triển những dấu hiệu thiếu máu cục bộ động mạch vành mà không có bệnh động mạch vành trước đó.
Khi phì đại thất trái gia tăng và độ giãn nở tâm thất (ventricular compliance) giảm, có một sự gia tăng áp lực thất trái. Với thời gian, sự gia tăng này dẫn đến gia tăng áp lực nhĩ trái và những áp lực tĩnh mạch và mao mạch phổi, đến lượt có thể dẫn đến xuất dịch vào trong phổi với khó thở và những dấu hiệu khác của suy tim sung huyết. Ngoài ra do thất trái giãn kém, các bệnh nhân với hẹp van động mạch chủ chịu đựng kém tình trạng rung nhĩ do mất “atrial kick”. Cũng vậy, bởi vì lưu lượng máu tống xuất khỏi tim bị hạn chế qua một van hẹp, nên bệnh nhân với hẹp van động mạch chủ không chịu đựng được sự giảm hậu gánh.
4. NHỮNG TRIỆU CHỨNG VÀ DẤU HIỆU CỦA HẸP VAN ĐỘNG MẠCH CHỦ ?
Dấu hiệu thông thường nhất của hẹp van động mạch chủ là một tiếng thổi tâm thu, đặc trưng là một tiếng thổi crescendo-descrescendo, cực đại ở khoang gian sườn thứ hai bên phải. Tiếng thổi này thường được truyền theo các huyết quản tim đến cổ và đỉnh tim. Trong bệnh nhẹ, cường độ đạt cao nhất ở thì tâm thu, nhưng khi hẹp nặng dần, tiếng thổi có cường độ cực đại muộn hơn và có thể giảm nhẹ khi cung lượng tim giảm. Lúc khám vật lý, một bệnh nhân với hẹp van động mạch chủ đáng kể có một carotid upstroke trì hoãn với một prominent anacrotic notch. Với suy thất trái mõm tim đập (cardiac impulse) bị đẩy xuống dưới và ra ngoài. Thính chẩn thường phát hiện một S1 bình thường và một S2 đơn độc do sự vôi hóa van động mạch chủ. Cũng thường nghe được một S4 gallop.
Bộ ba truyền thống của các triệu chứng ở những bệnh nhân với hẹp van động mạch chủ gồm đau thắt ngực, ngất và suy tim. Suy tim sung huyết có thể xảy ra ở 60% các bệnh nhân, còn đau thắt ngực ở 50%, và ngất ở 40%. Thông tim phát hiện bệnh động mạch vành cũng hiện hữu ở 60% các bệnh nhân với hẹp van động mạch chủ. Tuy nhiên, những bệnh nhân với đau thắt ngực có thể có hay không có hẹp động mạch vành đáng kể. Một khi đau thắt ngực phát triển, hy vọng sống khoảng 5 năm. Ngất thường xảy ra lúc gắng sức và có thể do giãn mạch ngoại biên khi cố gắng. Bởi vì cung lượng tim tương đối cố định ở những bệnh nhân với hẹp van động mạch chủ, nên tác dụng bù đối với sự giãn mạch này không hiệu quả. Một khi ngất xuất hiện, tỷ lệ sống còn khoảng 3 năm. Với sự phát khởi suy thất trái, tỷ lệ sống còn khoảng 2 năm. Xét vì bệnh sử tự nhiên xấu của hẹp van động mạch chủ, nên những bệnh nhân có triệu chứng với diện tích lỗ van < 0,7 cm2 thường được chuyển để được phẫu thuật thay van tức thời.
Dấu hiệu thông thường nhất của hẹp van động mạch chủ là một tiếng thổi tâm thu, đặc trưng là một tiếng thổi crescendo-descrescendo, cực đại ở khoang gian sườn thứ hai bên phải. Tiếng thổi này thường được truyền theo các huyết quản tim đến cổ và đỉnh tim. Trong bệnh nhẹ, cường độ đạt cao nhất ở thì tâm thu, nhưng khi hẹp nặng dần, tiếng thổi có cường độ cực đại muộn hơn và có thể giảm nhẹ khi cung lượng tim giảm. Lúc khám vật lý, một bệnh nhân với hẹp van động mạch chủ đáng kể có một carotid upstroke trì hoãn với một prominent anacrotic notch. Với suy thất trái mõm tim đập (cardiac impulse) bị đẩy xuống dưới và ra ngoài. Thính chẩn thường phát hiện một S1 bình thường và một S2 đơn độc do sự vôi hóa van động mạch chủ. Cũng thường nghe được một S4 gallop.
Bộ ba truyền thống của các triệu chứng ở những bệnh nhân với hẹp van động mạch chủ gồm đau thắt ngực, ngất và suy tim. Suy tim sung huyết có thể xảy ra ở 60% các bệnh nhân, còn đau thắt ngực ở 50%, và ngất ở 40%. Thông tim phát hiện bệnh động mạch vành cũng hiện hữu ở 60% các bệnh nhân với hẹp van động mạch chủ. Tuy nhiên, những bệnh nhân với đau thắt ngực có thể có hay không có hẹp động mạch vành đáng kể. Một khi đau thắt ngực phát triển, hy vọng sống khoảng 5 năm. Ngất thường xảy ra lúc gắng sức và có thể do giãn mạch ngoại biên khi cố gắng. Bởi vì cung lượng tim tương đối cố định ở những bệnh nhân với hẹp van động mạch chủ, nên tác dụng bù đối với sự giãn mạch này không hiệu quả. Một khi ngất xuất hiện, tỷ lệ sống còn khoảng 3 năm. Với sự phát khởi suy thất trái, tỷ lệ sống còn khoảng 2 năm. Xét vì bệnh sử tự nhiên xấu của hẹp van động mạch chủ, nên những bệnh nhân có triệu chứng với diện tích lỗ van < 0,7 cm2 thường được chuyển để được phẫu thuật thay van tức thời.
5/ NHỮNG THĂM DÒ NÀO GIÚP CHẨN ĐOÁN HẸP VAN ĐỘNG MẠCH CHỦ ?
Với hẹp van động mạch chủ đáng kể, bóng tim trên phim X quang ngực lớn ra bởi vì một thất trái phì đại. Một động mạch chủ lên (ascending aorta) bi giãn, do giãn sau chỗ hẹp, cũng có thể thấy được.
Dấu hiệu điện tâm đồ của hẹp van động mạch chủ gồm có phì đại thất trái, lớn nhĩ trái, lệch trục phía trái, và những rối loạn dẫn truyền. Với hẹp van động mạch chủ thể nặng, rung nhĩ có thể xảy ra.
Siêu âm, sử dụng cả siêu âm 2 D (two-dimensional mode) và siêu âm Doppler hữu ích trong chẩn đoán và điều trị. Với siêu âm 2 D, sự hóa thành vòm của các lá van (doming of the leaflets) xảy ra với hẹp van động mạch chủ. Van có thể bị canxi hóa nặng và bất động. Siêu âm Doppler có thể được sử dụng để đo chênh áp qua van (transvalvular gradient) cực đại và trung bình.
Siêu âm qua thực quản : có thể hữu ích trong vài trường hợp trong sự đánh giá hẹp van động mạch chủ. Sự nhìn thấy van động mạch chủ được cài thiện nhờ cửa sổ thực quản (esophageal window) cho phép cải thiện sự đánh giá lỗ van hẹp.
Thông tim : cho phép đánh giá diện tích van và thấy được các động mạch vành
Với hẹp van động mạch chủ đáng kể, bóng tim trên phim X quang ngực lớn ra bởi vì một thất trái phì đại. Một động mạch chủ lên (ascending aorta) bi giãn, do giãn sau chỗ hẹp, cũng có thể thấy được.
Dấu hiệu điện tâm đồ của hẹp van động mạch chủ gồm có phì đại thất trái, lớn nhĩ trái, lệch trục phía trái, và những rối loạn dẫn truyền. Với hẹp van động mạch chủ thể nặng, rung nhĩ có thể xảy ra.
Siêu âm, sử dụng cả siêu âm 2 D (two-dimensional mode) và siêu âm Doppler hữu ích trong chẩn đoán và điều trị. Với siêu âm 2 D, sự hóa thành vòm của các lá van (doming of the leaflets) xảy ra với hẹp van động mạch chủ. Van có thể bị canxi hóa nặng và bất động. Siêu âm Doppler có thể được sử dụng để đo chênh áp qua van (transvalvular gradient) cực đại và trung bình.
Siêu âm qua thực quản : có thể hữu ích trong vài trường hợp trong sự đánh giá hẹp van động mạch chủ. Sự nhìn thấy van động mạch chủ được cài thiện nhờ cửa sổ thực quản (esophageal window) cho phép cải thiện sự đánh giá lỗ van hẹp.
Thông tim : cho phép đánh giá diện tích van và thấy được các động mạch vành
6/ NHỮNG BỆNH NHÂN VỚI HẸP VAN ĐỘNG MẠCH CHỦ ĐƯỢC XỬ TRÍ NỘI KHOA NHƯ THẾ NÀO ?
Các bệnh nhân nên được điều trị dự phòng đối với với viêm nội tâm mạc do những thủ thuật nha và ngoại khoa. Nên khuyên bệnh nhân báo cáo nhanh chóng với thầy thuốc những triệu chứng ngất, suy tim và đau thắt ngực. Mặc dầu loạn nhịp nhĩ (atrial arrythmia) xảy ra ở dưới 10% những bệnh nhân với hẹp van động mạch chủ riêng rẽ, những bệnh nhân với ngoại tâm thu nhĩ thường xuyên nên được điều trị thuốc để duy trì một nhịp xoang bình thường. Nếu rung nhĩ xảy ra, bệnh nhân có thể cảm thấy những triệu chứng đáng kể gồm có suy tim sung huyết, đau thắt ngực, và hạ huyết áp đáng kể. Những triệu chứng này có thể cần chuyển nhịp cấp cứu bằng sốc điện (emergency electric cardioversion). Sau đó nên cho thuốc để duy trì nhịp xoang bình thường.
Thời điểm phẫu thuật đối với những bệnh nhân với hẹp van động mạch chủ hiện nay căn cứ trên sự hiện diện của các triệu chứng. Bệnh nhân có thể không có triệu chứng trong nhiều năm. Tuy nhiên, một khi các triệu chứng phát triển, hy vọng sống (life expectancy) bị ngắn lại trừ khi thực hiện can thiệp ngoại khoa. Nếu thủ thuật ngoại khoa được thực hiện ở những bệnh nhân với suy thất trái hay có một phân số tống máu (ejection fraction) bị giảm, tỷ lệ tử vong do mổ là 10-25%, khoảng 5 lần cao hơn so với những bệnh nhân với chức năng thất bình thường. Do đó điều chủ yếu là theo dõi sát để phát hiện lúc khởi đầu của mất bù thất. Hiện nay thay van không được khuyến nghị ở những bệnh nhân không triệu chứng vì lẽ nguy cơ phẫu thuật và vì lẽ thiếu dữ kiện hỗ trợ tiên lượng cải thiện. Tuy nhiên, thật hợp lý khi thay một van bị hẹp vừa phải hay nặng ở một bệnh nhân không triệu chứng vào lúc mổ làm cầu nối chủ-vành (coronary artery bypass surgery).
Các bệnh nhân nên được điều trị dự phòng đối với với viêm nội tâm mạc do những thủ thuật nha và ngoại khoa. Nên khuyên bệnh nhân báo cáo nhanh chóng với thầy thuốc những triệu chứng ngất, suy tim và đau thắt ngực. Mặc dầu loạn nhịp nhĩ (atrial arrythmia) xảy ra ở dưới 10% những bệnh nhân với hẹp van động mạch chủ riêng rẽ, những bệnh nhân với ngoại tâm thu nhĩ thường xuyên nên được điều trị thuốc để duy trì một nhịp xoang bình thường. Nếu rung nhĩ xảy ra, bệnh nhân có thể cảm thấy những triệu chứng đáng kể gồm có suy tim sung huyết, đau thắt ngực, và hạ huyết áp đáng kể. Những triệu chứng này có thể cần chuyển nhịp cấp cứu bằng sốc điện (emergency electric cardioversion). Sau đó nên cho thuốc để duy trì nhịp xoang bình thường.
Thời điểm phẫu thuật đối với những bệnh nhân với hẹp van động mạch chủ hiện nay căn cứ trên sự hiện diện của các triệu chứng. Bệnh nhân có thể không có triệu chứng trong nhiều năm. Tuy nhiên, một khi các triệu chứng phát triển, hy vọng sống (life expectancy) bị ngắn lại trừ khi thực hiện can thiệp ngoại khoa. Nếu thủ thuật ngoại khoa được thực hiện ở những bệnh nhân với suy thất trái hay có một phân số tống máu (ejection fraction) bị giảm, tỷ lệ tử vong do mổ là 10-25%, khoảng 5 lần cao hơn so với những bệnh nhân với chức năng thất bình thường. Do đó điều chủ yếu là theo dõi sát để phát hiện lúc khởi đầu của mất bù thất. Hiện nay thay van không được khuyến nghị ở những bệnh nhân không triệu chứng vì lẽ nguy cơ phẫu thuật và vì lẽ thiếu dữ kiện hỗ trợ tiên lượng cải thiện. Tuy nhiên, thật hợp lý khi thay một van bị hẹp vừa phải hay nặng ở một bệnh nhân không triệu chứng vào lúc mổ làm cầu nối chủ-vành (coronary artery bypass surgery).
7/
NONG VAN ĐỘNG MẠCH CHỦ BẰNG BÓNG QUA DA (PERCUTANEOUS BALLOON
VALVULOPLASTY) CÓ PHẢI LÀ MỘT GIẢI PHÁP THAY THẾ ĐIỀU TRỊ NGOẠI KHOA Ở
NHỮNG BỆNH NHÂN HẸP VAN ĐỘNG MẠCH CHỦ NGUY KỊCH ?
Nong van động mạch chủ bằng bóng (aortic balloon valvuloplasty hay valvulotomie par dilatation au moyen d’un ballon) đă có ít thành công hơn ở những bệnh nhân với hẹp van động mạch chủ so với những bệnh nhân với hẹp van hai lá. Ở những bệnh nhân với hẹp van động mạch chủ nguy kịch, nong van động mạch chủ bằng bóng qua da (percutaneous balloon valvuloplasty) dẫn đến một sự gia tăng diện tích lỗ van và một sự giảm chênh áp qua van động mạch chủ. Các bệnh nhân cho thấy một sự cải thiện trong xếp loại cơ năng. Tuy nhiên, sự hẹp trở lại (restenosis) thường xảy ra, và trung bình diện tích van chỉ gia tăng 50%. Sau cùng diện tích van sau nong van động mạch chủ bằng bóng trung bình gia tăng từ 0,9 lên 1cm2 trong hầu hết các series. Hầu hết các chuyên gia khuyến nghị nong van động mạch chủ bằng bóng chỉ dành cho những bệnh nhân đặc biệt, gồm những người không phẫu thuật được vì nguy cơ mổ quá cao và những người từ chối thay van. Trong hầu hết những bệnh nhân khác, thay van động mạch chủ vẫn là điều trị chuẩn.Tỷ lệ tử vong đối với thay van động mạch chủ trong hầu hết các trung tâm biến thiên từ 2% đến 8%. Những yếu tố nguy cơ gồm có suy chức năng thất trái, tuổi cao, và sự hiện diện của những thương tổn van khác. Sau phẫu thuật thay van thành công, những triệu chứng và huyết động được cải thiện. Hiệu năng tâm thất có thể trở lại bình thường ở hầu hết các bệnh nhân sau mổ thay van động mạch chủ thành công đối với hẹp van động mạch chủ. Cũng có thể có một sự thoái triển của phì đại thất trái. Ở những bệnh nhân với hẹp van động mạch chủ và bệnh động mạch vành, thay van và tái tưới máu cơ tim nên được thực hiện cùng lúc.
Trong thủ thuật ngoại khoa, van động mạch chủ bị vôi hóa phải được lấy đi một cách cẩn thận do nguy cơ gây nghẽn mạch (embolization). Vài bằng cớ chỉ rằng những hậu quả của systemic embolization có thể được làm giảm bớt bằng những kỹ thuật gây mê gồm có những liều cao sodium thiopental.
Nong van động mạch chủ bằng bóng (aortic balloon valvuloplasty hay valvulotomie par dilatation au moyen d’un ballon) đă có ít thành công hơn ở những bệnh nhân với hẹp van động mạch chủ so với những bệnh nhân với hẹp van hai lá. Ở những bệnh nhân với hẹp van động mạch chủ nguy kịch, nong van động mạch chủ bằng bóng qua da (percutaneous balloon valvuloplasty) dẫn đến một sự gia tăng diện tích lỗ van và một sự giảm chênh áp qua van động mạch chủ. Các bệnh nhân cho thấy một sự cải thiện trong xếp loại cơ năng. Tuy nhiên, sự hẹp trở lại (restenosis) thường xảy ra, và trung bình diện tích van chỉ gia tăng 50%. Sau cùng diện tích van sau nong van động mạch chủ bằng bóng trung bình gia tăng từ 0,9 lên 1cm2 trong hầu hết các series. Hầu hết các chuyên gia khuyến nghị nong van động mạch chủ bằng bóng chỉ dành cho những bệnh nhân đặc biệt, gồm những người không phẫu thuật được vì nguy cơ mổ quá cao và những người từ chối thay van. Trong hầu hết những bệnh nhân khác, thay van động mạch chủ vẫn là điều trị chuẩn.Tỷ lệ tử vong đối với thay van động mạch chủ trong hầu hết các trung tâm biến thiên từ 2% đến 8%. Những yếu tố nguy cơ gồm có suy chức năng thất trái, tuổi cao, và sự hiện diện của những thương tổn van khác. Sau phẫu thuật thay van thành công, những triệu chứng và huyết động được cải thiện. Hiệu năng tâm thất có thể trở lại bình thường ở hầu hết các bệnh nhân sau mổ thay van động mạch chủ thành công đối với hẹp van động mạch chủ. Cũng có thể có một sự thoái triển của phì đại thất trái. Ở những bệnh nhân với hẹp van động mạch chủ và bệnh động mạch vành, thay van và tái tưới máu cơ tim nên được thực hiện cùng lúc.
Trong thủ thuật ngoại khoa, van động mạch chủ bị vôi hóa phải được lấy đi một cách cẩn thận do nguy cơ gây nghẽn mạch (embolization). Vài bằng cớ chỉ rằng những hậu quả của systemic embolization có thể được làm giảm bớt bằng những kỹ thuật gây mê gồm có những liều cao sodium thiopental.
8/ CÓ NHỮNG LOẠI VAN NÀO ĐỂ THAY THẾ ?
Có hai loại van nhân tạo (prosthetic valve) để thay thế ở cả hai vị trí hai lá và động mạch chủ : những van cơ học (mechanical protheses) và những van sinh học (bioprotheses). Những van cơ học có thể được xếp loại thành những van bi (bal-and-cage valves), như van Starr-Edwards, và những van đĩa (tilting disk valves). Van Starr-Edward vẫn là chuẩn bởi vì nó có kỹ lục lâu nhất về tuổi thọ. Những khuyết điểm của nó gồm có thiết kế kềnh càng (bulky design) và một tỷ lệ dung huyết cao hơn. Các van đĩa bây giờ được chế tạo bằng pyrolite. Van đĩa ít cồng kềnh hơn và có một profile thấp hơn Starr-Edward valve. Hai vấn đề nghiêm trọng đối với những van đã được báo cáo là huyết khối và vỡ thanh chống. Những thay đổi trong thiết kế van đã và đang được thực hiện trong một cố gắng vượt qua những vấn đề này. St Jude Medical valve (van đĩa hai cánh) được chế tạo bằng pyrolite và gồm hai đĩa hình bán nguyệt xoay giữa những vị trí mở và đóng mà không cần thanh chống. Vài phẫu thuật viên tin rằng van này có những đặc điểm luồng máu chảy thuận lợi hơn và gây chênh áp qua van nhân tạo thấp hơn. Những van đĩa khác bao gồm Medtronics (van đĩa một cánh), Duromedics, và Carbomedics (van đĩa hai cánh). Tất cả những van cơ học này có vẻ rất bền. Tuy nhiên không có công trình nghiên cứu nào đã so sánh những ưu điểm và nhược điểm của những van đĩa khác nhau này.
Các bệnh nhân phải được điều trị chống đông suốt đời khi một van cơ học được sử dụng trong vị trí hai lá hay động mạch chủ. Điều trị chống đông làm giảm 1/3 nguy cơ huyết khối nghẽn mạch (thromboembolism). Những trường hợp huyết khối van nhân tạo có một tỷ lệ báo cáo 0,1 đến 5,7% đối với bệnh nhân mỗi năm. Những yếu tố tạo thuận quan trọng là điều trị chống đông không thích đáng và vị trí hai lá của prothèse. Huyết khối van xảy ra với tần số tương tự ở những bệnh nhân với van sinh học (bioprosthetic vanves) và những bệnh nhân với van cơ học (mechanical valve) mặc dầu nhận điều trị kháng đông thích đáng
Các van sinh học (tisue valve) được phát triển để khắc phục nguy cơ huyết khối tĩnh mạch. Những van sinh học thường gặp nhất là những van lợn dị loài (porcine heterografts). Chúng gồm có những van tim lợn (porcine valve), được gắn và làm vô trùng bằng glutaralhehyde. Chất này làm giảm rất nhiều antigenicity của các van. Các van sinh học cũng được chế tạo từ màng tim lợn (porcine pericardium). Những thí dụ về những van sinh học (tissue valve) gồm có van tim lợn Carpentier-Edward, van màng tim lợn Carpentier-Edwards, Ionescu-Shiley valve, và Hancock valve. Tất cả những van sinh học rất ít khả năng sinh huyết khối. Các bệnh nhân nên được điều trị chống đông trong 3 tháng đầu sau phẫu thuật trong khi vòng khâu van trở nên endothelialized, bởi vì thời kỳ này được liên kết một khả năng cao bị huyết khối nghẽn mạch. Bệnh nhân sau đó có thể ngừng điều trị chống đông một cách an toàn. Vấn đề chính với các van sinh học là khả năng bền bị hạn chế ; sự thoái hóa và vôi hóa có thể trở nên đủ nghiêm trọng để bệnh nhân yêu cầu thay lại van. Những trường hợp hỏng van thường bắt đầu xuất hiện trong năm thứ tư hay thứ năm sau phẫu thuật. Vào khoảng 10 năm sau mổ, tỷ suất hỏng van đòi hỏi phải thay có thể 20-30%.
Có hai loại van nhân tạo (prosthetic valve) để thay thế ở cả hai vị trí hai lá và động mạch chủ : những van cơ học (mechanical protheses) và những van sinh học (bioprotheses). Những van cơ học có thể được xếp loại thành những van bi (bal-and-cage valves), như van Starr-Edwards, và những van đĩa (tilting disk valves). Van Starr-Edward vẫn là chuẩn bởi vì nó có kỹ lục lâu nhất về tuổi thọ. Những khuyết điểm của nó gồm có thiết kế kềnh càng (bulky design) và một tỷ lệ dung huyết cao hơn. Các van đĩa bây giờ được chế tạo bằng pyrolite. Van đĩa ít cồng kềnh hơn và có một profile thấp hơn Starr-Edward valve. Hai vấn đề nghiêm trọng đối với những van đã được báo cáo là huyết khối và vỡ thanh chống. Những thay đổi trong thiết kế van đã và đang được thực hiện trong một cố gắng vượt qua những vấn đề này. St Jude Medical valve (van đĩa hai cánh) được chế tạo bằng pyrolite và gồm hai đĩa hình bán nguyệt xoay giữa những vị trí mở và đóng mà không cần thanh chống. Vài phẫu thuật viên tin rằng van này có những đặc điểm luồng máu chảy thuận lợi hơn và gây chênh áp qua van nhân tạo thấp hơn. Những van đĩa khác bao gồm Medtronics (van đĩa một cánh), Duromedics, và Carbomedics (van đĩa hai cánh). Tất cả những van cơ học này có vẻ rất bền. Tuy nhiên không có công trình nghiên cứu nào đã so sánh những ưu điểm và nhược điểm của những van đĩa khác nhau này.
Các bệnh nhân phải được điều trị chống đông suốt đời khi một van cơ học được sử dụng trong vị trí hai lá hay động mạch chủ. Điều trị chống đông làm giảm 1/3 nguy cơ huyết khối nghẽn mạch (thromboembolism). Những trường hợp huyết khối van nhân tạo có một tỷ lệ báo cáo 0,1 đến 5,7% đối với bệnh nhân mỗi năm. Những yếu tố tạo thuận quan trọng là điều trị chống đông không thích đáng và vị trí hai lá của prothèse. Huyết khối van xảy ra với tần số tương tự ở những bệnh nhân với van sinh học (bioprosthetic vanves) và những bệnh nhân với van cơ học (mechanical valve) mặc dầu nhận điều trị kháng đông thích đáng
Các van sinh học (tisue valve) được phát triển để khắc phục nguy cơ huyết khối tĩnh mạch. Những van sinh học thường gặp nhất là những van lợn dị loài (porcine heterografts). Chúng gồm có những van tim lợn (porcine valve), được gắn và làm vô trùng bằng glutaralhehyde. Chất này làm giảm rất nhiều antigenicity của các van. Các van sinh học cũng được chế tạo từ màng tim lợn (porcine pericardium). Những thí dụ về những van sinh học (tissue valve) gồm có van tim lợn Carpentier-Edward, van màng tim lợn Carpentier-Edwards, Ionescu-Shiley valve, và Hancock valve. Tất cả những van sinh học rất ít khả năng sinh huyết khối. Các bệnh nhân nên được điều trị chống đông trong 3 tháng đầu sau phẫu thuật trong khi vòng khâu van trở nên endothelialized, bởi vì thời kỳ này được liên kết một khả năng cao bị huyết khối nghẽn mạch. Bệnh nhân sau đó có thể ngừng điều trị chống đông một cách an toàn. Vấn đề chính với các van sinh học là khả năng bền bị hạn chế ; sự thoái hóa và vôi hóa có thể trở nên đủ nghiêm trọng để bệnh nhân yêu cầu thay lại van. Những trường hợp hỏng van thường bắt đầu xuất hiện trong năm thứ tư hay thứ năm sau phẫu thuật. Vào khoảng 10 năm sau mổ, tỷ suất hỏng van đòi hỏi phải thay có thể 20-30%.
Reference : Critical Care Secrets. Third Edition. 2003.
BS NGUYỄN VĂN THỊNH(23/11/2014)Cấp cứu lão khoa số 14 – BS Nguyễn Văn Thịnh
BỆNH TIM Ở NGƯỜI GIÀ
(HEART DISEASE IN THE ELDERLY)
(HEART DISEASE IN THE ELDERLY)
Matthew A. Cavender, MD
Division of Cardiovascular Medicine
Cleveland Clinic Foundation
Cleveland, Ohio.
E. Magnus Ohman, MD
Professor of Medicine
Division of Cardiovascular Medicine
Duke University Medical Center
Durham, North Carolina
Division of Cardiovascular Medicine
Cleveland Clinic Foundation
Cleveland, Ohio.
E. Magnus Ohman, MD
Professor of Medicine
Division of Cardiovascular Medicine
Duke University Medical Center
Durham, North Carolina
1/ AI LÀ NGƯỜI GIÀ VÀ CÁC GUIDELINES GỢI Ý NHỮNG NGƯỜI GIÀ ĐƯỢC ĐIỀU TRỊ NHƯ THẾ NÀO ?
Mặc dầu quần thể dân cư già (elderly population) được xem như là những người trên 75 tuổi, tuy vậy quần thể dân cư này biểu hiện một quần thể không đồng nhất gồm những người với những tuổi thọ (life expectancies) khác nhau, những bệnh tật kèm theo (comorbidities), và những mục tiêu khác nhau. Điều trị tối ưu trong nhóm này là khó bởi vì tuổi tính theo thời gian (chronologic age) bị ảnh hưởng bởi nhiều yếu tố khác, như tình trạng yếu đuối (frailty), dự trữ vật lý (physical reserve), và tình trạng nhận thức (cognitive status). Vì lý do này, những guideline hiện nay về sự điều trị người già nhấn mạnh sự cá thể hóa của điều trị (individualization of health care), căn cứ trên mục đích của cuộc sống, những kỳ vọng và những nhu cầu.
Mặc dầu quần thể dân cư già (elderly population) được xem như là những người trên 75 tuổi, tuy vậy quần thể dân cư này biểu hiện một quần thể không đồng nhất gồm những người với những tuổi thọ (life expectancies) khác nhau, những bệnh tật kèm theo (comorbidities), và những mục tiêu khác nhau. Điều trị tối ưu trong nhóm này là khó bởi vì tuổi tính theo thời gian (chronologic age) bị ảnh hưởng bởi nhiều yếu tố khác, như tình trạng yếu đuối (frailty), dự trữ vật lý (physical reserve), và tình trạng nhận thức (cognitive status). Vì lý do này, những guideline hiện nay về sự điều trị người già nhấn mạnh sự cá thể hóa của điều trị (individualization of health care), căn cứ trên mục đích của cuộc sống, những kỳ vọng và những nhu cầu.
2/ NHỮNG YẾU TỐ NGUY CƠ THÔNG THƯỜNG CÓ QUAN TRỌNG Ở NGƯỜI GIÀ KHÔNG ?
Những yếu tố nguy cơ (risk factor) như bệnh đái đường, sự lạm dụng thuốc lá (tobacco abuse), và tình trạng tăng lipit huyết (hyperlipidemia) là thông thường đối với những bệnh nhân với bệnh động mạch vành. Ở những bệnh nhân già, mức độ lưu hành toàn bộ của những yếu tố nguy cơ này giảm, nhưng nguy cơ của mỗi yếu tố nguy cơ này đưa đến những biến cố động mạch vành thật sự gia tăng. Ở những bệnh nhân không bị bệnh động mạch vành, sự sử dụng các thuốc statin đã không được chứng tỏ mang lại lợi ích. Tuy nhiên, ở những bệnh nhân bị bệnh động mạch vành, sự biến đổi tích cực yếu tố nguy cơ đã chứng tỏ rất có lợi. Một phân tích meta tính hiệu quả của điều trị với statin ở những người già bị bệnh động mạch vành đã cho thấy một sự giảm 22% tỷ lệ tử vong tất cả nguyên nhân (all cause mortality), giảm 30% tỷ lệ tử vong bệnh động mạch vành và giảm 25% tỷ lệ nhồi máu cơ tim không gây tử vong (nonfatal myocardial infarction). Điều đáng lưu ý, những bệnh nhân già với bệnh động mạch vành đã được chứng tỏ có được một sự giảm nguy cơ tương đối lớn hơn nhờ sử dụng những thuốc statin so với những bệnh nhân trẻ tuổi hơn.
Những yếu tố nguy cơ (risk factor) như bệnh đái đường, sự lạm dụng thuốc lá (tobacco abuse), và tình trạng tăng lipit huyết (hyperlipidemia) là thông thường đối với những bệnh nhân với bệnh động mạch vành. Ở những bệnh nhân già, mức độ lưu hành toàn bộ của những yếu tố nguy cơ này giảm, nhưng nguy cơ của mỗi yếu tố nguy cơ này đưa đến những biến cố động mạch vành thật sự gia tăng. Ở những bệnh nhân không bị bệnh động mạch vành, sự sử dụng các thuốc statin đã không được chứng tỏ mang lại lợi ích. Tuy nhiên, ở những bệnh nhân bị bệnh động mạch vành, sự biến đổi tích cực yếu tố nguy cơ đã chứng tỏ rất có lợi. Một phân tích meta tính hiệu quả của điều trị với statin ở những người già bị bệnh động mạch vành đã cho thấy một sự giảm 22% tỷ lệ tử vong tất cả nguyên nhân (all cause mortality), giảm 30% tỷ lệ tử vong bệnh động mạch vành và giảm 25% tỷ lệ nhồi máu cơ tim không gây tử vong (nonfatal myocardial infarction). Điều đáng lưu ý, những bệnh nhân già với bệnh động mạch vành đã được chứng tỏ có được một sự giảm nguy cơ tương đối lớn hơn nhờ sử dụng những thuốc statin so với những bệnh nhân trẻ tuổi hơn.
3/ TA NÊN ĐIỀU TRỊ NHỮNG BỆNH NHÂN GIÀ VỚI CAO HUYẾT ÁP RIÊNG RẺ NHƯ THẾ NÀO ?
Ở người già, những tác dụng về lâu về dài của cao huyết áp lên tim (phì đại thất trái, chức năng tâm thu) thường được nhận thấy.Tuy nhiên, điều trị tích cực cao huyết áp ở người già thường được tránh bởi vì nguy cơ tiềm tàng té ngã hay hạ huyết áp. Bằng cớ mới đây gợi ý rằng điều trị cao huyết áp ở người già có lợi và có thể cải thiện tỷ lệ tử vong. Trong thử nghiệm HYVET (the HYpertension in the Very Elderly Trial), 3845 bệnh nhân hơn 80 tuổi được phân thành nhóm indapamide và prendolapril versus placebo. Những bệnh nhân được điều trị cao huyết áp tích cực có một huyết áp trung bình là 15.0/6.1 mmHg, thấp hơn nhóm được điều trị với placebo. Điều quan trọng nhất, nhóm này có một sự giảm 21% tỷ lệ tử vong tất cả các nguyên nhân, giảm 30% những đột qụy chết người và không chết người, và giảm 64% tần số suy tim. Căn cứ trên những kết quả này, HA nên tiếp tục được điều trị, ngay cả ở người già.
Ở người già, những tác dụng về lâu về dài của cao huyết áp lên tim (phì đại thất trái, chức năng tâm thu) thường được nhận thấy.Tuy nhiên, điều trị tích cực cao huyết áp ở người già thường được tránh bởi vì nguy cơ tiềm tàng té ngã hay hạ huyết áp. Bằng cớ mới đây gợi ý rằng điều trị cao huyết áp ở người già có lợi và có thể cải thiện tỷ lệ tử vong. Trong thử nghiệm HYVET (the HYpertension in the Very Elderly Trial), 3845 bệnh nhân hơn 80 tuổi được phân thành nhóm indapamide và prendolapril versus placebo. Những bệnh nhân được điều trị cao huyết áp tích cực có một huyết áp trung bình là 15.0/6.1 mmHg, thấp hơn nhóm được điều trị với placebo. Điều quan trọng nhất, nhóm này có một sự giảm 21% tỷ lệ tử vong tất cả các nguyên nhân, giảm 30% những đột qụy chết người và không chết người, và giảm 64% tần số suy tim. Căn cứ trên những kết quả này, HA nên tiếp tục được điều trị, ngay cả ở người già.
4/ NHỮNG LOẠN NHỊP THÔNG THƯỜNG NHẤT Ở NGƯỜI GIÀ, VÀ PHẢI ĐƯỢC ĐIỀU TRỊ NHƯ THẾ NÀO ?
Rung nhĩ xảy ra ở hơn 9% những bệnh nhân trên 80 tuổi và là loạn nhịp thông thường nhất ở quần thể người già. Nếu các bệnh nhân có khả năng chịu được rung nhĩ, kiểm soát tần số (rate control) với các loại thuốc phong bế nút-nhĩ thất (beta-blockers, non-dihydropyridine calcium channel blockers) được ưa thích hơn là kiểm soát nhịp (rhythm control) với các thuốc chống loạn nhịp hiện có. Những bệnh nhân già có nguy cơ cao bị đột qụy (nguy cơ hàng năm 8% ở những bệnh nhân già trên 75). Những bệnh kèm theo thường thấy ở người già, như đái đường, cao huyết áp, và suy tim sung huyết, có thể làm gia tăng nguy cơ này thêm nữa.
Rung nhĩ xảy ra ở hơn 9% những bệnh nhân trên 80 tuổi và là loạn nhịp thông thường nhất ở quần thể người già. Nếu các bệnh nhân có khả năng chịu được rung nhĩ, kiểm soát tần số (rate control) với các loại thuốc phong bế nút-nhĩ thất (beta-blockers, non-dihydropyridine calcium channel blockers) được ưa thích hơn là kiểm soát nhịp (rhythm control) với các thuốc chống loạn nhịp hiện có. Những bệnh nhân già có nguy cơ cao bị đột qụy (nguy cơ hàng năm 8% ở những bệnh nhân già trên 75). Những bệnh kèm theo thường thấy ở người già, như đái đường, cao huyết áp, và suy tim sung huyết, có thể làm gia tăng nguy cơ này thêm nữa.
5/ NHỮNG PHUƠNG PHÁP ĐƯỢC ƯA THÍCH HƠN ĐỂ PHÒNG NGỪA ĐỘT QỤY Ở NGƯỜI GIÀ VỚI RUNG NHĨ ?
Sự giảm nguy cơ đột qụy có thể đạt được qua việc sử dụng hoặc là aspirin hay coumadin (target INR 2-3). Mặc dầu coumadin đã được chứng tỏ có hiệu quả hơn trong việc làm giảm nguy cơ đột qụy khi so với aspirin, nhưng nó cũng được liên kết với một tỷ lệ xuất huyết cao hơn. Bất hạnh thay, coumadin thường ít được sử dụng ở người già do tỷ lệ xuất huyết cao hơn. Những guideline hiện nay của ACC/AHA ủng hộ việc sử dụng coumadin ở những bệnh nhân giữa 65 và 75 tuổi với ít nhất một yếu tố nguy cơ (đái đường, bệnh động mạch vành) và ở tất cả các phụ nữ trên 75 tuổi mặc dầu không có những yếu tố nguy cơ khác hiện diện. Ở những người đàn ông trên 75 tuổi không có những yếu tố nguy cơ, hoặc aspirin hoặc coumadin có thể chấp nhận được. Ở những bệnh nhân với chống chỉ định tuyệt đối hay tương đối với coumadin (xuất huyết đe dọa mạng sống trước đây, té ngã thường xuyên…), aspirin được ưa thích hơn.
Sự giảm nguy cơ đột qụy có thể đạt được qua việc sử dụng hoặc là aspirin hay coumadin (target INR 2-3). Mặc dầu coumadin đã được chứng tỏ có hiệu quả hơn trong việc làm giảm nguy cơ đột qụy khi so với aspirin, nhưng nó cũng được liên kết với một tỷ lệ xuất huyết cao hơn. Bất hạnh thay, coumadin thường ít được sử dụng ở người già do tỷ lệ xuất huyết cao hơn. Những guideline hiện nay của ACC/AHA ủng hộ việc sử dụng coumadin ở những bệnh nhân giữa 65 và 75 tuổi với ít nhất một yếu tố nguy cơ (đái đường, bệnh động mạch vành) và ở tất cả các phụ nữ trên 75 tuổi mặc dầu không có những yếu tố nguy cơ khác hiện diện. Ở những người đàn ông trên 75 tuổi không có những yếu tố nguy cơ, hoặc aspirin hoặc coumadin có thể chấp nhận được. Ở những bệnh nhân với chống chỉ định tuyệt đối hay tương đối với coumadin (xuất huyết đe dọa mạng sống trước đây, té ngã thường xuyên…), aspirin được ưa thích hơn.
6/ CÓ PHẢI NHỮNG BỆNH NHÂN GIÀ VỚI HỘI CHỨNG ĐỘNG MẠCH VÀNH CẤP TÍNH CÓ BIỂU HIỆN KHÁC VỚI NHỮNG BỆNH NHÂN TRẺ ?
Các bệnh nhân trẻ có khả năng hơn so với những bệnh nhân già có những triệu chứng đau ngực điển hình (đau ngực dưới xương ức lan lên hàm trái/cánh tay trái). Trái lại các bệnh nhân già thường có triệu chứng khó thở, vã mồ hôi, nôn/mửa, hay ngất. Một tỷ suất bệnh nhân già sẽ có nhồi máu cơ tim im lặng (silent IM) và sẽ không bao giờ đi khám bệnh. Điều này làm cho việc xử trí hội chứng động mạch vành cấp tính ở những bệnh nhân già đặc biệt khó khăn. Những bệnh nhân với những triệu chứng không điển hình được chẩn đoán hội chứng động mạch vành cấp tính (ACS) chậm trong quá trình điều trị, với hậu quả là mất nhiều thời gian hơn trước khi khởi đầu điều trị. Những người già cũng có khả năng hơn phát triển một nhồi máu cơ tim cấp tính trong tiến triển của một bệnh khác (ví dụ xuất huyết vị tràng, viêm phổi, sepsis). Sinh lý bệnh lý của nhồi máu cơ tim trong bối cảnh này cơ bản khác với hội chứng động mạch vành cấp tính điển hình, vì những biến cố này là do sự thiếu máu cục bộ dưới nội tâm mạc (subendocardial ischemia), hậu quả của sự gia tăng nhu cầu oxy của cơ tim.
Các bệnh nhân trẻ có khả năng hơn so với những bệnh nhân già có những triệu chứng đau ngực điển hình (đau ngực dưới xương ức lan lên hàm trái/cánh tay trái). Trái lại các bệnh nhân già thường có triệu chứng khó thở, vã mồ hôi, nôn/mửa, hay ngất. Một tỷ suất bệnh nhân già sẽ có nhồi máu cơ tim im lặng (silent IM) và sẽ không bao giờ đi khám bệnh. Điều này làm cho việc xử trí hội chứng động mạch vành cấp tính ở những bệnh nhân già đặc biệt khó khăn. Những bệnh nhân với những triệu chứng không điển hình được chẩn đoán hội chứng động mạch vành cấp tính (ACS) chậm trong quá trình điều trị, với hậu quả là mất nhiều thời gian hơn trước khi khởi đầu điều trị. Những người già cũng có khả năng hơn phát triển một nhồi máu cơ tim cấp tính trong tiến triển của một bệnh khác (ví dụ xuất huyết vị tràng, viêm phổi, sepsis). Sinh lý bệnh lý của nhồi máu cơ tim trong bối cảnh này cơ bản khác với hội chứng động mạch vành cấp tính điển hình, vì những biến cố này là do sự thiếu máu cục bộ dưới nội tâm mạc (subendocardial ischemia), hậu quả của sự gia tăng nhu cầu oxy của cơ tim.
7/
PHẢI CHĂNG CÁC GUIDELINES ĐÃ ĐƯỢC CÔNG BỐ ĐỂ GIÚP CÁC NHÀ LÂM SÀNG ĐIỀU
TRỊ NHỮNG BỆNH NHÂN GIÀ VỚI HỘI CHỨNG ĐỘNG MẠCH VÀNH CẤP TÍNH KHÔNG CÓ
ĐOẠN ST CHÊNH LÊN ?
ACC/AHA guidelines điều trị Hội chứng động mạch vành ở người già khuyến nghị điều trị tất cả các bệnh nhân với các thuốc chống ngưng kết tiểu cầu (ASA, clopidrogel) và với các thuốc chống đông (enoxaparin, heparin). Ngoài ra, các thuốc ức chế thụ thể GP IIb/IIIa (glycoprotein IIb/IIIa inhibitors) cũng được khuyến nghị đối với những bệnh nhân trong đó thông tim trái (left-sided heart catheterization) và can thiệp động mạch vành qua da (PCI : percutaneous coronary intervention) được hoạch định. Các bệnh nhân già với nhồi máu cơ tim không có đoạn ST chênh lên (NSTEMI) được điều trị với tái tưới máu sớm (early revascularization) (dưới 48 giờ) đã được chứng tỏ có tiên lượng được cải thiện so với những bệnh nhân mà sự tái tưới máu bị trì hoãn hay chỉ được thực hiện khi tình trạng thiếu máu cục bộ tái phát (recurrent ischemia) xảy ra. Bất hạnh thay các bệnh nhân già ít có thể nhận điều trị dựa trên guidelines và ít có thể được điều trị với một chiến lược xâm nhập sớm (early invasive strategy) mặc dầu họ nhận được một lợi ích tuyệt đối lớn hơn. Mặc dầu tất cả những bệnh nhân nên được điều trị dựa trên những nguy cơ và lợi ích của mỗi cá nhân, cải thiện khả năng tiếp cận điều trị với tái tưới máu và điều trị sớm bằng những liệu pháp dựa trên guideline nên là tâm điểm trong điều trị những bệnh nhân già với hội chứng động mạch vành cấp tính (ACS).
ACC/AHA guidelines điều trị Hội chứng động mạch vành ở người già khuyến nghị điều trị tất cả các bệnh nhân với các thuốc chống ngưng kết tiểu cầu (ASA, clopidrogel) và với các thuốc chống đông (enoxaparin, heparin). Ngoài ra, các thuốc ức chế thụ thể GP IIb/IIIa (glycoprotein IIb/IIIa inhibitors) cũng được khuyến nghị đối với những bệnh nhân trong đó thông tim trái (left-sided heart catheterization) và can thiệp động mạch vành qua da (PCI : percutaneous coronary intervention) được hoạch định. Các bệnh nhân già với nhồi máu cơ tim không có đoạn ST chênh lên (NSTEMI) được điều trị với tái tưới máu sớm (early revascularization) (dưới 48 giờ) đã được chứng tỏ có tiên lượng được cải thiện so với những bệnh nhân mà sự tái tưới máu bị trì hoãn hay chỉ được thực hiện khi tình trạng thiếu máu cục bộ tái phát (recurrent ischemia) xảy ra. Bất hạnh thay các bệnh nhân già ít có thể nhận điều trị dựa trên guidelines và ít có thể được điều trị với một chiến lược xâm nhập sớm (early invasive strategy) mặc dầu họ nhận được một lợi ích tuyệt đối lớn hơn. Mặc dầu tất cả những bệnh nhân nên được điều trị dựa trên những nguy cơ và lợi ích của mỗi cá nhân, cải thiện khả năng tiếp cận điều trị với tái tưới máu và điều trị sớm bằng những liệu pháp dựa trên guideline nên là tâm điểm trong điều trị những bệnh nhân già với hội chứng động mạch vành cấp tính (ACS).
8/ NHỮNG TAI BIẾN CÓ HẠI CÓ THỂ ĐƯỢC GIẢM THIỂU Ở BỆNH NHÂN GIÀ VỚI HỘI CHỨNG ĐỘNG MẠCH VÀNH CẤP TÍNH NHƯ THẾ NÀO ?
Mặc dầu điều trị những bệnh nhân với các thuốc chống ngưng kết tiểu cầu và chống đông, phối hợp với một chiến lược tái tưới máu xâm nhập (invasive revascularization strategy), cải thiện những tiên lượng và được liên kết với một lợi ích tuyệt đối lớn hơn so với cùng điều trị ở những bệnh nhân trẻ, có nguy cơ thấp, nhưng những điều trị này được liên kết với một nguy cơ các biến chứng cao hơn. Mặc dầu mỗi trường hợp quyết định phải dựa trên tỷ suất nguy cơ/lợi ích, nhưng sự giảm thiểu các biến chứng như xuất huyết có khả năng cải thiện những tiên lượng lâm sàng. Xuất huyết có thể được giảm thiểu với liều lượng thích hợp của thuốc chống đông, căn cứ trên thể trọng và creatinine clearance. Những bệnh nhân già có một tỷ lệ mắc phải suy thận cao ; do đó, tất cả các bệnh nhân nên được đo trọng lượng hiện tại và creatinine clearance được tính dựa trên công thức Cockcroft-Gault trước khi bắt đầu những thuốc chống đông.
Mặc dầu điều trị những bệnh nhân với các thuốc chống ngưng kết tiểu cầu và chống đông, phối hợp với một chiến lược tái tưới máu xâm nhập (invasive revascularization strategy), cải thiện những tiên lượng và được liên kết với một lợi ích tuyệt đối lớn hơn so với cùng điều trị ở những bệnh nhân trẻ, có nguy cơ thấp, nhưng những điều trị này được liên kết với một nguy cơ các biến chứng cao hơn. Mặc dầu mỗi trường hợp quyết định phải dựa trên tỷ suất nguy cơ/lợi ích, nhưng sự giảm thiểu các biến chứng như xuất huyết có khả năng cải thiện những tiên lượng lâm sàng. Xuất huyết có thể được giảm thiểu với liều lượng thích hợp của thuốc chống đông, căn cứ trên thể trọng và creatinine clearance. Những bệnh nhân già có một tỷ lệ mắc phải suy thận cao ; do đó, tất cả các bệnh nhân nên được đo trọng lượng hiện tại và creatinine clearance được tính dựa trên công thức Cockcroft-Gault trước khi bắt đầu những thuốc chống đông.
9/ ĐIỀU TRỊ ĐƯỢC ƯA THÍCH HƠN ĐỐI VỚI NHỒI MÁU CƠ TIM CÓ ĐOẠN ST CHÊNH LÊN Ở NGƯỜI GIÀ ?
Điều trị bệnh nhân già với STEMI là khó xét vì phần lớn những bệnh nhân này có những triệu chứng không điển hình hay không có triệu chứng, đến muộn từ khi khởi đầu các triệu chứng, hay có một điện tâm đồ không có giá trị chẩn đoán (nondiagnostic electrocardiogram). Xét vì những yếu tố này, cũng như tần số cao của những chống chỉ định tuyệt đối hay tương đối đối với điều trị tiêu huyết khối (fibrinolytic therapy), nên những người già ít có thể được điều trị với hoặc là những thuốc tiêu huyết khối hay can thiệp động mạch vành qua da (PCI). Ở những bệnh nhân không có chống chỉ định, điều trị tái tưới máu (revascularization) nên được thực hiện bởi vì những bệnh nhân được điều trị vì STEMI có tiên lượng được cải thiện khi so với những bệnh nhân không nhận điều trị. Lý tưởng, bệnh nhân nên được điều trị với can thiệp động mạch vành qua da ngay thì đầu (primary PCI), khi có thể được, xét vì lợi lớn về mặt tỷ lệ tử vong tuyệt đối được thấy với can thiệp động mạch vành qua da so với điều trị tiêu huyết khối (85 tuổi hoặc hơn, – 6,9% ; 75-84 tuổi, -5,1%). Vì lý do này, ở người già, ACCH/AHA guidelines điều trị STEMI hiện nay dành ưu tiên cho can thiệp động mạch vành qua da hơn là những thuốc tiêu huyết khối. Liệu pháp tiêu huyết khối hiệu quả nhất trong 3 giờ đầu từ khi khởi đầu triệu chứng và nên được sử dụng khi sự chuyển đến một trung tâm có khả năng thực hiện can thiệp động mạch vành qua da thì đầu (primary PCI capabilities) không thể thực hiện trong vòng dưới 90 phút.
Điều trị bệnh nhân già với STEMI là khó xét vì phần lớn những bệnh nhân này có những triệu chứng không điển hình hay không có triệu chứng, đến muộn từ khi khởi đầu các triệu chứng, hay có một điện tâm đồ không có giá trị chẩn đoán (nondiagnostic electrocardiogram). Xét vì những yếu tố này, cũng như tần số cao của những chống chỉ định tuyệt đối hay tương đối đối với điều trị tiêu huyết khối (fibrinolytic therapy), nên những người già ít có thể được điều trị với hoặc là những thuốc tiêu huyết khối hay can thiệp động mạch vành qua da (PCI). Ở những bệnh nhân không có chống chỉ định, điều trị tái tưới máu (revascularization) nên được thực hiện bởi vì những bệnh nhân được điều trị vì STEMI có tiên lượng được cải thiện khi so với những bệnh nhân không nhận điều trị. Lý tưởng, bệnh nhân nên được điều trị với can thiệp động mạch vành qua da ngay thì đầu (primary PCI), khi có thể được, xét vì lợi lớn về mặt tỷ lệ tử vong tuyệt đối được thấy với can thiệp động mạch vành qua da so với điều trị tiêu huyết khối (85 tuổi hoặc hơn, – 6,9% ; 75-84 tuổi, -5,1%). Vì lý do này, ở người già, ACCH/AHA guidelines điều trị STEMI hiện nay dành ưu tiên cho can thiệp động mạch vành qua da hơn là những thuốc tiêu huyết khối. Liệu pháp tiêu huyết khối hiệu quả nhất trong 3 giờ đầu từ khi khởi đầu triệu chứng và nên được sử dụng khi sự chuyển đến một trung tâm có khả năng thực hiện can thiệp động mạch vành qua da thì đầu (primary PCI capabilities) không thể thực hiện trong vòng dưới 90 phút.
Reference : Cardiology Secrets. Third Edition (2010).
BS NGUYỄN VĂN THỊNH(23/11/2014)
Cấp cứu bệnh nhiễm khuẩn số 8 – BS Nguyễn Văn Thịnh
(APPROACH TO THE IMMUNOCOMPROMISE PATIENT)
Robin K.Avery, MD
Department of Infectious Disease
Cleveland Clinic
Cleveland, Ohio
Department of Infectious Disease
Cleveland Clinic
Cleveland, Ohio
1/ NHỮNG LOẠI SUY GIẢM MIỄN DỊCH KHÁC NHAU ĐƯỢC THẤY Ở NHỮNG BỆNH NHÂN NHẬP VIỆN ?
Những nguyên nhân thông thường nhất của suy giảm miễn dịch (immunocompromise) là giảm bạch cầu trung tính (neutropenia) (thường nhất là gây nên bởi hóa học liệu pháp, các bệnh thấp khớp, ghép tủy xương hay cơ quan đặc, HIV, và những tình trạng thiếu hụt miễn dịch bẩm sinh hay mắc phải.
Những nguyên nhân thông thường nhất của suy giảm miễn dịch (immunocompromise) là giảm bạch cầu trung tính (neutropenia) (thường nhất là gây nên bởi hóa học liệu pháp, các bệnh thấp khớp, ghép tủy xương hay cơ quan đặc, HIV, và những tình trạng thiếu hụt miễn dịch bẩm sinh hay mắc phải.
2/ NHỮNG YẾU TỐ QUAN TRỌNG NHẤT NÀO TRONG VIỆC ĐỊNH MỨC ĐỘ NGUY CƠ MỘT BỆNH NHÂN GIẢM BẠCH CẦU TRUNG TÍNH ?
– Đếm bạch cầu toàn thể và đếm bạch trung tính tuyệt đối (ANC : absolute neutrophil count), đặc biệt nếu dưới 100 tế bào/mm3, là những yếu tố tiên đoán nguy cơ. Guideline 2002 của Hiệp hội bệnh nhiễm trùng Hoa Kỳ định nghĩa giảm bạch trung tính (neutropenia) khi ANC < 500 tế bào/mm3, hay <1000 tế bào/mm3 với dự kiến giảm xuống < 500 tế bào/mm3. Nhưng thời gian lâu hơn (>10 ngày) giảm bạch cầu trung tính liên tục được liên kết với nguy cơ gia tăng bị nhiễm trùng.
– Nguy cơ nhiễm khuẩn tỷ lệ thuận do sâu và thời gian của neutropénie. Một tỷ lệ neutrophile dưới 0,5G/L (500/mcl) làm gia tăng nguy cơ nhiễm trùng, nguy cơ này quan trọng khi tỷ lệ dưới 0,1G/L (100/mcL). Một thời gian giảm bạch cầu trên 7 ngày làm gia tăng nguy cơ nhiễm trùng, nguy cơ này quan trọng sau 14 ngày.
– Đếm bạch cầu toàn thể và đếm bạch trung tính tuyệt đối (ANC : absolute neutrophil count), đặc biệt nếu dưới 100 tế bào/mm3, là những yếu tố tiên đoán nguy cơ. Guideline 2002 của Hiệp hội bệnh nhiễm trùng Hoa Kỳ định nghĩa giảm bạch trung tính (neutropenia) khi ANC < 500 tế bào/mm3, hay <1000 tế bào/mm3 với dự kiến giảm xuống < 500 tế bào/mm3. Nhưng thời gian lâu hơn (>10 ngày) giảm bạch cầu trung tính liên tục được liên kết với nguy cơ gia tăng bị nhiễm trùng.
– Nguy cơ nhiễm khuẩn tỷ lệ thuận do sâu và thời gian của neutropénie. Một tỷ lệ neutrophile dưới 0,5G/L (500/mcl) làm gia tăng nguy cơ nhiễm trùng, nguy cơ này quan trọng khi tỷ lệ dưới 0,1G/L (100/mcL). Một thời gian giảm bạch cầu trên 7 ngày làm gia tăng nguy cơ nhiễm trùng, nguy cơ này quan trọng sau 14 ngày.
3/
NHỮNG YẾU TỐ QUAN TRỌNG NHẤT NÀO TRONG VIỆC ĐỊNH MỨC ĐỘ NGUY CƠ NHỮNG
BỆNH NHÂN SUY GIẢM MIỄN DỊCH KHÔNG GIẢM BẠCH CẦU TRUNG TÍNH ?
- Loại, mức độ, và thời gian suy giảm
miễn dịch là quan trọng, thí dụ, chức năng miễn dịch thể dịch (humoral
immune function) (những nồng độ immunoglobulin), chức năng miễn dịch tế
bào (những lymphocyte subset trong HIV và trong những người nhận
ghép),và chức năng bạch cầu (chronic granulomatous disease). Loại và
liều lượng những thuốc làm suy giảm miễn dịch (steroids,
cyclophosphamide, cyclosporine, và mycophenolate) tất cả đều quan trọng.
– Tùy theo sự nổi trội của sự biến đổi của miễn dịch thể dịch (immunité humorale) hay tế bào (immunité cellulaire), những vi khuẩn gây bệnh có thể khác nhau.
– Nhiễm trùng bởi VIH gây nên một sự giảm các tế bào lympho CD4 là làm biến đổi tính miễn dịch tế bào.

– Tùy theo sự nổi trội của sự biến đổi của miễn dịch thể dịch (immunité humorale) hay tế bào (immunité cellulaire), những vi khuẩn gây bệnh có thể khác nhau.
– Nhiễm trùng bởi VIH gây nên một sự giảm các tế bào lympho CD4 là làm biến đổi tính miễn dịch tế bào.
4/ NHỮNG VẤN ĐỀ KHẨN CẤP NHẤT NÀO TRONG VIỆC ĐÁNH GIÁ MỘT BỆNH NHÂN GIẢM BẠCH CẦU TRUNG TÍNH BỊ SỐT ?
– Điều này là một cấp cứu nội khoa bởi vì nguy cơ tử vong do fulminant sepsis, đặc biệt là do các vi khuẩn gram âm. Một bệnh sử và thăm khám nhanh chóng nên được thực hiện và liệu pháp kháng sinh thử nghiệm (empiric antibiotic therapy) nên được bắt đầu một cách nhanh chóng. Các bệnh nhân nên được kiểm tra tìm những dấu hiệu nhiễm trùng ở mặt, tai, mũi, hay hệ thần kinh trung ương bởi vì những dấu hiệu này có thể bieu hien những nhiễm trùng nấm tiến triển nhanh, có thể cần CT scan, MRI cấp cứu, và hội chẩn chuyên khoa.
– Nhiễm trùng của bệnh nhân trong tình trạng suy giảm miễn dịch là một cấp cứu điều trị do mức độ nghiêm trọng của tiên lượng. Việc thực hiện bilan chẩn đoán không được làm chậm trễ việc thực hiện, càng nhanh càng tốt, một điều trị kháng sinh có kháng khuẩn phổ rộng bằng đường tĩnh mạch.
– Điều này là một cấp cứu nội khoa bởi vì nguy cơ tử vong do fulminant sepsis, đặc biệt là do các vi khuẩn gram âm. Một bệnh sử và thăm khám nhanh chóng nên được thực hiện và liệu pháp kháng sinh thử nghiệm (empiric antibiotic therapy) nên được bắt đầu một cách nhanh chóng. Các bệnh nhân nên được kiểm tra tìm những dấu hiệu nhiễm trùng ở mặt, tai, mũi, hay hệ thần kinh trung ương bởi vì những dấu hiệu này có thể bieu hien những nhiễm trùng nấm tiến triển nhanh, có thể cần CT scan, MRI cấp cứu, và hội chẩn chuyên khoa.
– Nhiễm trùng của bệnh nhân trong tình trạng suy giảm miễn dịch là một cấp cứu điều trị do mức độ nghiêm trọng của tiên lượng. Việc thực hiện bilan chẩn đoán không được làm chậm trễ việc thực hiện, càng nhanh càng tốt, một điều trị kháng sinh có kháng khuẩn phổ rộng bằng đường tĩnh mạch.
5/
NHỮNG ĐẶC ĐIỂM NÀO CỦA BỆNH SỬ VÀ THĂM KHÁM VẬT LÝ LÀ QUAN TRỌNG Ở MỘT
BỆNH NHÂN GIẢM BẠCH CẦU TRUNG TÍNH BỊ SỐT ? NHỮNG ĐẶC ĐIỂM NÀY KHÁC NHƯ
THẾ NÀO VỚI NHỮNG ĐẶC ĐIỂM CỦA MỘT ĐẾM BẠCH CẦU BÌNH THƯỜNG ?
Những dấu hiệu cổ điển của viêm thường vắng mặt. Đau bụng không có những dấu hiệu phúc mạc có thể chỉ viêm ruột thừa cấp tính, viêm túi cùng, hay ngay cả một tạng bị thủng. Những dấu hiệu của đông đặc phổi, như egophony, thường vắng mặt ; ho khan hơn là ho ra mủ. Sepsis sắp xảy đến có thể được báo hiệu bởi tim nhịp nhanh, thở nhịp nhanh, hoặc cả hai mà không có những dấu hiệu đặc hiệu. Đặc biệt chú ý đến những dấu hiệu và triệu chứng liên quan đến đầu, các xoang, mặt, tai, phổi, bụng, các thương tổn da hay nổi ban, catheter, và những biểu hiện thần kinh khu trú.
Những dấu hiệu cổ điển của viêm thường vắng mặt. Đau bụng không có những dấu hiệu phúc mạc có thể chỉ viêm ruột thừa cấp tính, viêm túi cùng, hay ngay cả một tạng bị thủng. Những dấu hiệu của đông đặc phổi, như egophony, thường vắng mặt ; ho khan hơn là ho ra mủ. Sepsis sắp xảy đến có thể được báo hiệu bởi tim nhịp nhanh, thở nhịp nhanh, hoặc cả hai mà không có những dấu hiệu đặc hiệu. Đặc biệt chú ý đến những dấu hiệu và triệu chứng liên quan đến đầu, các xoang, mặt, tai, phổi, bụng, các thương tổn da hay nổi ban, catheter, và những biểu hiện thần kinh khu trú.
6/ NHỮNG VI TRÙNG NÀO CÓ KHẢ NĂNG NHẤT GÂY NÊN NHIỄM TRÙNG Ở MỘT BỆNH NHÂN GIẢM BẠCH CẦU TRUNG TÍNH BỊ SỐT ?
Cách nay 20 năm, những nhiễm trùng Gram âm (bao gồm E.coli, Klebsiella, và Pseudomonas) nổi bật, thường từ khuẩn chí ruột của chính bệnh nhân. Gần đây hơn, là do các catheter đặt trong tĩnh mạch, viêm niêm mạc miệng (oral mucositis) do hóa học liệu pháp, và sử dụng quinolone để dự phòng, các vi khuẩn Gram dương đã trở nên nổi trội hơn ; những vi khuẩn Gram dương này gồm có các tụ cầu khuẩn coagulase âm tính, Tụ cầu khuẩn vàng và viridans streptococci. Các nhiễm trùng nấm thường xảy ra sau giảm bạch cầu trung tính và liệu pháp kháng khuẩn có phổ rộng vài ngày đến vài tuần. Những nhiễm trùng virus đôi khi là nguyên nhân của sốt ở nhóm người này. Những nhiễm trùng mới phát khởi (emergent infections) (ví dụ Corynebacterium jeikeium, loại Leuconostoc) hay những vi trùng đa đề kháng (ví dụ Stenotrophomonas, Acinetobacter) có thể là hậu quả của việc sử dụng kháng sinh tràn lan.
Cách nay 20 năm, những nhiễm trùng Gram âm (bao gồm E.coli, Klebsiella, và Pseudomonas) nổi bật, thường từ khuẩn chí ruột của chính bệnh nhân. Gần đây hơn, là do các catheter đặt trong tĩnh mạch, viêm niêm mạc miệng (oral mucositis) do hóa học liệu pháp, và sử dụng quinolone để dự phòng, các vi khuẩn Gram dương đã trở nên nổi trội hơn ; những vi khuẩn Gram dương này gồm có các tụ cầu khuẩn coagulase âm tính, Tụ cầu khuẩn vàng và viridans streptococci. Các nhiễm trùng nấm thường xảy ra sau giảm bạch cầu trung tính và liệu pháp kháng khuẩn có phổ rộng vài ngày đến vài tuần. Những nhiễm trùng virus đôi khi là nguyên nhân của sốt ở nhóm người này. Những nhiễm trùng mới phát khởi (emergent infections) (ví dụ Corynebacterium jeikeium, loại Leuconostoc) hay những vi trùng đa đề kháng (ví dụ Stenotrophomonas, Acinetobacter) có thể là hậu quả của việc sử dụng kháng sinh tràn lan.
7/ HÃY MÔ TẢ NHỮNG ĐẶC ĐIỂM LÝ TƯỞNG CỦA MỘT KHÁNG SINH LIỆU PHÁP THỬ NGHIỆM ĐỐI VỚI GIẢM BẠCH CẦU TRUNG TÍNH SỐT
Do mối đe dọa của sepsis Gram âm, nên điều trị thường nghiệm luôn luôn nên nhắm đến các trực khuẩn gram âm, bao gồm loài Pseudomonas, xét đến tính nhạy cảm ở mỗi cơ sở điều trị. Việc đưa vào vancomycin trong công thức điều trị ban đầu còn gây tranh cãi và đặc hiệu cho mỗi trung tâm điều trị (ví dụ các trung tâm có tỷ lệ MRSA cao). Tài liệu y học ủng hộ liệu pháp hai thứ thuốc (dual therapy), như phối hợp beta-lactam và aminoglycoside : ví dụ piperacillin-tazobactam (Tazocin) + gentamicin và liệu pháp một thứ thuốc, như ceftazidime (Glazidim) hay imipenem (Tienam). Nhiều nhà lâm sàng dành đơn liệu pháp cho những bệnh nhân có nguy cơ thấp.
Do mối đe dọa của sepsis Gram âm, nên điều trị thường nghiệm luôn luôn nên nhắm đến các trực khuẩn gram âm, bao gồm loài Pseudomonas, xét đến tính nhạy cảm ở mỗi cơ sở điều trị. Việc đưa vào vancomycin trong công thức điều trị ban đầu còn gây tranh cãi và đặc hiệu cho mỗi trung tâm điều trị (ví dụ các trung tâm có tỷ lệ MRSA cao). Tài liệu y học ủng hộ liệu pháp hai thứ thuốc (dual therapy), như phối hợp beta-lactam và aminoglycoside : ví dụ piperacillin-tazobactam (Tazocin) + gentamicin và liệu pháp một thứ thuốc, như ceftazidime (Glazidim) hay imipenem (Tienam). Nhiều nhà lâm sàng dành đơn liệu pháp cho những bệnh nhân có nguy cơ thấp.
8/ KHI NÀO LIỆU PHÁP KHÁNG NẤM NÊN ĐƯỢC BẮT ĐẦU Ở MỘT BỆNH NHÂN GIẢM BẠCH CẦU TRUNG TÍNH SỐT ?
Hầu hết các chuyên gia khuyến nghị liệu pháp kháng nấm thường nghiệm (empiric antifungal therapy) sau > 5 ngày sốt mặc dầu điều trị kháng sinh kháng khuẩn phổ rộng. Một cách cổ điển amphotericin B được sử dụng, nhưng những loại thuốc kháng nấm mới hơn đang được ưa chuộng. Những thâm nhiễm nốt (nodular infiltrates) trên hình X quang ngực hay những thương tổn da sẫm màu có thể là những đầu mối chỉ sự hiện diện của nhiễm trùng nấm.
Hầu hết các chuyên gia khuyến nghị liệu pháp kháng nấm thường nghiệm (empiric antifungal therapy) sau > 5 ngày sốt mặc dầu điều trị kháng sinh kháng khuẩn phổ rộng. Một cách cổ điển amphotericin B được sử dụng, nhưng những loại thuốc kháng nấm mới hơn đang được ưa chuộng. Những thâm nhiễm nốt (nodular infiltrates) trên hình X quang ngực hay những thương tổn da sẫm màu có thể là những đầu mối chỉ sự hiện diện của nhiễm trùng nấm.
9/ PHÁC HỌA THỜI BIỂU CỦA CÁC NHIỄM TRÙNG QUAN TRỌNG KHẢ DĨ SAU GHÉP CƠ QUAN ĐẶC.
+ Những người nhận ghép cơ quan đặc (solid organ transplant recipient) thuong nhận ít nhất hai loại thuốc làm suy giảm miễn dịch. Những bệnh nhân với nhiều đợt thải bỏ (rejecton) và lại thêm trong tình trạng suy giảm miễn dịch có nguy cơ cao nhất bị nhiễm trùng. Trong tháng đầu tiên sau khi ghép, những nhiễm trùng nói chung liên quan đến ngoại khoa (thí dụ vết thương, phổi, nước tiểu, catheter) hay những nhiễm trùng vốn có trước đó ở người hiến hay người nhận. Giữa tháng thứ hai và thứ sáu sau khi ghép, các nhiễm trùng cơ hội trở nên thường xảy ra hơn (thí dụ nhiễm trùng bởi cytomegalovirus (CMV), Aspergillus, Pneumocystis, toxoplasmosis, bệnh tăng sinh lympho do EBV (EBV-realted lymphoproliferative disease). Sau sáu tháng bệnh nhân thường rơi vào một trong ba loại sau đây :
– Những bệnh nhân với tình trạng suy giảm miễn dịch tối thiểu (trở nên như dân thường hơn, nhạy cảm với các virus hô hấp, viêm phổi do phế cầu khuẩn, và những nhiễm trùng đường tiểu)
– Những bệnh nhân với chức năng ghép kém và tình trạng suy giảm miễn dịch nặng (vẫn nhạy cảm với những nhiễm trùng cơ hội).
– Những bệnh nhân diễn biến tốt lúc đầu nhưng về sau phát triển bệnh do những nhiệm trùng có khởi đầu chậm như các virus viêm gan B hay C hay BK.
+ Khoảng thời gian giữa lúc ghép và lúc phát triển sự nhiễm trùng là một yếu tố quan trọng.
Vào tháng đầu tiên, ta tìm thấy những vi trùng thông thường (nhiễm trùng phổi, nhiễm trùng vết thương, đường tiểu, trên cathéter…) Vi trùng có thể được truyền bởi người hiến cơ quan (do đó tầm quan trọng về thông tin vi khuẩn của người cho !).
Từ tháng thứ nhất đến tháng thứ 6 sau khi ghép. Đó là virus (CMV, viêm gan, EBV…) cũng như Aspergillus, Pneumocystis và Listeria.
Trên 6 tháng sau khi ghép :
• Ở phần lớn các bệnh nhân có một tiến triển thuận lợi, nhiễm trùng trở nên do các vi khuẩn thông thường ;
• Ở những bệnh nhân bị nhiễm trùng mãn tính bởi virus, ta có thể thấy tiến triển giai đoạn cuối (viêm gan…) ;
• Ở những bệnh nhân có một thải bỏ mãn tính, nguy cơ nhiễm trùng bởi các vi trùng cơ hội (Pneumocystis, Nocardia,…) tăng cao.
Trong số những nhiễm trùng đó siêu vi, các nhiễm trùng bởi Herpès là thường gặp nhất
+ Những người nhận ghép cơ quan đặc (solid organ transplant recipient) thuong nhận ít nhất hai loại thuốc làm suy giảm miễn dịch. Những bệnh nhân với nhiều đợt thải bỏ (rejecton) và lại thêm trong tình trạng suy giảm miễn dịch có nguy cơ cao nhất bị nhiễm trùng. Trong tháng đầu tiên sau khi ghép, những nhiễm trùng nói chung liên quan đến ngoại khoa (thí dụ vết thương, phổi, nước tiểu, catheter) hay những nhiễm trùng vốn có trước đó ở người hiến hay người nhận. Giữa tháng thứ hai và thứ sáu sau khi ghép, các nhiễm trùng cơ hội trở nên thường xảy ra hơn (thí dụ nhiễm trùng bởi cytomegalovirus (CMV), Aspergillus, Pneumocystis, toxoplasmosis, bệnh tăng sinh lympho do EBV (EBV-realted lymphoproliferative disease). Sau sáu tháng bệnh nhân thường rơi vào một trong ba loại sau đây :
– Những bệnh nhân với tình trạng suy giảm miễn dịch tối thiểu (trở nên như dân thường hơn, nhạy cảm với các virus hô hấp, viêm phổi do phế cầu khuẩn, và những nhiễm trùng đường tiểu)
– Những bệnh nhân với chức năng ghép kém và tình trạng suy giảm miễn dịch nặng (vẫn nhạy cảm với những nhiễm trùng cơ hội).
– Những bệnh nhân diễn biến tốt lúc đầu nhưng về sau phát triển bệnh do những nhiệm trùng có khởi đầu chậm như các virus viêm gan B hay C hay BK.
+ Khoảng thời gian giữa lúc ghép và lúc phát triển sự nhiễm trùng là một yếu tố quan trọng.
Vào tháng đầu tiên, ta tìm thấy những vi trùng thông thường (nhiễm trùng phổi, nhiễm trùng vết thương, đường tiểu, trên cathéter…) Vi trùng có thể được truyền bởi người hiến cơ quan (do đó tầm quan trọng về thông tin vi khuẩn của người cho !).
Từ tháng thứ nhất đến tháng thứ 6 sau khi ghép. Đó là virus (CMV, viêm gan, EBV…) cũng như Aspergillus, Pneumocystis và Listeria.
Trên 6 tháng sau khi ghép :
• Ở phần lớn các bệnh nhân có một tiến triển thuận lợi, nhiễm trùng trở nên do các vi khuẩn thông thường ;
• Ở những bệnh nhân bị nhiễm trùng mãn tính bởi virus, ta có thể thấy tiến triển giai đoạn cuối (viêm gan…) ;
• Ở những bệnh nhân có một thải bỏ mãn tính, nguy cơ nhiễm trùng bởi các vi trùng cơ hội (Pneumocystis, Nocardia,…) tăng cao.
Trong số những nhiễm trùng đó siêu vi, các nhiễm trùng bởi Herpès là thường gặp nhất
10/ PHÁC HỌA THỜI BIỂU CỦA NHỮNG NHIỄM TRÙNG QUAN TRỌNG SAU GHÉP TỦY XƯƠNG
Tiến trình nhiễm trùng trong thời kỳ giảm bạch cầu trung tính ngay sau ghép tủy xương hay tế bào gốc (thường kéo dài từ 10 gnày đến 3 tuần) tương tự với tiến trình của bệnh nhân giảm bach cầu giảm bạch cầu trung tính (neutropenic leukemic patient). Thời kỳ thứ hai sau engraftment (phục hồi WBC count) thường được đặc trưng bởi một GVHD (acute graft-versus-host disease) của da, gan, và đường tiêu hóa. GVHD đòi hỏi điều trị suy giảm miễn dịch và được liên kết với nguy cơ cao bị nhiễm trùng. Trong thời kỳ muộn sau ghép (late posttransplant period), bệnh nhân có thể có GVHD mãn tính của da, niêm mạc, phổi, mắt, và các xoang.
Tiến trình nhiễm trùng trong thời kỳ giảm bạch cầu trung tính ngay sau ghép tủy xương hay tế bào gốc (thường kéo dài từ 10 gnày đến 3 tuần) tương tự với tiến trình của bệnh nhân giảm bach cầu giảm bạch cầu trung tính (neutropenic leukemic patient). Thời kỳ thứ hai sau engraftment (phục hồi WBC count) thường được đặc trưng bởi một GVHD (acute graft-versus-host disease) của da, gan, và đường tiêu hóa. GVHD đòi hỏi điều trị suy giảm miễn dịch và được liên kết với nguy cơ cao bị nhiễm trùng. Trong thời kỳ muộn sau ghép (late posttransplant period), bệnh nhân có thể có GVHD mãn tính của da, niêm mạc, phổi, mắt, và các xoang.
11/ KỂ NHỮNG TƯƠNG TÁC THUỐC THƯỜNG GẶP CÓ THỂ XẢY RA GIỮA CÁC KHÁNG SINH VÀ NHỮNG THUỐC LIÊN QUAN GHÉP
Cyclosporine, tacrolimus, và siroliumus tương tác với những thuốc khác, đặc biệt là với những kháng sinh. Macrolides (đặc biệt clarithromycin và erythromycin) sẽ làm tăng cao những nồng độ của các thuốc kể trên và có thể gây nên nhiễm độc ; azithromycin nói chung an toàn và được ưa thích hơn. Những thuốc kháng nấm azole cũng sẽ làm tăng cao những nồng độ của những thuốc kể trên nhưng có thể được cho với sự theo dõi sát những nồng độ. Những kháng sinh gây độc thận (thí dụ aminoglycosides) nên tránh khi nào có thể.
Cyclosporine, tacrolimus, và siroliumus tương tác với những thuốc khác, đặc biệt là với những kháng sinh. Macrolides (đặc biệt clarithromycin và erythromycin) sẽ làm tăng cao những nồng độ của các thuốc kể trên và có thể gây nên nhiễm độc ; azithromycin nói chung an toàn và được ưa thích hơn. Những thuốc kháng nấm azole cũng sẽ làm tăng cao những nồng độ của những thuốc kể trên nhưng có thể được cho với sự theo dõi sát những nồng độ. Những kháng sinh gây độc thận (thí dụ aminoglycosides) nên tránh khi nào có thể.
12/ VÀI NHIỄM TRÙNG ĐƯỢC THẤY Ở NHỮNG BỆNH NHÂN ĐƯỢC ĐIỀU TRỊ VỚI STEROIDS ?
Nhiễm trùng bởi tụ cầu khuẩn, gồm có viêm phổi, viêm tế bào, viêm khớp nhiễm trùng (septic arthritis), và viêm xương tủy, thường gặp hơn ở những bệnh nhân được điều trị bởi steroids. Viêm phổi có thể là do những vi trùng cổ điển như Streptococcus pneumoniae nhưng cũng có thể là do những vi khuẩn gram âm và các loài Legionella. Hãy cảnh giác đối với sự tái hoạt động của những nhiễm trùng đã xảy ra trong quá khứ như như lao, histoplasmosis và strongylodiasis. Viêm phổi do Pneumocystis hiếm khi xảy ra ở những bệnh nhân được điều trị bởi steroids đơn độc, nhưng thường hơn phối hợp với Wegener ‘s granulomatosis và ở những người được điều trị với hai hay nhiều hơn thuốc làm suy giảm miễn dịch.
Nhiễm trùng bởi tụ cầu khuẩn, gồm có viêm phổi, viêm tế bào, viêm khớp nhiễm trùng (septic arthritis), và viêm xương tủy, thường gặp hơn ở những bệnh nhân được điều trị bởi steroids. Viêm phổi có thể là do những vi trùng cổ điển như Streptococcus pneumoniae nhưng cũng có thể là do những vi khuẩn gram âm và các loài Legionella. Hãy cảnh giác đối với sự tái hoạt động của những nhiễm trùng đã xảy ra trong quá khứ như như lao, histoplasmosis và strongylodiasis. Viêm phổi do Pneumocystis hiếm khi xảy ra ở những bệnh nhân được điều trị bởi steroids đơn độc, nhưng thường hơn phối hợp với Wegener ‘s granulomatosis và ở những người được điều trị với hai hay nhiều hơn thuốc làm suy giảm miễn dịch.
13/ NHỮNG NHIỄM TRÙNG NÀO CÓ THỂ XẢY RA Ở NHỮNG BỆNH NHÂN ĐƯỢC ĐIỀU TRỊ BỞI CÁC CHẤT ỨC CHẾ TNF NHƯ INFLIXIMAB ?
TNF inhibitor đã được liên kết với một sự gia tăng tỷ lệ tái hoạt động bệnh lao, các bệnh granulomatous như disseminated histoplasmosis, và những nhiễm trùng khác.Một trắc nghiệm da với PPD (purified proteine derivative) đối với bệnh lao nên được thực hiện trước khi bắt đầu điều trị, và thầy thuốc nên đánh giá về những nhiễm trùng granulomatous trước đây (ví dụ sự hiện diện của những hạch canxi-hóa hay các granuloma lách trên phim ngực).
TNF inhibitor đã được liên kết với một sự gia tăng tỷ lệ tái hoạt động bệnh lao, các bệnh granulomatous như disseminated histoplasmosis, và những nhiễm trùng khác.Một trắc nghiệm da với PPD (purified proteine derivative) đối với bệnh lao nên được thực hiện trước khi bắt đầu điều trị, và thầy thuốc nên đánh giá về những nhiễm trùng granulomatous trước đây (ví dụ sự hiện diện của những hạch canxi-hóa hay các granuloma lách trên phim ngực).
14/ NHỮNG NGUYÊN NHÂN QUAN TRỌNG NHẤT CỦA SỐT Ở NHỮNG BỆNH NHÂN HIV DƯƠNG TÍNH NHẬP VIỆN ?
Với sự xuất hiện của antiretroviral therapy hoạt tính cao, tình trạng suy giảm miễn dịch nặng ít thường gặp hơn so với quá khứ. Tuy nhiên, các bệnh nhân có thể còn có CD4 count thấp và viral load cao do không tuân thủ điều trị (noncompliance) hay HIV đề kháng với nhiều loại thuốc. Những bệnh nhân với CD 4 count < 200 tế bào/microL nhạy cảm nhiều hơn đối với nhiễm trùng Pneumocystis, cryptococcal meningitis, Mycobacterium avium complex, CMV retinitis và colitis, và những nhiễm trùng do những tác nhân gây bệnh cơ hội khác. Những bệnh nhân với bất cứ CD4 nào có thể có viêm phổi vi khuẩn, lao phổi, vi khuẩn huyết (bacteremia), viêm nội tâm mạc, những bệnh lây nhiễm bằng đường sinh dục, và những bệnh ỉa chảy. Sốt và pantocytopenia ở một bệnh nhân HIV dương tính nên khiến nghi ngờ bệnh nấm hay mycobacterium lan tỏa hay CMV infection.
Với sự xuất hiện của antiretroviral therapy hoạt tính cao, tình trạng suy giảm miễn dịch nặng ít thường gặp hơn so với quá khứ. Tuy nhiên, các bệnh nhân có thể còn có CD4 count thấp và viral load cao do không tuân thủ điều trị (noncompliance) hay HIV đề kháng với nhiều loại thuốc. Những bệnh nhân với CD 4 count < 200 tế bào/microL nhạy cảm nhiều hơn đối với nhiễm trùng Pneumocystis, cryptococcal meningitis, Mycobacterium avium complex, CMV retinitis và colitis, và những nhiễm trùng do những tác nhân gây bệnh cơ hội khác. Những bệnh nhân với bất cứ CD4 nào có thể có viêm phổi vi khuẩn, lao phổi, vi khuẩn huyết (bacteremia), viêm nội tâm mạc, những bệnh lây nhiễm bằng đường sinh dục, và những bệnh ỉa chảy. Sốt và pantocytopenia ở một bệnh nhân HIV dương tính nên khiến nghi ngờ bệnh nấm hay mycobacterium lan tỏa hay CMV infection.
15/ NHỮNG XÉT NGHIỆM CHẨN ĐOÁN NÀO THÍCH HỢP NHẤT Ở MỘT BỆNH NHÂN VỚI NHIỄM TRÙNG HÔ HẤP NẶNG ?
Những bệnh nhân suy giảm miễn dịch chịu nhiều nhiễm trùng và không được cho là có những tác nhân gây bệnh mắc phải cộng đồng “lệ thường”. Nếu có những bất thường dầu chỉ tinh tế trên phim X quang ngực, một chụp cắt lớp vi tính có thể làm sáng tỏ những nốt (nodule) hay hang (cavity) có hiện điện hay không. Nếu đờm mủ rõ ràng được sinh ra ở một bệnh nhân không giảm bạch cầu trung tính, thực hiện nhanh BAL (bronchoalveolar lavage) là hữu ích. Khi nào có thể được, mẫu nghiệm sinh thiết qua phế quản cũng nên được thực hiện bởi vì thương tổn mô là quan trọng trong chẩn đoán (CMV tăng trưởng trong canh cấy BAL không có nghĩa là sự hiện diện của CMV pneumonitis trừ phi những thể vùi virus thay được trên cơ thể bệnh lý)
Những bệnh nhân suy giảm miễn dịch chịu nhiều nhiễm trùng và không được cho là có những tác nhân gây bệnh mắc phải cộng đồng “lệ thường”. Nếu có những bất thường dầu chỉ tinh tế trên phim X quang ngực, một chụp cắt lớp vi tính có thể làm sáng tỏ những nốt (nodule) hay hang (cavity) có hiện điện hay không. Nếu đờm mủ rõ ràng được sinh ra ở một bệnh nhân không giảm bạch cầu trung tính, thực hiện nhanh BAL (bronchoalveolar lavage) là hữu ích. Khi nào có thể được, mẫu nghiệm sinh thiết qua phế quản cũng nên được thực hiện bởi vì thương tổn mô là quan trọng trong chẩn đoán (CMV tăng trưởng trong canh cấy BAL không có nghĩa là sự hiện diện của CMV pneumonitis trừ phi những thể vùi virus thay được trên cơ thể bệnh lý)
16/ NÊN THỰC HIỆN NHỮNG CẤY NÀO KHI MỘT BỆNH NHÂN BỊ SUY GIẢM MIỄN DỊCH ĐƯỢC SOI PHẾ QUẢN ?
Nhiều trung tâm có một danh sách xác định những trắc nghiệm đối với một immunocompromised BAL. Những trắc nghiệm này gồm nhuộm và cấy vi khuẩn, nấm, nocardia ; nhuộm đối với Pneumocystis, direct fluorescent assay and culture đối với legionella, cấy virus đối với HSV (herpes simplex virus), CMV, và những virus hô hấp.
Nhiều trung tâm có một danh sách xác định những trắc nghiệm đối với một immunocompromised BAL. Những trắc nghiệm này gồm nhuộm và cấy vi khuẩn, nấm, nocardia ; nhuộm đối với Pneumocystis, direct fluorescent assay and culture đối với legionella, cấy virus đối với HSV (herpes simplex virus), CMV, và những virus hô hấp.
17/ NHỮNG TÁC NHÂN GÂY BỆNH KHẢ DĨ NHẤT Ở MỘT BỆNH NHÂN VỚI HIV VÀ THÂM NHIỄM PHỔI ?
Đối với những bệnh nhân với CD4 < 200 tế bào/mcgL, hãy xét đến Pneumocystis (đặc biệt nếu không nhận điều trị dự phòng), nhiễm trùng nấm (Cryptococcus, histoplasmosis), CMV, và nhiễm trùng do mycobacterium. Đối với một bệnh nhân với một nồng độ CD4 cao hơn, viêm phổi vi khuẩn và những virus đường hô hấp thường gặp hơn. Pneumocystis pneumonia có thể xảy ra với hypoxemia không tương xứng với những dấu hiệu X quang ngực giai đoạn sớm. Đối với một bệnh nhân nghi PCP (pneumocystis carnii pneumonia), trimethoprim-sulfamethoxazole nên được bắt đầu với một liều 15-20 mg/ngày (chia mỗi 6 giờ). Ở những bệnh nhân dị ứng sulfa, những giải pháp thay thế gồm tiêm truyền tĩnh mạch pentamidine hay trimetrexate ; đối với bệnh ít nghiêm trọng hơn, dapsone-trimethoprim, atovaquone, hay clindamycin-primaquine có thể được sử dụng. Những steroids đã được chứng tỏ cứu mạng trong những trường hợp PCP nặng.
Đối với những bệnh nhân với CD4 < 200 tế bào/mcgL, hãy xét đến Pneumocystis (đặc biệt nếu không nhận điều trị dự phòng), nhiễm trùng nấm (Cryptococcus, histoplasmosis), CMV, và nhiễm trùng do mycobacterium. Đối với một bệnh nhân với một nồng độ CD4 cao hơn, viêm phổi vi khuẩn và những virus đường hô hấp thường gặp hơn. Pneumocystis pneumonia có thể xảy ra với hypoxemia không tương xứng với những dấu hiệu X quang ngực giai đoạn sớm. Đối với một bệnh nhân nghi PCP (pneumocystis carnii pneumonia), trimethoprim-sulfamethoxazole nên được bắt đầu với một liều 15-20 mg/ngày (chia mỗi 6 giờ). Ở những bệnh nhân dị ứng sulfa, những giải pháp thay thế gồm tiêm truyền tĩnh mạch pentamidine hay trimetrexate ; đối với bệnh ít nghiêm trọng hơn, dapsone-trimethoprim, atovaquone, hay clindamycin-primaquine có thể được sử dụng. Những steroids đã được chứng tỏ cứu mạng trong những trường hợp PCP nặng.
18/ VAI TRÒ CỦA MỒ SINH THIẾT PHỐI TRONG ĐIỀU TRỊ NHỮNG NHIỄM TRÙNG NÀY ?
Mổ sinh thiết phổi (open lung biopsy) nên được xét đến ở một bệnh nhân với những thâm nhiễm và hypoxemia diễn ra từ từ và nặng nhưng không đáp ứng với emlpiric therapy và không có chẩn đoán vi trùng học lúc thực hiện soi phế quản. Mổ sinh thiết phổi cho phép thực hiện mẫu nghiệm mô lớn hơn để phát hiện những đầu mối chẩn đoán khác như thương tổn phế nang lan tỏa, những u hạt (granuloma), và những tình trạng khác.
Mổ sinh thiết phổi (open lung biopsy) nên được xét đến ở một bệnh nhân với những thâm nhiễm và hypoxemia diễn ra từ từ và nặng nhưng không đáp ứng với emlpiric therapy và không có chẩn đoán vi trùng học lúc thực hiện soi phế quản. Mổ sinh thiết phổi cho phép thực hiện mẫu nghiệm mô lớn hơn để phát hiện những đầu mối chẩn đoán khác như thương tổn phế nang lan tỏa, những u hạt (granuloma), và những tình trạng khác.
19/ KỂ VÀI NGUYÊN NHÂN QUAN TRỌNG CỦA GIẢM TRI GIÁC Ở NHỮNG BỆNH NHÂN SUY GIẢM MIỄN DỊCH ?
Những biến đổi của trạng thái tâm thần có thể do thuốc, sepsis, sốt, hay những thương tổn khu trú như tai biến mạch máu não, áp xe não, progrssive multifocal leukoencephalopathy, hay viêm màng não (vi khuẩn, virus, nấm, hay không nhiễm trùng). Những thay đổi trạng thái tâm thần đòi hỏi thăm khám thần kinh chi tiết và đánh giá chẩn đoán nhanh.
Những biến đổi của trạng thái tâm thần có thể do thuốc, sepsis, sốt, hay những thương tổn khu trú như tai biến mạch máu não, áp xe não, progrssive multifocal leukoencephalopathy, hay viêm màng não (vi khuẩn, virus, nấm, hay không nhiễm trùng). Những thay đổi trạng thái tâm thần đòi hỏi thăm khám thần kinh chi tiết và đánh giá chẩn đoán nhanh.
20/ VAI TRÒ CỦA CT, MRI, VÀ CHỌC DÒ TỦY SỐNG TRONG NHÓM NHỮNG BỆNH NHÂN NÀY ?
CT não không tiêm chất cản quang có sẵn sử dụng nhanh chóng để loại xuất huyết não. MRI với gadolinium là phương pháp chụp hình ảnh chọn lựa đối với áp xe não hay septic emboli. MR angiogram cũng hữu ích để loại bỏ những phình mạch do nấm (mycotic aneurysm). Chọc dò tủy sống không được khuyến nghị như là một empiric procedure ở một bệnh nhân sốt giảm bạch cầu trung tính nhưng không có triệu chứng hay dấu hiệu hệ thần kinh trung ương. Tuy nhiên, lấy mẫu nghiệm nước não tủy nên được xét đến ở những bệnh nhân với những triệu chứng và dấu hiệu hệ thần kinh trung ương, đặc biệt trước sự hiện diện cua những thiết bị như Ommaya reservoirs và shunts hệ thần kinh trung ương. Khi chọc dò được thực hiện, hãy gồm phân tích thường quy (đếm và differential tế bào, protein và glucose) ; nhuộm Gram và cấy ; fungal smear, cryptococcal antigen, và cấy ; acid-fast bacilli stain and culture ; tế bào học ; và xét đến một rapid plasma reagin test đối với giang mai và CSF polymerase chain reaction (PCR) đối với các virus như HSV, CMV, VZV (varicella-zoster virus), human herpesvirus 6, Jakob-Creutzfeldt virus, và những virus khác (thông thường hơn ở những bệnh nhân được ghép tủy).
CT não không tiêm chất cản quang có sẵn sử dụng nhanh chóng để loại xuất huyết não. MRI với gadolinium là phương pháp chụp hình ảnh chọn lựa đối với áp xe não hay septic emboli. MR angiogram cũng hữu ích để loại bỏ những phình mạch do nấm (mycotic aneurysm). Chọc dò tủy sống không được khuyến nghị như là một empiric procedure ở một bệnh nhân sốt giảm bạch cầu trung tính nhưng không có triệu chứng hay dấu hiệu hệ thần kinh trung ương. Tuy nhiên, lấy mẫu nghiệm nước não tủy nên được xét đến ở những bệnh nhân với những triệu chứng và dấu hiệu hệ thần kinh trung ương, đặc biệt trước sự hiện diện cua những thiết bị như Ommaya reservoirs và shunts hệ thần kinh trung ương. Khi chọc dò được thực hiện, hãy gồm phân tích thường quy (đếm và differential tế bào, protein và glucose) ; nhuộm Gram và cấy ; fungal smear, cryptococcal antigen, và cấy ; acid-fast bacilli stain and culture ; tế bào học ; và xét đến một rapid plasma reagin test đối với giang mai và CSF polymerase chain reaction (PCR) đối với các virus như HSV, CMV, VZV (varicella-zoster virus), human herpesvirus 6, Jakob-Creutzfeldt virus, và những virus khác (thông thường hơn ở những bệnh nhân được ghép tủy).
21/ EMPIRIC ANTIBIOTIC THERAPY NÀO NÊN ĐƯỢC KHỞI ĐẦU TRONG TRƯỜNG HỢP NGHI NHIỄM TRÙNG HỆ THẦN KINH TRUNG ƯƠNG ?
Để chống những vi khuẩn gram âm ở một bệnh nhân sốt giảm bạch cầu trung tính và nghi nhiễm trùng hệ thần kinh trung ương, hãy cho những kháng sinh đi qua hàng rào máu não (ceftazidime). Hãy thêm vào vancomycin ở một bệnh nhân với áp xe não, septic emboli, nghi nhiễm trùng những thiết bị hệ thần kinh trung ương (CNS devices), hay nghi viêm màng não vi khuẩn. Trong những trường hợp viêm màng não, ampicillin để điều trị Listeria cũng nên được thêm vào ở một bệnh nhân bị suy giảm miễn dịch. Những thuốc chống nấm nên được su dụng đối với những thương tổn khu trú hệ thần kinh trung ương hay nghi viêm màng não do cryptococcus. Hãy xét đến acyclovir nếu viêm não do HSV hay VZV là một khả năng (hiện diện giảm tri giác, pleocytosis, và sốt, đặc biệt với thương tổn thùy trán).
Để chống những vi khuẩn gram âm ở một bệnh nhân sốt giảm bạch cầu trung tính và nghi nhiễm trùng hệ thần kinh trung ương, hãy cho những kháng sinh đi qua hàng rào máu não (ceftazidime). Hãy thêm vào vancomycin ở một bệnh nhân với áp xe não, septic emboli, nghi nhiễm trùng những thiết bị hệ thần kinh trung ương (CNS devices), hay nghi viêm màng não vi khuẩn. Trong những trường hợp viêm màng não, ampicillin để điều trị Listeria cũng nên được thêm vào ở một bệnh nhân bị suy giảm miễn dịch. Những thuốc chống nấm nên được su dụng đối với những thương tổn khu trú hệ thần kinh trung ương hay nghi viêm màng não do cryptococcus. Hãy xét đến acyclovir nếu viêm não do HSV hay VZV là một khả năng (hiện diện giảm tri giác, pleocytosis, và sốt, đặc biệt với thương tổn thùy trán).
22/ VÀI NGUYÊN NHÂN CỦA THAY ĐỔI TRẠNG THÁI TÂM THẦN Ở BỆNH NHÂN HIV DƯƠNG TÍNH ?
Tính chất nhanh chóng của khởi đầu và CD4 count là điều quan trọng cần được xét đến. Những tình trạng có khởi đầu cấp tính bao gồm viêm màng não vi khuẩn, áp xe não, viêm màng não do cryptococcus hay mycobacterium và viêm não do CMV, HSV, hay VZV (mặc dầu vài trong số những viêm não này có thể có tiến triển âm ỉ). Những tình trạng có khởi đầu chậm bao gồm toxoplasmosis hệ thần kinh trung ương, lymphoma, và progressive multifocal leukoencephalopathy cũng như dementia do chính HIV.
Tính chất nhanh chóng của khởi đầu và CD4 count là điều quan trọng cần được xét đến. Những tình trạng có khởi đầu cấp tính bao gồm viêm màng não vi khuẩn, áp xe não, viêm màng não do cryptococcus hay mycobacterium và viêm não do CMV, HSV, hay VZV (mặc dầu vài trong số những viêm não này có thể có tiến triển âm ỉ). Những tình trạng có khởi đầu chậm bao gồm toxoplasmosis hệ thần kinh trung ương, lymphoma, và progressive multifocal leukoencephalopathy cũng như dementia do chính HIV.
23/ KỂ NHỮNG VI TRÙNG THÔNG THƯỜNG NHẤT CÓ THỂ GÂY NHIỄM TRÙNG DO ÔNG THÔNG TIÊU Ở NHỮNG BỆNH NHÂN BỊ SUY GIẢM MIỄN DỊCH ?
Những vi khuẩn gram dương, bao gồm coagulase-negative staphylococci, Tụ cầu khuẩn vàng, và quần thể vi khuẩn ở da (skin flora) là thường gặp nhất. Những vi khuẩn gram âm E.coli, các loài Klebsiella, và men (yeast) cũng có thể được nhận thấy. Những tác nhân sinh bệnh mới xuất hiện C. jeikelum hay những tác nhân sinh bệnh đề kháng với nhiều kháng sinh như các loài Stenotrophomonas cũng có thể có can dự.
Những vi khuẩn gram dương, bao gồm coagulase-negative staphylococci, Tụ cầu khuẩn vàng, và quần thể vi khuẩn ở da (skin flora) là thường gặp nhất. Những vi khuẩn gram âm E.coli, các loài Klebsiella, và men (yeast) cũng có thể được nhận thấy. Những tác nhân sinh bệnh mới xuất hiện C. jeikelum hay những tác nhân sinh bệnh đề kháng với nhiều kháng sinh như các loài Stenotrophomonas cũng có thể có can dự.
24/ NHỮNG TÌNH HUỐNG NÀO KHIẾN PHẢI LẤY ĐI CATHETER TĨNH MẠCH ĐỂ LƯU ?
– Tunnel infections (trong một catheter được đặt dưới da) với đau, sưng, hay đỏ tunnel (không chỉ nơi ra) cần phải lấy catheter.
– Septic thrombophlebitis (nơi cục máu đông bị nhiễm trùng được liên kết với một catheter nhiễm trùng) cần nhanh chóng lấy catheter đi, nhưng vài chuyên gia khuyên cho thuốc kháng đông trước khi lấy đi nếu có thể.
– Nhiễm trùng đầu ra (exit-site infection) với viêm tế bào nhẹ hay drainage mà những kết quả cấy máu không dương tính có thể được điều trị bệnh những kháng sinh thích hợp.
– Vi khuẩn huyết không có tunnel infection có thể hay không đòi hỏi lấy catheter đi.
– Những nhiễm trùng không biến chứng bởi tụ cầu khuẩn coagulase âm tính thường có thể được điều trị với catheter đặt tại chỗ.
– Nhiều nhà lâm sàng sẽ lấy đi bất cứ catheter nào trong khung cảnh nhiễm trùng bởi tụ cầu khuẩn vàng, những loại cầu khuẩn ruột đề kháng vancomycin hay candida.
– Đôi khi việc lấy catheter có thể được trì hoãn trong khung cảnh giảm huyết cầu toàn thể (pancytopenia) và sự cần thiết để tiếp cận nếu nhiễm trùng có thể được kiểm soát bằng cách khác.
Reference : Hospital Medicine Secrets– Tunnel infections (trong một catheter được đặt dưới da) với đau, sưng, hay đỏ tunnel (không chỉ nơi ra) cần phải lấy catheter.
– Septic thrombophlebitis (nơi cục máu đông bị nhiễm trùng được liên kết với một catheter nhiễm trùng) cần nhanh chóng lấy catheter đi, nhưng vài chuyên gia khuyên cho thuốc kháng đông trước khi lấy đi nếu có thể.
– Nhiễm trùng đầu ra (exit-site infection) với viêm tế bào nhẹ hay drainage mà những kết quả cấy máu không dương tính có thể được điều trị bệnh những kháng sinh thích hợp.
– Vi khuẩn huyết không có tunnel infection có thể hay không đòi hỏi lấy catheter đi.
– Những nhiễm trùng không biến chứng bởi tụ cầu khuẩn coagulase âm tính thường có thể được điều trị với catheter đặt tại chỗ.
– Nhiều nhà lâm sàng sẽ lấy đi bất cứ catheter nào trong khung cảnh nhiễm trùng bởi tụ cầu khuẩn vàng, những loại cầu khuẩn ruột đề kháng vancomycin hay candida.
– Đôi khi việc lấy catheter có thể được trì hoãn trong khung cảnh giảm huyết cầu toàn thể (pancytopenia) và sự cần thiết để tiếp cận nếu nhiễm trùng có thể được kiểm soát bằng cách khác.
Pratique de la réanimation et de la médecine d’urgence
Le Manuel de Réanimation, Soins Intensifs et Médecine d’Urgence
BS NGUYỄN VĂN THỊNH
(23/5/2014)
Thời sự y học số 328 – BS Nguyễn Văn Thịnh
ONCOLOGIE. Theo một công trình nghiên cứu mới, những trắc nghiệm di truyền để tìm kiếm một biến dị BRCA1 hay 2 làm dễ sự xuất hiện ung thư vú đã gần như tăng gấp bốn lần giữa năm 2003 và 2011. Hoàn toàn được phối hợp và tài trợ bởi Viện quốc gia ung thư (Inca : Institut national du cancer), những thăm khám ung thư di truyền (consultation d’oncogénétique) ngày nay nhận diện gần 8000 người mang biến dị mới mỗi năm và như thế nhận được một điều trị nhằm làm giảm những nguy cơ của họ.
Sự phát hiện sớm những gène tố bẩm quan trọng này là một trong những đóng góp lớn của di truyền học trong ung thư học. Là bệnh di truyền của các tế bào, ung thư là do sự tích tụ của những biến dị, phần lớn được thụ đắc trong quá trình phát sinh ung thư, nhưng một vài biến dị đã hiện diện ngay khi thụ thai. Những biến dị này, di truyền, giải thích sự tập trung các ung thư được quan sát trong vài gia đình. Chúng tạo một nguy cơ phát triển một hay nhiều loại ung thư 4 đến 10 lần cao hơn. Tác dụng chính của chúng là làm bất hoạt những gène de réparation của ADN, đôi khi làm biến đổi những gène suppresseur de tumeur hay làm surexprimer những oncogène làm dễ sự tăng sinh.
Ngày nay ta biết hơn 70 những gène de prédispostion này, với, phần lớn, những trắc nghiệm chẩn đoán ung thư di truyền. Khá thường gặp (1/400 người), những biến dị BRCA1 hay 2 được truyền bởi đàn ông cũng như phụ nữ. Ở phụ nữ, những biến dị BRCA1 hay 2 nhân nguy cơ ung thư vú lên gấp 10 lần, với một nguy cơ rất cao bị ung thư thứ hai ở vú kia và ung thư buồng trứng sau 40 tuổi. ” Một phụ nữ mang một biến dị BRCA1 có một nguy cơ ung thư vú từ 60 đến 70% lúc 70 tuổi ; 50% đối với BRCA2, GS Dominique Stoppa-Lyonnet, trưởng khoa ung thư di truyền thuộc Viện Curie (Paris) đã giải thích như vậy. Những phụ nữ này thường có một ung thư vú lúc còn trẻ, khoảng 40 đến 45 tuổi, thậm chí sớm hơn. Ở đàn ông, sự biến dị cùng làm gia tăng nguy cơ ung thư vú, mặc dầu hiếm, và hơi làm gia tăng nguy cơ bị những ung thư khác : tiền liệt tuyến, dạ dày, tụy tạng, mélanome…”
Mọi nghi ngờ biến dị BRCA1 hoặc 2 (ung thư vú hay buồng trứng sớm, nhiều trường hợp ung thư gia đình…) phải hướng về một consultation d’oncogénétique. Nếu trắc nghiệm di truyền xác nhận biến dị, một điều trị thích ứng với nguy cơ, sự theo dõi tăng cường hay ngoại khoa phòng ngừa sẽ được đề nghị và những người bà còn thân thuộc sẽ được thông báo. Tố bẩm di truyền thường gặp khác (1/500 người), hội chung Lynch là một thể di truyền ung thư đại tràng do một biến dị của các gène MMR de réparation của ADN. Nguy cơ ung thư đại trực tràng lúc 70 tuổi là khoảng 50% (70% ở những người đàn ông), với một nguy cơ gia tăng bị những ung thư khác : nội mạc tử cung, các đường tiểu, ruột non, các buồng trứng…Sự hiện diện của những trường hợp gia đình (nguy cơ truyền là 50%) và những ung thư trước 50 tuổi phải hướng định về một consultation d’oncogénétique.
Những trắc nghiệm ung thư di truyền cũng hiện hữu đối với những ung thư di truyền ít gặp hơn (rétinoblastome, tuyến giáp…) hay liên kết với những bệnh hiếm (neurofibromatose, hội chứng Li-Fraumeni,…). Nhưng, bên cạnh những gène tố bẩm này, vô số những gène có những tương tác phức tạp có thể cho một tính nhạy cảm thấp hơn. ” Những kỹ thuật mới séquençage nhanh chóng toàn bộ génome đã nhận diện 7 biến thể di truyền (variant génétique), điều biến nguy cơ ung thư từ 20 đến 80%, trong trường hợp BRCA2. Trong tương lai, những trắc nghiệm ung thư di truyền có lẽ sẽ phối hợp tác dụng của các gène quan trọng và những yếu tố như thế để đánh giá tốt hơn nguy cơ ung thư của mỗi cá thể “, GS Stoppa-Lyonnet đã chỉ rõ như vậy.
PHÂN TÍCH CÁC U UNG THƯ.
Tiến bộ quan trọng khác, đó là phân tích bộ gène (analyse génomique) của các khối u trong đó vài gène cho phép làm gia tăng tính hiệu quả của những điều trị nhờ những liệu pháp nhắm đích (thérapie ciblée). Imatinib (Glivec) đã biến đổi tiên lượng của những leucémie mang một arrangement de gènes (tarnslocation BCR-ABL), cũng như trastuzamab (herceptine) nhằm vào surpression của gène của thụ thể HER2 bởi vài ung thư vú. Sự tìm kiếm gène KRAS trong ung thư đại trực tràng hay gène EGFR trong ung thư phổi cho phép chọn lựa điều trị hiệu quả nhất.
Nhưng tính hiệu quả của những liệu pháp nhắm đích cũng tùy thuộc vào những gène khác có liên hệ trong sự tăng sinh khối u, vào những bất thường sinh học khác và vào những tương tác với môi trường miễn dịch của nó. Đối với BS Christophe Le Tourneau (Viện Curie), ” thách thức tương lai sẽ là hội nhập những tác dụng của nhiều gène và phối hợp những phương thức khác nhau để tiên đoán đáp ứng cá thế tốt nhất đối với điều trị “.
(LE FIGARO 18/11/2013)
2/ CẢI THIỆN TÍNH HIỆU QUẢ CỦA PHÁT HIỆN UNG THƯ DI TRUYỀN.
Gần 5% của toàn bộ những ung thư là do sự hiện diện của một gène de prédiposition, bất thường thể tạng (anomalie constitutionnelle) được truyền từ cha mẹ cho con cái. Những gène này làm gia tăng một cách đáng kể nguy cơ ung thư, sớm hơn và thường ác tính hơn, trong những gia đình bị ảnh hưởng. Ở Pháp, sự phát hiện những tố bẩm di truyền (prédisposition génétique) này được đảm bảo bởi khoảng 100 consultation d’oncogénétique (phòng khám bệnh ung thư di truyền), dựa trên 25 phòng xét nghiệm chuyên môn. Công tác này được điều hợp và tài trợ bởi INCa.
Sự tìm kiếm những gène tố bẩm BRCA1 hoặc 2 làm dễ ung thư vú và buồng trứng chiếm 59% những thăm khám, sự tìm kiếm những gène tố bẩm của hội chứng Lynch, làm dễ ung thư đại trực tràng chiếm 23%. Thăm khám nhằm nắm tốt hơn lịch sử gia đình, đồng thời nếu cần xin sự tham dự của những người bà con… Trắc nghiệm được đề nghị chủ yếu tùy theo sự hiện diện của những trường hợp khác trong cùng nhánh gia đình và tùy theo tuổi lúc chẩn đoán ung thư.
” Đôi khi đối với BRCA, quyết định được thực hiện trên một trường hợp duy nhất của bệnh nhân, khi ung thư vú xảy ra trước 36 tuổi, hay ung thư buồng trứng trước 70 tuổi..”, GS Stoppa-Lyonnet đã xác nhận như vậy. Sự biến dị chỉ được tìm thấy trong 14% những trắc nghiệm được thực hiện. Ngay khi thăm khám ung thư di truyền, trắc nghiệm được giải thích. ” Với một biến dị BRCA1 hay 2, sự theo dõi phải được bắt đầu rất sớm, khoảng 30 tuổi, và kết hợp chụp cộng hưởng từ (IRM) và và chụp tuyến vú (mammographie) hàng năm”, nhà ung thư di truyền (oncogénéticienne) đã giải thích như vậy.
Khả năng một phẫu thuật vú phải được đề cập đến. ” Sau đó người phụ nữ sẽ chọn lựa từ từ giữa hai chiến lược. Bởi vì trong trường hợp ung thư của vú thứ nhất nguy cơ đối với vú thứ hai lại còn tăng cao hơn, bởi vì đó là những ung thư thường ác tính với một điều trị nặng nề, và bởi vì vài phụ nữ vốn đã có một kinh nghiệm đau đớn gia đình, nên có thể họ mong muốn hướng về một cắt bỏ vú dự phòng (mastectomie prophylactique). Điều chủ yếu là phải theo kèm người phụ nữ để bà ta có thể có một quyết định được soi sáng, với sự giúp đỡ của các thầy thuốc, các nhà tâm lý học, của thầy thuốc ngoại khoa…” Sự cắt bỏ dự phòng các buồng trứng và các vòi trứng cũng được khuyến nghị ngay lúc 40 tuổi. ” Hôm nay, cắt bỏ vú cũng là một lựa chọn trong những khuyến nghị, tương đương với sự theo dõi hệ thống (surveillance systématique). Quyết định thuộc về các phụ nữ, sau khi đã được đả thông, phải có thể cân nhắc thiệt hơn”, GS Pascal Pujol (CHU Montpelier) đã nhấn mạnh như vậy.
Công trình nghiên cứu mới đây về hoạt động oncogénétique ở INCa do ông chỉ đạo, cho thấy cố gắng phải hướng về đâu. Khi một phụ nữ được khám phá mang biến dị BRCA, tất cả những người bà con thân thuộc nên được trắc nghiệm.” Thế mà, chỉ có 3 người mỗi gia đình thực hiện trắc nghiệm này, trong khi ta dự kiến khoảng chục người… Với sự uyển chuyển mới đây của luật, từ nay thầy thuốc sẽ có thể đóng một vai trò để cải thiện su phổ biến thông tin này trong gia đình. ” Bài học khác của công trình nghiên cứu này liên quan đến những tố bẩm dí truyền của ung thư đại tràng. ” Trong khi những trắc nghiệm đối với BCRA1 hay 2 đã tăng gấp 4 trong 10 năm và trong khi số những người tố bẩm đối với hội chứng Lynch vẫn không thay đổi, có 4 lần ít hơn những trắc nghiệm được thực hiện đối với hội chứng này so với đối với ung thư vú “, GS Pujol đã nói như vậy. Lợi ích của điều tra gia đình trong trường hợp ung thư đại tràng có lẽ chưa được hiểu đủ.
(LE FIGARO 18/11/2013)
Gần 5% của toàn bộ những ung thư là do sự hiện diện của một gène de prédiposition, bất thường thể tạng (anomalie constitutionnelle) được truyền từ cha mẹ cho con cái. Những gène này làm gia tăng một cách đáng kể nguy cơ ung thư, sớm hơn và thường ác tính hơn, trong những gia đình bị ảnh hưởng. Ở Pháp, sự phát hiện những tố bẩm di truyền (prédisposition génétique) này được đảm bảo bởi khoảng 100 consultation d’oncogénétique (phòng khám bệnh ung thư di truyền), dựa trên 25 phòng xét nghiệm chuyên môn. Công tác này được điều hợp và tài trợ bởi INCa.
Sự tìm kiếm những gène tố bẩm BRCA1 hoặc 2 làm dễ ung thư vú và buồng trứng chiếm 59% những thăm khám, sự tìm kiếm những gène tố bẩm của hội chứng Lynch, làm dễ ung thư đại trực tràng chiếm 23%. Thăm khám nhằm nắm tốt hơn lịch sử gia đình, đồng thời nếu cần xin sự tham dự của những người bà con… Trắc nghiệm được đề nghị chủ yếu tùy theo sự hiện diện của những trường hợp khác trong cùng nhánh gia đình và tùy theo tuổi lúc chẩn đoán ung thư.
” Đôi khi đối với BRCA, quyết định được thực hiện trên một trường hợp duy nhất của bệnh nhân, khi ung thư vú xảy ra trước 36 tuổi, hay ung thư buồng trứng trước 70 tuổi..”, GS Stoppa-Lyonnet đã xác nhận như vậy. Sự biến dị chỉ được tìm thấy trong 14% những trắc nghiệm được thực hiện. Ngay khi thăm khám ung thư di truyền, trắc nghiệm được giải thích. ” Với một biến dị BRCA1 hay 2, sự theo dõi phải được bắt đầu rất sớm, khoảng 30 tuổi, và kết hợp chụp cộng hưởng từ (IRM) và và chụp tuyến vú (mammographie) hàng năm”, nhà ung thư di truyền (oncogénéticienne) đã giải thích như vậy.
Khả năng một phẫu thuật vú phải được đề cập đến. ” Sau đó người phụ nữ sẽ chọn lựa từ từ giữa hai chiến lược. Bởi vì trong trường hợp ung thư của vú thứ nhất nguy cơ đối với vú thứ hai lại còn tăng cao hơn, bởi vì đó là những ung thư thường ác tính với một điều trị nặng nề, và bởi vì vài phụ nữ vốn đã có một kinh nghiệm đau đớn gia đình, nên có thể họ mong muốn hướng về một cắt bỏ vú dự phòng (mastectomie prophylactique). Điều chủ yếu là phải theo kèm người phụ nữ để bà ta có thể có một quyết định được soi sáng, với sự giúp đỡ của các thầy thuốc, các nhà tâm lý học, của thầy thuốc ngoại khoa…” Sự cắt bỏ dự phòng các buồng trứng và các vòi trứng cũng được khuyến nghị ngay lúc 40 tuổi. ” Hôm nay, cắt bỏ vú cũng là một lựa chọn trong những khuyến nghị, tương đương với sự theo dõi hệ thống (surveillance systématique). Quyết định thuộc về các phụ nữ, sau khi đã được đả thông, phải có thể cân nhắc thiệt hơn”, GS Pascal Pujol (CHU Montpelier) đã nhấn mạnh như vậy.
Công trình nghiên cứu mới đây về hoạt động oncogénétique ở INCa do ông chỉ đạo, cho thấy cố gắng phải hướng về đâu. Khi một phụ nữ được khám phá mang biến dị BRCA, tất cả những người bà con thân thuộc nên được trắc nghiệm.” Thế mà, chỉ có 3 người mỗi gia đình thực hiện trắc nghiệm này, trong khi ta dự kiến khoảng chục người… Với sự uyển chuyển mới đây của luật, từ nay thầy thuốc sẽ có thể đóng một vai trò để cải thiện su phổ biến thông tin này trong gia đình. ” Bài học khác của công trình nghiên cứu này liên quan đến những tố bẩm dí truyền của ung thư đại tràng. ” Trong khi những trắc nghiệm đối với BCRA1 hay 2 đã tăng gấp 4 trong 10 năm và trong khi số những người tố bẩm đối với hội chứng Lynch vẫn không thay đổi, có 4 lần ít hơn những trắc nghiệm được thực hiện đối với hội chứng này so với đối với ung thư vú “, GS Pujol đã nói như vậy. Lợi ích của điều tra gia đình trong trường hợp ung thư đại tràng có lẽ chưa được hiểu đủ.
(LE FIGARO 18/11/2013)
3/ NHỮNG ĐIỀU TRỊ CÁ THỂ HÓA : NHÌN VỀ TƯƠNG LAI.
Trên khoảng 20 liệu pháp nhắm đích (thérapie ciblée) trong ung thư học, một nửa nhằm vào những bất thường di truyền (anomalie génétique), nửa kia nhằm vào những quá trình làm dễ sự tăng trưởng của nó. ” Trong thực hành, chúng ta tìm kiếm một hay hai gène nhất định đối với mỗi ung thư : HER2 trong ung thư vú, BRAS trong u hắc tố ác tính (mélanome), A LK trong ung thư phổi,…, bởi vì chúng ta có một điều trị nhằm vào gène đó “, BS Le Tourneau (Viện Curie) đã giải thích như vậy.
Những liệu pháp nhắm đích đã là một tiến bộ thật sự. Phần lớn kéo dài tỷ lệ sống còn một cách đôi khi quan trọng. Imatinib đã làm đảo lộn tiên lượng u tối của vài leucémie, với ngày nay tỷ lệ sinh tồn lúc 6 năm là 88%. Trong vài ung thư vú di căn, trong đó một nửa các bệnh nhân sẽ chết trong vòng dưới 1 năm, tỷ lệ sinh tồn đã chuyển lên 5 năm với herceptine. Đối với một loại ung thư phổi di căn, sự nhắm đích các gène EGFR hay ALK đã chuyển tỷ lệ sinh tồn toàn bộ từ vài tháng đến 3 năm… Hai liệu pháp nhắm đích chữa lành ngay cả những bệnh nhân : herceptine trong vài ung thư vú và imatinib trong GIST (tumeur stomale gastro-intestinale, một ung thư hiếm của đường tiêu hóa)
” Những tiến bộ này có được là nhờ rất nhiều INca, đã thiết đặt một système de 28 plateforme để thực hiện những trắc nghiệm di truyền này mà sự tiếp cận miễn phí được đảm bảo cho tất cả mọi người “, BS Fabrice André (Inserm U981, Villejuif) đã nhấn mạnh như vậy. Những mặc dầu nhiều liệu pháp nhắm đích đang được nghiên cứu, thực tế vẫn còn xa với hình ảnh lý tưởng của một ý khoa cá thể hóa (médecine personnalisée).
” Những liệu pháp nhắm đích (thérapie ciblée) này chỉ mới liên hệ đến một nửa những trường hợp mélanome, 10% những ung thư vú hay phổi. Không có liệu pháp này đối với ung thư đại tràng, cũng như ung thư tiền liệt tuyến. Toàn bộ, chỉ 10% những ung thư ngày nay được hưởng liệu pháp này “. thầy thuốc chuyên khoa ung thư đã nói như vậy.
Trong nghiên cứu, séquençage tumoral nhận diện nhiều biến dị mà ta không biết chức năng, nhưng rất ít biến dị có một tiềm năng đích điều trị (cible thérapeutique). ” Séquencer tất cả các vùng mã hóa (région codante) của ADN của một tế bào ung thư, đó là nhận diện 3 tỷ cặp baze (paire để bases). Điều đó cần thời gian và một travail bioinformatique đáng kể, hoàn toàn không tương hợp với điều trị một bệnh nhân “, BS Le Tourneau đã giải thích như vậy. Thử nghiệm Shiva mà ông điều khiển, sẽ đánh giá lợi ích điều trị những bệnh nhân có một ung thư di căn đề kháng bằng một trong những liệu pháp nhắm đích hiện có, dầu loại và định vị của ung thư là gì, chỉ dựa trên phân tích génome của khối u. ” Sự phân tích này được thực hiện trên khoảng 40 gène, số những bản sao (copie) của chúng, những thụ thể tế bào kích thích tố (récepteur cellulaire hormonal),… Để cho phép sự tham gia của các bệnh nhân, thời hạn từ khi làm sinh thiết đến khi nhận kết quả của phân tích u ung thư không được vượt quá 4 tuần. Điều này chỉ có thể từ hai đến ba năm nay, nhờ những tiến bộ khổng lồ của kỹ thuật séquençage.” Những kết quả được trông chờ vào năm 2016. Đối với BS André, xa hơn những liệu pháp nhắm đích, một thay đổi quan trọng hơn nhiều đã được loan báo. ” Còn hơn những loại thuốc mới, điều sẽ là trung tâm của nghiên cứu, đó là sự xác định lịch sử phân tử (histoire moléculiare) của ung thư. Trong tương lai có lẽ ta sẽ có thể xác định tất cả những bất thường di truyền, sinh học, miễn dịch, góp phần vào sự xuất hiện của một khối u ung thư, đưa chúng vào trong một công cụ bio-informatique và rút ra một algorithme, sẽ cho, đối với mỗi bệnh nhân, vài bất thường quan trọng đã góp phần vào sự xuất hiện của khối u ung thư của mình để cần phải nhắm đích (cibler) một cách ưu tiên.” Những thử nghiệm đang được tiến hành và những kết quả sẽ được biết trong 5 năm nữa.
(LE FIGARO 18/11/2013)
Trên khoảng 20 liệu pháp nhắm đích (thérapie ciblée) trong ung thư học, một nửa nhằm vào những bất thường di truyền (anomalie génétique), nửa kia nhằm vào những quá trình làm dễ sự tăng trưởng của nó. ” Trong thực hành, chúng ta tìm kiếm một hay hai gène nhất định đối với mỗi ung thư : HER2 trong ung thư vú, BRAS trong u hắc tố ác tính (mélanome), A LK trong ung thư phổi,…, bởi vì chúng ta có một điều trị nhằm vào gène đó “, BS Le Tourneau (Viện Curie) đã giải thích như vậy.
Những liệu pháp nhắm đích đã là một tiến bộ thật sự. Phần lớn kéo dài tỷ lệ sống còn một cách đôi khi quan trọng. Imatinib đã làm đảo lộn tiên lượng u tối của vài leucémie, với ngày nay tỷ lệ sinh tồn lúc 6 năm là 88%. Trong vài ung thư vú di căn, trong đó một nửa các bệnh nhân sẽ chết trong vòng dưới 1 năm, tỷ lệ sinh tồn đã chuyển lên 5 năm với herceptine. Đối với một loại ung thư phổi di căn, sự nhắm đích các gène EGFR hay ALK đã chuyển tỷ lệ sinh tồn toàn bộ từ vài tháng đến 3 năm… Hai liệu pháp nhắm đích chữa lành ngay cả những bệnh nhân : herceptine trong vài ung thư vú và imatinib trong GIST (tumeur stomale gastro-intestinale, một ung thư hiếm của đường tiêu hóa)
” Những tiến bộ này có được là nhờ rất nhiều INca, đã thiết đặt một système de 28 plateforme để thực hiện những trắc nghiệm di truyền này mà sự tiếp cận miễn phí được đảm bảo cho tất cả mọi người “, BS Fabrice André (Inserm U981, Villejuif) đã nhấn mạnh như vậy. Những mặc dầu nhiều liệu pháp nhắm đích đang được nghiên cứu, thực tế vẫn còn xa với hình ảnh lý tưởng của một ý khoa cá thể hóa (médecine personnalisée).
” Những liệu pháp nhắm đích (thérapie ciblée) này chỉ mới liên hệ đến một nửa những trường hợp mélanome, 10% những ung thư vú hay phổi. Không có liệu pháp này đối với ung thư đại tràng, cũng như ung thư tiền liệt tuyến. Toàn bộ, chỉ 10% những ung thư ngày nay được hưởng liệu pháp này “. thầy thuốc chuyên khoa ung thư đã nói như vậy.
Trong nghiên cứu, séquençage tumoral nhận diện nhiều biến dị mà ta không biết chức năng, nhưng rất ít biến dị có một tiềm năng đích điều trị (cible thérapeutique). ” Séquencer tất cả các vùng mã hóa (région codante) của ADN của một tế bào ung thư, đó là nhận diện 3 tỷ cặp baze (paire để bases). Điều đó cần thời gian và một travail bioinformatique đáng kể, hoàn toàn không tương hợp với điều trị một bệnh nhân “, BS Le Tourneau đã giải thích như vậy. Thử nghiệm Shiva mà ông điều khiển, sẽ đánh giá lợi ích điều trị những bệnh nhân có một ung thư di căn đề kháng bằng một trong những liệu pháp nhắm đích hiện có, dầu loại và định vị của ung thư là gì, chỉ dựa trên phân tích génome của khối u. ” Sự phân tích này được thực hiện trên khoảng 40 gène, số những bản sao (copie) của chúng, những thụ thể tế bào kích thích tố (récepteur cellulaire hormonal),… Để cho phép sự tham gia của các bệnh nhân, thời hạn từ khi làm sinh thiết đến khi nhận kết quả của phân tích u ung thư không được vượt quá 4 tuần. Điều này chỉ có thể từ hai đến ba năm nay, nhờ những tiến bộ khổng lồ của kỹ thuật séquençage.” Những kết quả được trông chờ vào năm 2016. Đối với BS André, xa hơn những liệu pháp nhắm đích, một thay đổi quan trọng hơn nhiều đã được loan báo. ” Còn hơn những loại thuốc mới, điều sẽ là trung tâm của nghiên cứu, đó là sự xác định lịch sử phân tử (histoire moléculiare) của ung thư. Trong tương lai có lẽ ta sẽ có thể xác định tất cả những bất thường di truyền, sinh học, miễn dịch, góp phần vào sự xuất hiện của một khối u ung thư, đưa chúng vào trong một công cụ bio-informatique và rút ra một algorithme, sẽ cho, đối với mỗi bệnh nhân, vài bất thường quan trọng đã góp phần vào sự xuất hiện của khối u ung thư của mình để cần phải nhắm đích (cibler) một cách ưu tiên.” Những thử nghiệm đang được tiến hành và những kết quả sẽ được biết trong 5 năm nữa.
(LE FIGARO 18/11/2013)
4/ GIẢI THƯỞNG NOBEL Y HỌC NĂM 2013.
Bí mật của sự vận chuyển của những phân tử của chúng ta đã được làm sáng tỏ ! Mỗi tế bào có thể so sánh với một nhà máy nhỏ sản xuất những phân tử như những protéine, những hormone hay những chất dẫn truyền thần kinh. Một số lớn được xuất khẩu đến những tế bào khác (như insuline), tại đây chúng phải đến đúng lúc, không sai lầm địa chỉ. Để đạt được điều đó, chúng được chuyển vận trong những véscule nhỏ, đóng vai trò những tàu xe con thoi (navette). Randy Schekman (đại học Californie) đã khám phá những gène có nhiệm vụ điều hòa sự lưu thông của các túi (vésicule) ; James Rothman (Yale), đã khám phá cơ chế cho phép các vésicule hợp nhất với các màng của các tế bào đích (cellules cibles) ; Thomas Sudhof (Standford) đã nhận diện những tín hiệu truyền lệnh những vésicule từ xa. Sự giao thông tế bào theo địa chỉ (trafic postal cellulaire) này bị rối loạn trong nhiều căn bệnh.
(PARIS MATCH 7/11-13/11/2013)
Bí mật của sự vận chuyển của những phân tử của chúng ta đã được làm sáng tỏ ! Mỗi tế bào có thể so sánh với một nhà máy nhỏ sản xuất những phân tử như những protéine, những hormone hay những chất dẫn truyền thần kinh. Một số lớn được xuất khẩu đến những tế bào khác (như insuline), tại đây chúng phải đến đúng lúc, không sai lầm địa chỉ. Để đạt được điều đó, chúng được chuyển vận trong những véscule nhỏ, đóng vai trò những tàu xe con thoi (navette). Randy Schekman (đại học Californie) đã khám phá những gène có nhiệm vụ điều hòa sự lưu thông của các túi (vésicule) ; James Rothman (Yale), đã khám phá cơ chế cho phép các vésicule hợp nhất với các màng của các tế bào đích (cellules cibles) ; Thomas Sudhof (Standford) đã nhận diện những tín hiệu truyền lệnh những vésicule từ xa. Sự giao thông tế bào theo địa chỉ (trafic postal cellulaire) này bị rối loạn trong nhiều căn bệnh.
(PARIS MATCH 7/11-13/11/2013)
5/ NĂM 2012, ĐỐI VỚI NHỮNG UNG THƯ : NHỮNG ĐIỀU TRỊ ÍT XÂM NHẬP HƠN.
GS Josy Reiffers, thầy thuốc chuyên khoa huyết học, chủ tịch Unicancer, giám đốc của Institut Bergonié (Bordeaux), trình bày những tiến bộ nhằm làm giảm sự nặng nề của những liệu pháp hiện nay và những tác dụng phụ của chúng.
Hỏi : Ở Pháp, tần số của bệnh ung thư là gì ?
GS Josy Reiffers : Đó là một vấn đề y tế cộng đồng nghiêm trọng. Ta đếm được 1000 trường hợp mới mỗi ngày và, vì dân số sẽ già đi, con số này sẽ không ngừng gia tăng. Nhưng, nhờ những tiến bộ hằng định của y khoa, ta thường được chữa lành bệnh hơn, và ung thư có khuynh hướng trở thành một bệnh lý mãn tính. Ta có được một số lớn những trường hợp thuyên giảm kéo dài với một chất lượng sống rất tốt.
Hỏi : Trong những lãnh vực nào ta hy vọng thu giảm tính chất nặng nề của những điều trị hiện nay ?
GS Josy Reiffers : Trong 5 đến 10 năm đến, những tiến bộ rất quan trọng sẽ được thực hiện trong ngoại khoa, hóa học liệu pháp, X quang liệu pháp, di truyền học phân tử…
Hỏi : Trong ngoại khoa, những tiến bộ nào sẽ có lợi đối với những bệnh nhân.
GS Josy Reiffers : Đối với vài ung thư được mổ ở một giai đoạn sớm, như những ung thư vú, ung thư giáp trạng, buồng trứng…những can thiệp ngoại khoa trở nên ít xâm nhập hơn sẽ được thực hiện trong hospitalisation de jour. Ngày nay đối với những can thiệp này, ta phải lưu lại ở bệnh viện. Trong 10 năm nữa, ta sẽ không còn như vậy nữa. Ở Houston, ở MD Anderson Cancer Center, đối với 100.000 bệnh nhân, có 500 giường nhập viện (lit d’hospitalisation). Ở Pháp, 6 lần nhiều hơn ! Nhưng những người Mỹ đã phát triển một hệ thống cấu trúc khách sạn (un système de structure hôtelière) kế cận, trong đó các bệnh nhân có thể được cho lưu trú. Họ chỉ đến bệnh viện để điều trị. Nước Pháp phải theo sự tổ chức này. Nhờ những kỹ thuật ngoại khoa sử dụng người máy (chirurgie robotisée) mà sự sử dụng sẽ phát triển nhiều, những động tác ngoại khoa sẽ chính xác hơn, đảm bảo một mức độ an toàn tốt hơn. Để phá hủy những khối u không thể mổ được (bởi vì quá to lớn, ở vị trí không thuận lợi…), càng ngày càng có nhiều trung tâm sẽ được trang bị bởi những máy có thể cho một điều trị tần số phóng xạ (traitement de radiofréquence), kỹ thuật nhằm phát ra một chùm những micro-ondes nhắm đích vào khối u để làm hoại tử nó đồng thời gìn giữ những mô lành mạnh chung quanh.
Hỏi : Ta có thể hy vọng những điều trị ít nặng nề hơn, với ít những tác dụng phụ hơn ?
GS Josy Reiffers : Trong vài năm nữa, ta sẽ có thể phát hiện những bất thường di truyền của mỗi ung thư chịu trách nhiệm sự tăng sinh của các tế bào. Một khám phá sẽ cho phép chọn lựa điều trị bằng hóa học liệu pháp nhằm đích (chimiothérapie ciblée), nghia là thích ứng hơn để phá hủy thương tổn ung thư. Những điều trị này sẽ không những hiệu quả hơn, mà còn được dung nạp tốt hơn nhiều. Vậy người bệnh sẽ ít bị những tác dụng phụ. Ưu điểm khác rất quan trọng : hóa học liệu pháp sẽ được cho bằng đường miệng, điều này sẽ cho phép các bệnh nhân tiếp tục một cuộc sống gần như bình thường. Ngay cả ta quan niệm rằng họ có thể tiếp tục làm việc như hiện nay vài bệnh nhân được điều trị bởi Glivec.
Hỏi : Những kỹ thuật X quang liệu pháp phải chăng cũng đang tiến triển ?
GS Josy Reiffers : Hai biến đổi quan trọng đang diễn ra. Ta sẽ có thể cho một điều trị ít gò bó hơn với, thí dụ, 5 đến 10 buổi X quang liệu pháp thay vì 20 đến 30 của protocole quy ước. X quang liệu pháp trong lúc mổ (radiothérapie per-opératoire) sẽ được sử dụng thường hơn. Kỹ thuật này, cho phép phát những tia X trong lúc mổ, như thế sẽ tránh những buổi X quang liệu pháp được thực hiện vài tuần sau can thiệp ngoại khoa như hôm nay. Nhờ những trang bị mới, những mô ung thư sẽ được nhắm đích tốt hơn và những mô lành mạnh kề cận sẽ được bảo vệ hiệu quả hơn.
Hỏi : Ta sẽ thiết đặt nhưng cơ sở để hỗ trợ về mặt tâm lý những bệnh nhân ?
GS Josy Reiffers : Ta sẽ đào tạo những kíp nhiều chuyên khoa bao gồm chủ yếu những psychologue, những assistante sociale và những y tá điều phối (trong trường hợp điều trị ở nhà). Các bệnh nhân và gia đình sẽ được hỗ trợ và kèm cặp ngay khi chẩn đoán được loan báo, trong và sau điều trị.
Hỏi : Hiện nay những hướng nghiên cứu chính trong những điều trị là gì ?
GS Josy Reiffers : Khi một ung thư phát triển, các gène gởi các tín hiệu đến những tế bào khiến chúng tăng sinh một cách vô tổ chức. Ta có thể phong bế chúng bằng những kháng thể hay những thuốc nhắm đích khác. Các công trình nghiên cứu có khuynh hướng nhận diện tất cả những tín hiệu này và những bệnh gây nên chúng. Hướng khác : miễn dịch liệu pháp (immunothérapie). Đó là kích thích những tế bào của hệ phòng về miễn dịch để chúng đến tất công mạnh vào những tê bào ung thư.
(PARIS MATCH 30/10-6/11/2013)
GS Josy Reiffers, thầy thuốc chuyên khoa huyết học, chủ tịch Unicancer, giám đốc của Institut Bergonié (Bordeaux), trình bày những tiến bộ nhằm làm giảm sự nặng nề của những liệu pháp hiện nay và những tác dụng phụ của chúng.
Hỏi : Ở Pháp, tần số của bệnh ung thư là gì ?
GS Josy Reiffers : Đó là một vấn đề y tế cộng đồng nghiêm trọng. Ta đếm được 1000 trường hợp mới mỗi ngày và, vì dân số sẽ già đi, con số này sẽ không ngừng gia tăng. Nhưng, nhờ những tiến bộ hằng định của y khoa, ta thường được chữa lành bệnh hơn, và ung thư có khuynh hướng trở thành một bệnh lý mãn tính. Ta có được một số lớn những trường hợp thuyên giảm kéo dài với một chất lượng sống rất tốt.
Hỏi : Trong những lãnh vực nào ta hy vọng thu giảm tính chất nặng nề của những điều trị hiện nay ?
GS Josy Reiffers : Trong 5 đến 10 năm đến, những tiến bộ rất quan trọng sẽ được thực hiện trong ngoại khoa, hóa học liệu pháp, X quang liệu pháp, di truyền học phân tử…
Hỏi : Trong ngoại khoa, những tiến bộ nào sẽ có lợi đối với những bệnh nhân.
GS Josy Reiffers : Đối với vài ung thư được mổ ở một giai đoạn sớm, như những ung thư vú, ung thư giáp trạng, buồng trứng…những can thiệp ngoại khoa trở nên ít xâm nhập hơn sẽ được thực hiện trong hospitalisation de jour. Ngày nay đối với những can thiệp này, ta phải lưu lại ở bệnh viện. Trong 10 năm nữa, ta sẽ không còn như vậy nữa. Ở Houston, ở MD Anderson Cancer Center, đối với 100.000 bệnh nhân, có 500 giường nhập viện (lit d’hospitalisation). Ở Pháp, 6 lần nhiều hơn ! Nhưng những người Mỹ đã phát triển một hệ thống cấu trúc khách sạn (un système de structure hôtelière) kế cận, trong đó các bệnh nhân có thể được cho lưu trú. Họ chỉ đến bệnh viện để điều trị. Nước Pháp phải theo sự tổ chức này. Nhờ những kỹ thuật ngoại khoa sử dụng người máy (chirurgie robotisée) mà sự sử dụng sẽ phát triển nhiều, những động tác ngoại khoa sẽ chính xác hơn, đảm bảo một mức độ an toàn tốt hơn. Để phá hủy những khối u không thể mổ được (bởi vì quá to lớn, ở vị trí không thuận lợi…), càng ngày càng có nhiều trung tâm sẽ được trang bị bởi những máy có thể cho một điều trị tần số phóng xạ (traitement de radiofréquence), kỹ thuật nhằm phát ra một chùm những micro-ondes nhắm đích vào khối u để làm hoại tử nó đồng thời gìn giữ những mô lành mạnh chung quanh.
Hỏi : Ta có thể hy vọng những điều trị ít nặng nề hơn, với ít những tác dụng phụ hơn ?
GS Josy Reiffers : Trong vài năm nữa, ta sẽ có thể phát hiện những bất thường di truyền của mỗi ung thư chịu trách nhiệm sự tăng sinh của các tế bào. Một khám phá sẽ cho phép chọn lựa điều trị bằng hóa học liệu pháp nhằm đích (chimiothérapie ciblée), nghia là thích ứng hơn để phá hủy thương tổn ung thư. Những điều trị này sẽ không những hiệu quả hơn, mà còn được dung nạp tốt hơn nhiều. Vậy người bệnh sẽ ít bị những tác dụng phụ. Ưu điểm khác rất quan trọng : hóa học liệu pháp sẽ được cho bằng đường miệng, điều này sẽ cho phép các bệnh nhân tiếp tục một cuộc sống gần như bình thường. Ngay cả ta quan niệm rằng họ có thể tiếp tục làm việc như hiện nay vài bệnh nhân được điều trị bởi Glivec.
Hỏi : Những kỹ thuật X quang liệu pháp phải chăng cũng đang tiến triển ?
GS Josy Reiffers : Hai biến đổi quan trọng đang diễn ra. Ta sẽ có thể cho một điều trị ít gò bó hơn với, thí dụ, 5 đến 10 buổi X quang liệu pháp thay vì 20 đến 30 của protocole quy ước. X quang liệu pháp trong lúc mổ (radiothérapie per-opératoire) sẽ được sử dụng thường hơn. Kỹ thuật này, cho phép phát những tia X trong lúc mổ, như thế sẽ tránh những buổi X quang liệu pháp được thực hiện vài tuần sau can thiệp ngoại khoa như hôm nay. Nhờ những trang bị mới, những mô ung thư sẽ được nhắm đích tốt hơn và những mô lành mạnh kề cận sẽ được bảo vệ hiệu quả hơn.
Hỏi : Ta sẽ thiết đặt nhưng cơ sở để hỗ trợ về mặt tâm lý những bệnh nhân ?
GS Josy Reiffers : Ta sẽ đào tạo những kíp nhiều chuyên khoa bao gồm chủ yếu những psychologue, những assistante sociale và những y tá điều phối (trong trường hợp điều trị ở nhà). Các bệnh nhân và gia đình sẽ được hỗ trợ và kèm cặp ngay khi chẩn đoán được loan báo, trong và sau điều trị.
Hỏi : Hiện nay những hướng nghiên cứu chính trong những điều trị là gì ?
GS Josy Reiffers : Khi một ung thư phát triển, các gène gởi các tín hiệu đến những tế bào khiến chúng tăng sinh một cách vô tổ chức. Ta có thể phong bế chúng bằng những kháng thể hay những thuốc nhắm đích khác. Các công trình nghiên cứu có khuynh hướng nhận diện tất cả những tín hiệu này và những bệnh gây nên chúng. Hướng khác : miễn dịch liệu pháp (immunothérapie). Đó là kích thích những tế bào của hệ phòng về miễn dịch để chúng đến tất công mạnh vào những tê bào ung thư.
(PARIS MATCH 30/10-6/11/2013)
6/ CHẾT ĐỘT NGỘT : NHỮNG CHIẾN LƯỢC PHÒNG NGỪA MỚI.
GS Xavier Jouven, thầy thuốc chuyên khoa tim thuộc bệnh viện Georges-Pompidou, giám đốc của Trung tâm giám định chết đột ngột (Centre d’experise de la mort subite), trình bày những biện pháp mới nhất được thiết đặt bởi trung tâm này ở bệnh viện Georges-Pompidou.
Hỏi : Ở người trưởng thành, những ngừng tim này có thường xảy ra không và chúng xuất hiện ở lứa tuổi nào ?
GS Xavier Jouven : Ở Pháp, ta thống kê trung bình 40.000 trường hợp chết đột ngột mỗi năm ở người lớn, trong đó 2/3 ở những người đàn ông. Một nửa các nạn nhân dưới 65 tuổi. Ở vận động viên thể thao, tuổi trung bình khoảng 45 tuổi, thường không có tiền sử nào về bệnh tim cả. Ta có quá nhiều khuynh hướng nói rằng đó là số mệnh ! Ta không thực hiện một bilan nào trong những gia đình có nguy cơ…Thế mà, trong số những nguyên nhân khác nhau (những tiền sử nhồi máu cơ tim, sự dày bệnh lý của các thành của tim…), yếu tố gia đình là mạnh nhất. Khi một trong những người bà còn đã là nạn nhân của chết đột ngột, nguy cơ được nhân lên gấp đôi ; và khi đó là cha hoặc mẹ, nguy cơ được nhân lên gấp 10. Do đó lợi ích của một bilan gia đình.
Hỏi : Có những triệu chứng báo trước không ?
GS Xavier Jouven : Trong một nửa các trường hợp, không có một triệu chứng nào : sự chết ập đến như một tiếng sét trong một bầu trời quang đãng. Trong một nửa những trường hợp khác xuất hiện những dấu hiệu không đặc thù, như hồi hộp, đau trong ngực, khó ở.
Hỏi : Cho đến nay, ta có những phương tiện nào trong nhân dân để hồi sinh các nạn nhân ?
GS Xavier Jouven : Rất ít ! Tỷ lệ sinh tồn (taux de survie) sau những ngừng tim này không vượt quá 5%. Những pompier cần 5 đến 10 phút để đến, Samu cần 20 đến 30 phút. Thế mà mỗi phút mất đi là 10% tỷ lệ sinh tồn giảm bớt. Số lượng những máy phá rung (défibrillateur) ở những nơi công cộng quá không đủ, và rất ít người biết sử dụng chúng hay thực hiện một xoa bóp tim (massage cardiaque).
Hỏi : Những biện pháp mới nào đã được áp dụng trong Centre d’expertise de la mort subite de l’adulte của ông ,
GS Xavier Jouven : Những biện pháp mới có 3 mục tiêu. 1. Cải thiện sự điều trị các bệnh nhân bằng cách đào tạo dân chúng. 2. Nhận diện sớm những người có nguy cơ. 3. Thiết lập một cartographie những nơi có tỷ lệ chết đột ngột thường xảy ra nhất để phân tích những trường hợp. Những chiến lược này đã được nghĩ ra bởi 30 professionnel de santé và 75 investigateur, trong đó có những thầy thuốc chuyên khoa tim, những thầy thuốc hồi sức, những nhà tâm lý học, những nhà nghiên cứu, những nhà dịch tễ học, những pompier, Samu…
Hỏi : Ông sẽ đào tạo dân chúng như thế nào ?
GS Xavier Jouven : Ở Paris và trong vùng ngoại ô, chúng tôi sẽ thiết đặt những máy phá rung trong nhiều xí nghiệp, các câu lạc bộ thể thao, những siêu thị, trường học.
Một trong những kíp của của chúng tôi sẽ đến đó để giảng dạy những người sẽ cứu nạn nhân. Trong thời gian 5 năm và trong mỗi tỉnh, chúng tôi đã khảo sát tỷ lệ sống sót sau một ngừng tim nhân một hoạt động thể thao. Chúng tôi đã thống kê một tỷ lệ 40% những người còn sống : những kết quả tuyệt vời khi ta so sánh chúng với nhiều kết quả khác, trong đó con số này không vượt quá 10%. Vì sao ? Bởi vì ta đã đầu tư nhiều vào sự thiết đặt những máy phá rung và trong sự đào tạo dân chúng.
Hỏi : Biện pháp nào đã được thực hiện để giúp đỡ những người thân thực hiện những động tác đầu tiên ?
GS Xavier Jouven : Qua điện thoại, ngay khi một thầy thuốc hồi sức của Samu nhận mọi appel, ông ta sẽ giải thích phải thực hiện một xoa bóp tim như thế nào. Ta đã hủy bỏ phương pháp hà hơi thổi ngạc bằng miệng (bouche-à-bouche) bởi vì nó không cải thiện tiên lượng.
Hỏi : Để nhận diện rất sớm những người có nguy cơ, chiến lược của ông là gì ?
GS Xavier Jouven : Ta đã thiết đặt những phong thăm khám “phòng ngừa chết đột ngột” (consultation “prévention des morts subites”) để tiếp nhận những thành viên của gia đình của một nạn nhân ngừng tim. Với những kết quả của một loạt những trắc nghiệm, điện tâm đồ, enregistrement Holter, siêu âm…, ta sẽ biết họ có phải là những người có nguy cơ hay không và họ có cần một theo dõi hay một điều trị đặc biệt. Ngày nay ta cũng có thể nhận diện những bất thường di truyền.
Hỏi : Tính hữu ích của những công trình nghiên cứu dịch tễ học của ông là gì ?
GS Xavier Jouven : Chiến lược của chúng tôi nhằm đăng ký những nơi mà ta thống kê tỷ lệ xảy chết đột ngột cao nhất. Cartographie này sẽ cho phép đánh giá tốt hơn, khi xảy ra một ngừng tim, tầm quan trọng của môi trường, của những thói quen trong cuộc sống, những trường hợp…Trong tương lai, hai biện pháp mới phải được áp dụng. 1. Những thanh niên thi tú tài có bổn phận nhận một đào tạo trong một thời gian ngắn về ” những động tác cứu sống ” (les gestes qui sauvent). 2. Bắt buộc thiết đặt những máy phá rung trong những cơ sở thể thao và những nơi có tỷ lệ chết đột ngột cao.
(PARIS MATCH 13/11/2013)
GS Xavier Jouven, thầy thuốc chuyên khoa tim thuộc bệnh viện Georges-Pompidou, giám đốc của Trung tâm giám định chết đột ngột (Centre d’experise de la mort subite), trình bày những biện pháp mới nhất được thiết đặt bởi trung tâm này ở bệnh viện Georges-Pompidou.
Hỏi : Ở người trưởng thành, những ngừng tim này có thường xảy ra không và chúng xuất hiện ở lứa tuổi nào ?
GS Xavier Jouven : Ở Pháp, ta thống kê trung bình 40.000 trường hợp chết đột ngột mỗi năm ở người lớn, trong đó 2/3 ở những người đàn ông. Một nửa các nạn nhân dưới 65 tuổi. Ở vận động viên thể thao, tuổi trung bình khoảng 45 tuổi, thường không có tiền sử nào về bệnh tim cả. Ta có quá nhiều khuynh hướng nói rằng đó là số mệnh ! Ta không thực hiện một bilan nào trong những gia đình có nguy cơ…Thế mà, trong số những nguyên nhân khác nhau (những tiền sử nhồi máu cơ tim, sự dày bệnh lý của các thành của tim…), yếu tố gia đình là mạnh nhất. Khi một trong những người bà còn đã là nạn nhân của chết đột ngột, nguy cơ được nhân lên gấp đôi ; và khi đó là cha hoặc mẹ, nguy cơ được nhân lên gấp 10. Do đó lợi ích của một bilan gia đình.
Hỏi : Có những triệu chứng báo trước không ?
GS Xavier Jouven : Trong một nửa các trường hợp, không có một triệu chứng nào : sự chết ập đến như một tiếng sét trong một bầu trời quang đãng. Trong một nửa những trường hợp khác xuất hiện những dấu hiệu không đặc thù, như hồi hộp, đau trong ngực, khó ở.
Hỏi : Cho đến nay, ta có những phương tiện nào trong nhân dân để hồi sinh các nạn nhân ?
GS Xavier Jouven : Rất ít ! Tỷ lệ sinh tồn (taux de survie) sau những ngừng tim này không vượt quá 5%. Những pompier cần 5 đến 10 phút để đến, Samu cần 20 đến 30 phút. Thế mà mỗi phút mất đi là 10% tỷ lệ sinh tồn giảm bớt. Số lượng những máy phá rung (défibrillateur) ở những nơi công cộng quá không đủ, và rất ít người biết sử dụng chúng hay thực hiện một xoa bóp tim (massage cardiaque).
Hỏi : Những biện pháp mới nào đã được áp dụng trong Centre d’expertise de la mort subite de l’adulte của ông ,
GS Xavier Jouven : Những biện pháp mới có 3 mục tiêu. 1. Cải thiện sự điều trị các bệnh nhân bằng cách đào tạo dân chúng. 2. Nhận diện sớm những người có nguy cơ. 3. Thiết lập một cartographie những nơi có tỷ lệ chết đột ngột thường xảy ra nhất để phân tích những trường hợp. Những chiến lược này đã được nghĩ ra bởi 30 professionnel de santé và 75 investigateur, trong đó có những thầy thuốc chuyên khoa tim, những thầy thuốc hồi sức, những nhà tâm lý học, những nhà nghiên cứu, những nhà dịch tễ học, những pompier, Samu…
Hỏi : Ông sẽ đào tạo dân chúng như thế nào ?
GS Xavier Jouven : Ở Paris và trong vùng ngoại ô, chúng tôi sẽ thiết đặt những máy phá rung trong nhiều xí nghiệp, các câu lạc bộ thể thao, những siêu thị, trường học.
Một trong những kíp của của chúng tôi sẽ đến đó để giảng dạy những người sẽ cứu nạn nhân. Trong thời gian 5 năm và trong mỗi tỉnh, chúng tôi đã khảo sát tỷ lệ sống sót sau một ngừng tim nhân một hoạt động thể thao. Chúng tôi đã thống kê một tỷ lệ 40% những người còn sống : những kết quả tuyệt vời khi ta so sánh chúng với nhiều kết quả khác, trong đó con số này không vượt quá 10%. Vì sao ? Bởi vì ta đã đầu tư nhiều vào sự thiết đặt những máy phá rung và trong sự đào tạo dân chúng.
Hỏi : Biện pháp nào đã được thực hiện để giúp đỡ những người thân thực hiện những động tác đầu tiên ?
GS Xavier Jouven : Qua điện thoại, ngay khi một thầy thuốc hồi sức của Samu nhận mọi appel, ông ta sẽ giải thích phải thực hiện một xoa bóp tim như thế nào. Ta đã hủy bỏ phương pháp hà hơi thổi ngạc bằng miệng (bouche-à-bouche) bởi vì nó không cải thiện tiên lượng.
Hỏi : Để nhận diện rất sớm những người có nguy cơ, chiến lược của ông là gì ?
GS Xavier Jouven : Ta đã thiết đặt những phong thăm khám “phòng ngừa chết đột ngột” (consultation “prévention des morts subites”) để tiếp nhận những thành viên của gia đình của một nạn nhân ngừng tim. Với những kết quả của một loạt những trắc nghiệm, điện tâm đồ, enregistrement Holter, siêu âm…, ta sẽ biết họ có phải là những người có nguy cơ hay không và họ có cần một theo dõi hay một điều trị đặc biệt. Ngày nay ta cũng có thể nhận diện những bất thường di truyền.
Hỏi : Tính hữu ích của những công trình nghiên cứu dịch tễ học của ông là gì ?
GS Xavier Jouven : Chiến lược của chúng tôi nhằm đăng ký những nơi mà ta thống kê tỷ lệ xảy chết đột ngột cao nhất. Cartographie này sẽ cho phép đánh giá tốt hơn, khi xảy ra một ngừng tim, tầm quan trọng của môi trường, của những thói quen trong cuộc sống, những trường hợp…Trong tương lai, hai biện pháp mới phải được áp dụng. 1. Những thanh niên thi tú tài có bổn phận nhận một đào tạo trong một thời gian ngắn về ” những động tác cứu sống ” (les gestes qui sauvent). 2. Bắt buộc thiết đặt những máy phá rung trong những cơ sở thể thao và những nơi có tỷ lệ chết đột ngột cao.
(PARIS MATCH 13/11/2013)
7/ TRÁI TIM NHÂN TẠO PHÁP CHẲNG BAO LÂU SẼ CHỨNG MINH KHẢ NĂNG CỦA MÌNH.
Dưới sự lãnh đạo của GS Alain Carpentier, một prothèse có một không hai, rất giống với trái tim tự nhiên, chẳng bao lâu sẽ được trắc nghiệm ở Pháp.
CARDIOLOGIE. Chẳng bao lâu nữa phẫu thuật ghép tim lần đầu tiên sẽ được 50 tuổi. Mặc dầu thành tích ngoại khoa này đã cho phép cứu sống hàng ngàn người bị suy tim, nhưng nhiều bệnh nhân vẫn còn chết vì bệnh lý này, do thiếu tim để ghép. Chính vì những bệnh nhân này mà GS Alain Carpentier, được xem là cha đẻ của ngoại khoa van tim (chirurgie valvulaire) hiện đại, cách nay 20 năm đã lao mình vào việc tạo một trái tim nhân tạo.
Prothèse có một không hai này, rất giống với trái tim trong toàn thể của nó, vừa nhận được đèn xanh của ANSM (Agence nationale de sécurité du médicament) để vượt qua một giai đoạn chủ yếu : những trắc nghiệm lâm sàng đầu tiên trên người. Hơn bao giờ hết, sự chú ý của các chuyên gia trên toàn thế giới đều hướng về cải tiến này của Pháp.
Sự sử dụng trong ngoại khoa những “tim nhân tạo” không phải là mới.Lần thử implantation đầu tiên trên một con người là năm 1981. Bệnh nhân, một người Mỹ tên Barney Clark, được nối (connecté) trong 112 ngày với prototype “Jarvik 7″, vào thời đó là một thiết bị to lớn nằm ngoài cơ thể, nặng 180 kg. Từ đó, thuật ngữ này dùng để chỉ những prothèse cardiaque mécanique để hỗ trợ tuần hoàn, phần lớn mang nhãn hiệu Hoa Kỳ, được đặt từ 10 năm nay. Nhưng những bơm (pompe) này chỉ thay thế một tâm thất và chỉ là một giải pháp tạm thời, để cho phép, thí dụ, bệnh nhân cầm cự cho đến khi nhận được một ghép tim.
Tim, được hiệu chính bởi Carmat, có sứ mạng trong nhiều năm thay thế toàn bộ tim của bệnh nhân. Nhân một cuộc thăm viếng trong những trụ sở của công ty ở Vélizy-Villacoublay (Yvelines), ở đây sự lắp ráp prothèse được thực hiện, Piet Jansen, giám đốc y khoa, kiểm kê những cải tiến của nó.” Được trang bị với hai tâm thất và 4 van tim, tim Carmat là tim duy nhất tái sinh những luồng tuần hoàn tự nhiên của máu, ông giải thích như vậy, với maquette cầm trên tay. Chứa đầy những microprocesseur, tim Carmat thích ứng với lưu lượng máu của bệnh nhân, thí dụ khi thực hiện một gắng sức vật lý “, ông nói thêm những vậy, đồng thời phân tích những pièce khác nhau của implant cardiaque.
Ngoài ra, dự án nhận sự giám định về sinh vật liệu (expertise en biomatériaux) của GS Carpentier. Vào cuối những năm 1960, Carpentier nhà phát minh những bioprothèse valvulaire Carpentier-Edwards, đã trở thành một quy chiếu trên toàn thế giới. Vậy tất cả những bộ phận bên trong của tim nhân tạo được bọc bởi mô tim của con bê đã được xử lý. Lớp bọc này làm giảm nguy cơ tạo thành những cục máu đông, một biến chứng thường gặp với các bơm tim hiện nay và buộc phải điều tri kháng đông, liên kết với những nguy cơ xuất huyết. Sự cung cấp điện của prothèse được thực hiện nhờ hai batterie được mang bên ngoài, mỗi batterie có kích thước của một cuốn sách bỏ túi. Chúng được nối bằng một cordon qua da đường kính 8 mm, đi vào trong cơ thể dưới ngực.
Chờ đợi dài lâu, đèn xanh của ANSM, ngày 24 tháng 9 vừa qua đã chấm dứt một tình huống lạ thường : chán vì phải chờ đợi sự chấp thuận của cơ quan dược phẩm để tiến hành những trắc nghiệm ở Pháp, Carmat đã loan báo ý định của mình là tiến hành những implantation đầu tiên ở nước ngoài, trong 4 trung tâm bệnh viện ở Bỉ, Slovénie, Ba Lan và Arabie saoudite. Cuối cùng , những cuộc mổ đã thật sự diễn ra trong ba bệnh viện liên kết chặt chẽ với nhau cho cuộc phiêu lưu : Bệnh viện châu Âu Georges-Pompidou ở Paris (ở đây GS Carpentier, mặc dầu 80 tuổi, vẫn còn hoạt động với tư cách thầy thuốc ngoại khoa), trung tâm ngoại khoa Marie-Lannelongue du Plessin-Robinson (một quy chiếu trong lãnh vực phẫu thuật ngực), và bệnh viện Laennec-Nord của CHU de Nantes.
Giai đoạn thử nghiệm đầu tiên này, giới hạn vào vài bệnh nhân (từ 4 đến 6), nhằm kiểm tra sự an toàn của prothèse. Những bệnh nhân được mổ sẽ là những người tình nguyện ở giai đoạn cuối vì đối với những bệnh nhân này không có một giải pháp điều trị nào khác có thể được xét đến.
Phải chăng các thầy thuốc ngoại khoa còn trong giai đoạn chọn lọc những bệnh nhân ? Một implantation đã xảy ra ? Được hỏi bởi Le Figaro, các GS Carpentier và Latremouille đã chỉ rõ rằng họ sẽ không đưa ra một lời bình luận nào trước khi có những kết quả chính thức đầu tiên, ” vì tinh thần tôn trọng các bệnh nhân”.
GS Philippe Dartevelle, giám đốc khoa học của trung tâm ngoại khoa Marie-Lannelongue, đã tham gia một cách nhiệt tình vào công việc chuẩn bị của các cuộc mổ. ” Mặc dầu thoạt đầu điều đó không trôi chảy, nhưng tôi sẽ không thất vọng. Trong ngoại khoa, để tiến bước, cần phải có sự táo bạo.
Dưới sự lãnh đạo của GS Alain Carpentier, một prothèse có một không hai, rất giống với trái tim tự nhiên, chẳng bao lâu sẽ được trắc nghiệm ở Pháp.
CARDIOLOGIE. Chẳng bao lâu nữa phẫu thuật ghép tim lần đầu tiên sẽ được 50 tuổi. Mặc dầu thành tích ngoại khoa này đã cho phép cứu sống hàng ngàn người bị suy tim, nhưng nhiều bệnh nhân vẫn còn chết vì bệnh lý này, do thiếu tim để ghép. Chính vì những bệnh nhân này mà GS Alain Carpentier, được xem là cha đẻ của ngoại khoa van tim (chirurgie valvulaire) hiện đại, cách nay 20 năm đã lao mình vào việc tạo một trái tim nhân tạo.
Prothèse có một không hai này, rất giống với trái tim trong toàn thể của nó, vừa nhận được đèn xanh của ANSM (Agence nationale de sécurité du médicament) để vượt qua một giai đoạn chủ yếu : những trắc nghiệm lâm sàng đầu tiên trên người. Hơn bao giờ hết, sự chú ý của các chuyên gia trên toàn thế giới đều hướng về cải tiến này của Pháp.
Sự sử dụng trong ngoại khoa những “tim nhân tạo” không phải là mới.Lần thử implantation đầu tiên trên một con người là năm 1981. Bệnh nhân, một người Mỹ tên Barney Clark, được nối (connecté) trong 112 ngày với prototype “Jarvik 7″, vào thời đó là một thiết bị to lớn nằm ngoài cơ thể, nặng 180 kg. Từ đó, thuật ngữ này dùng để chỉ những prothèse cardiaque mécanique để hỗ trợ tuần hoàn, phần lớn mang nhãn hiệu Hoa Kỳ, được đặt từ 10 năm nay. Nhưng những bơm (pompe) này chỉ thay thế một tâm thất và chỉ là một giải pháp tạm thời, để cho phép, thí dụ, bệnh nhân cầm cự cho đến khi nhận được một ghép tim.
Tim, được hiệu chính bởi Carmat, có sứ mạng trong nhiều năm thay thế toàn bộ tim của bệnh nhân. Nhân một cuộc thăm viếng trong những trụ sở của công ty ở Vélizy-Villacoublay (Yvelines), ở đây sự lắp ráp prothèse được thực hiện, Piet Jansen, giám đốc y khoa, kiểm kê những cải tiến của nó.” Được trang bị với hai tâm thất và 4 van tim, tim Carmat là tim duy nhất tái sinh những luồng tuần hoàn tự nhiên của máu, ông giải thích như vậy, với maquette cầm trên tay. Chứa đầy những microprocesseur, tim Carmat thích ứng với lưu lượng máu của bệnh nhân, thí dụ khi thực hiện một gắng sức vật lý “, ông nói thêm những vậy, đồng thời phân tích những pièce khác nhau của implant cardiaque.
Ngoài ra, dự án nhận sự giám định về sinh vật liệu (expertise en biomatériaux) của GS Carpentier. Vào cuối những năm 1960, Carpentier nhà phát minh những bioprothèse valvulaire Carpentier-Edwards, đã trở thành một quy chiếu trên toàn thế giới. Vậy tất cả những bộ phận bên trong của tim nhân tạo được bọc bởi mô tim của con bê đã được xử lý. Lớp bọc này làm giảm nguy cơ tạo thành những cục máu đông, một biến chứng thường gặp với các bơm tim hiện nay và buộc phải điều tri kháng đông, liên kết với những nguy cơ xuất huyết. Sự cung cấp điện của prothèse được thực hiện nhờ hai batterie được mang bên ngoài, mỗi batterie có kích thước của một cuốn sách bỏ túi. Chúng được nối bằng một cordon qua da đường kính 8 mm, đi vào trong cơ thể dưới ngực.
Chờ đợi dài lâu, đèn xanh của ANSM, ngày 24 tháng 9 vừa qua đã chấm dứt một tình huống lạ thường : chán vì phải chờ đợi sự chấp thuận của cơ quan dược phẩm để tiến hành những trắc nghiệm ở Pháp, Carmat đã loan báo ý định của mình là tiến hành những implantation đầu tiên ở nước ngoài, trong 4 trung tâm bệnh viện ở Bỉ, Slovénie, Ba Lan và Arabie saoudite. Cuối cùng , những cuộc mổ đã thật sự diễn ra trong ba bệnh viện liên kết chặt chẽ với nhau cho cuộc phiêu lưu : Bệnh viện châu Âu Georges-Pompidou ở Paris (ở đây GS Carpentier, mặc dầu 80 tuổi, vẫn còn hoạt động với tư cách thầy thuốc ngoại khoa), trung tâm ngoại khoa Marie-Lannelongue du Plessin-Robinson (một quy chiếu trong lãnh vực phẫu thuật ngực), và bệnh viện Laennec-Nord của CHU de Nantes.
Giai đoạn thử nghiệm đầu tiên này, giới hạn vào vài bệnh nhân (từ 4 đến 6), nhằm kiểm tra sự an toàn của prothèse. Những bệnh nhân được mổ sẽ là những người tình nguyện ở giai đoạn cuối vì đối với những bệnh nhân này không có một giải pháp điều trị nào khác có thể được xét đến.
Phải chăng các thầy thuốc ngoại khoa còn trong giai đoạn chọn lọc những bệnh nhân ? Một implantation đã xảy ra ? Được hỏi bởi Le Figaro, các GS Carpentier và Latremouille đã chỉ rõ rằng họ sẽ không đưa ra một lời bình luận nào trước khi có những kết quả chính thức đầu tiên, ” vì tinh thần tôn trọng các bệnh nhân”.
GS Philippe Dartevelle, giám đốc khoa học của trung tâm ngoại khoa Marie-Lannelongue, đã tham gia một cách nhiệt tình vào công việc chuẩn bị của các cuộc mổ. ” Mặc dầu thoạt đầu điều đó không trôi chảy, nhưng tôi sẽ không thất vọng. Trong ngoại khoa, để tiến bước, cần phải có sự táo bạo.
” En chirurgie, pour avancer, l’audace est indispensable “
Professeur Philippe Dartevelle
Professeur Philippe Dartevelle
Những kết quả đẹp nhất thường kèm theo
những thất bại. Đó là một dự án tuyệt vời “, ông đã giải thích như vậy.
Kíp phẫu thuật ngực của ông đã tận dụng trình độ chuyên môn của ông để
dự kiến những khó khăn trong lúc thiết đặt prothèse. Với những kích
thước 900g và 800ml, tim Carmat vẫn lớn hơn và nặng nề hơn so với một
tim “bình thường”, chỉ nặng 400 đến 500 g. Những test virtuel (trắc
nghiệm ảo) bằng chụp hình ảnh y khoa đã cho thấy rằng prothèse có thể
được đặt ở 80% những người đàn ông và 15% những phụ nữ.
GS Pascal Leprince, trưởng khoa của bệnh viện Pitié-Salpêtrière, cũng chờ đợi một cách sốt ruột những kết quả của “dự án rất đẹp” này, đồng thời vẫn thực tế. ” Thoạt tiên tất cả sẽ không hoàn hảo, sẽ phải có những điều chỉnh”, nhà chuyên gia đã đánh giá như vậy. Khoa ngoại khoa ngực và tim mạch của ông đã đặt khoảng 250 pompe d’assistance ventriculaire.
Giai đoạn thử nghiệm đầu tiên này của tim Carmat, trong trường hợp thành công sẽ được tiếp theo bởi một giai đoạn khác, rộng lớn hơn, bao gồm khoảng 20 bệnh nhân.
100.000 BỆNH NHÂN CHỜ ĐỢI GHÉP TIM
Ta nói suy tim khi tim không còn có thể đảm bảo chức năng bơm máu và cung cấp máu đến tất cả các cơ quan. Những nguyên nhân chính là bệnh động mạch vành và cao huyết áp. Chỉ riêng ở Pháp, một triệu người bị liên hệ bởi bệnh lý này ở những mức độ nghiệm trọng ít hay nhiều. Trên quy mô quốc tế, 100.000 bệnh nhân bị suy tim toàn bộ (cả hai tâm thất cùng một lần) chờ đợi một ghép tim, trong khi chỉ có sẵn 4000 mẫu ghép (greffon) mỗi năm. Do đó,tim nhân tạo, nếu chứng tỏ có hiệu quả, có thể mang lại một giải pháp cho tình huống thiếu hụt này. Tuy nhiên vấn để trở ngại là giá cả bởi vì một trái tim nhân tạo hiện nay giá 160.000 euros.
(LE FIGARO 14/10/2013)
GS Pascal Leprince, trưởng khoa của bệnh viện Pitié-Salpêtrière, cũng chờ đợi một cách sốt ruột những kết quả của “dự án rất đẹp” này, đồng thời vẫn thực tế. ” Thoạt tiên tất cả sẽ không hoàn hảo, sẽ phải có những điều chỉnh”, nhà chuyên gia đã đánh giá như vậy. Khoa ngoại khoa ngực và tim mạch của ông đã đặt khoảng 250 pompe d’assistance ventriculaire.
Giai đoạn thử nghiệm đầu tiên này của tim Carmat, trong trường hợp thành công sẽ được tiếp theo bởi một giai đoạn khác, rộng lớn hơn, bao gồm khoảng 20 bệnh nhân.
100.000 BỆNH NHÂN CHỜ ĐỢI GHÉP TIM
Ta nói suy tim khi tim không còn có thể đảm bảo chức năng bơm máu và cung cấp máu đến tất cả các cơ quan. Những nguyên nhân chính là bệnh động mạch vành và cao huyết áp. Chỉ riêng ở Pháp, một triệu người bị liên hệ bởi bệnh lý này ở những mức độ nghiệm trọng ít hay nhiều. Trên quy mô quốc tế, 100.000 bệnh nhân bị suy tim toàn bộ (cả hai tâm thất cùng một lần) chờ đợi một ghép tim, trong khi chỉ có sẵn 4000 mẫu ghép (greffon) mỗi năm. Do đó,tim nhân tạo, nếu chứng tỏ có hiệu quả, có thể mang lại một giải pháp cho tình huống thiếu hụt này. Tuy nhiên vấn để trở ngại là giá cả bởi vì một trái tim nhân tạo hiện nay giá 160.000 euros.
(LE FIGARO 14/10/2013)
8/ TA CÓ THỂ CHỐNG LẠI CHỨNG RA QUÁ NHIỀU MỒ HÔI ?
Professeur Jean-Claude Beani
Dermato-vénéréologie
Membre correspondanht de
l’Académie nationale de médecine
Dermato-vénéréologie
Membre correspondanht de
l’Académie nationale de médecine
Sự sản xuất quá nhiều mồ hôi
(hyperhidrose : chứng tăng tiết mồ hôi) có thể khu trú (hyperhidrose
localisée) hay toàn thân (hyperhidrose généralisée). Trong trường hợp
này, ngoài sốt, nó có thể là triệu chứng của nhiều bệnh, trừ phi do dùng
thuốc. Tình trạng ra quá nhiều mồ hôi khu trú (sudation excessive
localisée), không có nguyên nhân bệnh lý, là thường gặp nhất. Nó tương
ứng với một sự sản xuất quá nhiều mồ hôi, thường trực, được phát khởi và
gia tăng bởi xúc cảm và stress, độc lập với sự thay đổi nhiệt độ cơ
thể.
Ngoài những trường hợp tăng tiết mồ hôi được gọi là mặt vị giác (hyperhidrose faciale gustative) rất hiếm bởi vì chúng xảy ra vài chốc lát sau khi đã ăn những thức ăn nóng hay cay, nói chung tình trạng ra quá nhiều mồ hôi có tính chất đối xứng ở các lòng bàn tay, lòng bàn chân và các nách, với một sự khó chịu đối với quần áo, thẩm mỹ và khứu giác, thường khiến phải đi thăm khám y khoa. Đối với chứng tăng tiết mồ hôi ở lòng bàn chân (hyperhidrose plantaire), cần phải xử lý tình trạng ngâm (macération), nguyên nhân của các bệnh nấm (mycose) và chàm do tiếp xúc (eczéma de contact) với các thành phần của đôi giày. Nhưng chính sự sản xuất quá nhiều mồ hôi ở những lòng bàn tay là khó chịu nhất bởi vì nó ảnh hưởng đời sống giao tiếp và có thể ảnh hưởng đời sống nghề nghiệp đến độ không thể làm vài nghề như thợ điện, thư ký hay violoniste.
Ở nách, các thuốc giảm mồ hôi (antiperspirant) ngăn cản mồ hôi chảy bằng cách bít lỗ mồ hôi (pore sudoral), nhưng chúng không hủy bỏ toàn bộ sự tiết mồ hôi. Hiệu quả nhất là những thuốc giảm mồ hôi có chất cơ bản là muối aluminium, và ta biết rằng sự liên hệ của chúng trong ung thư vú đã khiến giới hữu trách khuyến nghị, vì thận trọng, nhưng không có một bằng cớ khoa học nào, giới hạn nồng độ của chúng còn 0,6%.
Nhưng ta có biết rằng pierre d’ alun có trong thiên nhiên mà ta khuyên sử dụng thay thế roches “alunite”, nhất là ở Maroc, lại là một muối kép aluminium và potassium !… Còn pierre d’alun de synthèse, hay ” ammonium d’alun” thi được chế tạo từ các muối ammonium và …aluminium…Những chất khử mùi (déodorant), có chất cơ bản là những muối zirconium de zinc và aldéhyde, cũng có một tác dụng giảm mồ hôi, nhưng có tính chất kích thích (irritant). Đó là những chất diệt vi khuẩn (bactéricide), tác dụng bằng cách loại bỏ những mầm bệnh tồn tại trong hệ lông (système pileux) sau khi toilette và là những chất bắt mùi (capteur d’ odeur), một khi mồ hôi được phát ra, phong bế mùi bay hơi (odeurs volatiles) và bắt giữ những sản phẩm hôi thối. Vậy những chất khử mùi và những thuốc giảm mồ hôi tác dụng một cách khác nhau, nhưng chúng thường được liên kết trong những mỹ phẩm để đảm bảo một tính hiệu quả tốt đồng thời hạn chế liều của những hoạt chất. Tuy nhiên, chúng chỉ sinh ra một hiệu quả trong những dạng vừa phải của chứng tăng tiết mồ hôi và chỉ đối với nách, trong khi chứng tăng tiết mồ hôi lòng bàn tay bàn chân (hyperhidrose palmo-plantaire) đòi hỏi những điều trị thật sự.
Chính chất độc mạnh nhất trong thiên nhiên, toxine botulique, mà ta nhờ đến để điều trị những chứng tăng tiết mồ hôi đề kháng với những điều trị tại chỗ với một tác động tâm lý và xã hội quan trọng. Được sản xuất bởi Clostridium Botulinium, vi khuẩn chịu trách nhiệm một nhiễm trùng nhiễm độc thức ăn (toxi-infection alimenataire) nghiêm trọng, botulisme, toxine botulique được sử dụng từ cuối những năm 1960 để điều trị đặc biệt chứng lé (strabisme) và torticolis spasmodique bằng cách phong bế chất dẫn truyền thần kinh chịu trách nhiệm căn bệnh. Bởi cùng cơ chế, Botox tác động vào bộ phận kích thích tiết mồ hôi qua tuyến mồ hôi ở nách. Chỉ cần những mũi tiêm rất tinh tế, không gây đau và vô hại, để có được trong 5 đến 10 ngày những kết quả kéo dài, tối thiểu 4 tháng cho đến 1 năm, với khả năng cho những mũi tiêm bổ sung nếu hiệu quả giảm với điều kiện tôn trọng một thời hạn tối thiểu 4 tháng giữa hai đợt chích. Có thể thực hiện vào tất cả các mùa, đó là một can thiệp đơn giản ở phòng mạch, không gây những tác dụng phụ, ngoại trừ, trường hợp ngoại lệ, nếu các cơ lân cận vùng tiêm bị chạm phải, có nguy cơ bị một thiếu sót tạm thời (un déficit transitoire). Chỉ chứng tăng tiết mồ hôi nách nghiêm trọng hiện nay được điều trị, Botox, từ năm 1994 đã được cho phép thương mãi hóa trong chỉ định này, nhưng trong khi thuốc này vẫn bị chống chỉ định đối với chứng tăng tiết mồ hôi lòng bàn chân, nó tỏ ra có hiệu quả trong trường hợp xuất mồ hôi quá mức ở lòng bàn tay.
Trong những năm 1980, các thầy thuốc bệnh ngoài da đã khám phá rằng ionophorèse, một kỹ thuật xưa 20 năm, có hiệu quả trong điều trị những xuất tiết mồ hôi quá mức. Chỉ cần đặt hai điện cực trong một thùng to (bac) đầy được máy (eau du robinet) và nối chúng với một phát dòng điện là ta có thể điều chỉnh cường độ : một khi đóng circuit lại, cac bàn tay hay chân được đặt vào trong thùng này. Vào lúc khởi đầu hai buổi mỗi tuần, rồi một buổi mỗi tháng để duy trì sự cải thiện, đó là một điều trị bảo đảm 90% nhưng đòi hỏi một sự duy trì thường trực. Dĩ nhiên khó có thể thực hiện ở nách. Nhất là, nó bị chống chỉ định ở những bệnh nhân mang pacemaker, stérilet hay vật liệu chỉnh hình cũng như ở phụ nữ có thai.
Ngoại khoa là biện pháp cuối cùng. Khi những rồi loạn rất là gây phế tật và đề kháng với những điều trị y khoa, ta có thể quyết định thực hiện một sympathectomie nhằm kiểm soát sự ra mồ hôi ở vùng được xét đến. Tỷ lệ thành công rất quan trọng, nhưng với những hậu phẫu đau đớn và kéo dài ít hay nhiều và gây khó chịu tùy theo những vùng được điều trị ; đặc biệt sympathectomie lombaire đối với chứng tăng tiết mồ hôi ở lòng bàn chân (hyperhidrose plantaire) có một nguy cơ gây bất lực đối với những người đàn ông mà thủ thuật này bị chính thức chống chỉ định.
Tóm lại, những thuốc giảm mồ hôi (antiperspirant) và những thuốc khử mùi (déodorant) phải được ưu tiên ở nách bởi vì nguy cơ gây ung thư da không bao giờ được xác nhận và không được kềm hãm việc sử dụng chúng ; ionophorèse được khuyến nghị trong chứng tăng tiết mồ hôi lòng bàn tay bàn chân ; sau cùng, dấu cho định vị là gì, những điều trị xâm nhập hơn, toxine botulique hay ngoại khoa, có thể khắc phục những dạng khó trị nhất, với điều kiện đã lấy một ý kiến của một chuyên gia.
(LE FIGARO 10/6/2013)
Ngoài những trường hợp tăng tiết mồ hôi được gọi là mặt vị giác (hyperhidrose faciale gustative) rất hiếm bởi vì chúng xảy ra vài chốc lát sau khi đã ăn những thức ăn nóng hay cay, nói chung tình trạng ra quá nhiều mồ hôi có tính chất đối xứng ở các lòng bàn tay, lòng bàn chân và các nách, với một sự khó chịu đối với quần áo, thẩm mỹ và khứu giác, thường khiến phải đi thăm khám y khoa. Đối với chứng tăng tiết mồ hôi ở lòng bàn chân (hyperhidrose plantaire), cần phải xử lý tình trạng ngâm (macération), nguyên nhân của các bệnh nấm (mycose) và chàm do tiếp xúc (eczéma de contact) với các thành phần của đôi giày. Nhưng chính sự sản xuất quá nhiều mồ hôi ở những lòng bàn tay là khó chịu nhất bởi vì nó ảnh hưởng đời sống giao tiếp và có thể ảnh hưởng đời sống nghề nghiệp đến độ không thể làm vài nghề như thợ điện, thư ký hay violoniste.
Ở nách, các thuốc giảm mồ hôi (antiperspirant) ngăn cản mồ hôi chảy bằng cách bít lỗ mồ hôi (pore sudoral), nhưng chúng không hủy bỏ toàn bộ sự tiết mồ hôi. Hiệu quả nhất là những thuốc giảm mồ hôi có chất cơ bản là muối aluminium, và ta biết rằng sự liên hệ của chúng trong ung thư vú đã khiến giới hữu trách khuyến nghị, vì thận trọng, nhưng không có một bằng cớ khoa học nào, giới hạn nồng độ của chúng còn 0,6%.
Nhưng ta có biết rằng pierre d’ alun có trong thiên nhiên mà ta khuyên sử dụng thay thế roches “alunite”, nhất là ở Maroc, lại là một muối kép aluminium và potassium !… Còn pierre d’alun de synthèse, hay ” ammonium d’alun” thi được chế tạo từ các muối ammonium và …aluminium…Những chất khử mùi (déodorant), có chất cơ bản là những muối zirconium de zinc và aldéhyde, cũng có một tác dụng giảm mồ hôi, nhưng có tính chất kích thích (irritant). Đó là những chất diệt vi khuẩn (bactéricide), tác dụng bằng cách loại bỏ những mầm bệnh tồn tại trong hệ lông (système pileux) sau khi toilette và là những chất bắt mùi (capteur d’ odeur), một khi mồ hôi được phát ra, phong bế mùi bay hơi (odeurs volatiles) và bắt giữ những sản phẩm hôi thối. Vậy những chất khử mùi và những thuốc giảm mồ hôi tác dụng một cách khác nhau, nhưng chúng thường được liên kết trong những mỹ phẩm để đảm bảo một tính hiệu quả tốt đồng thời hạn chế liều của những hoạt chất. Tuy nhiên, chúng chỉ sinh ra một hiệu quả trong những dạng vừa phải của chứng tăng tiết mồ hôi và chỉ đối với nách, trong khi chứng tăng tiết mồ hôi lòng bàn tay bàn chân (hyperhidrose palmo-plantaire) đòi hỏi những điều trị thật sự.
Chính chất độc mạnh nhất trong thiên nhiên, toxine botulique, mà ta nhờ đến để điều trị những chứng tăng tiết mồ hôi đề kháng với những điều trị tại chỗ với một tác động tâm lý và xã hội quan trọng. Được sản xuất bởi Clostridium Botulinium, vi khuẩn chịu trách nhiệm một nhiễm trùng nhiễm độc thức ăn (toxi-infection alimenataire) nghiêm trọng, botulisme, toxine botulique được sử dụng từ cuối những năm 1960 để điều trị đặc biệt chứng lé (strabisme) và torticolis spasmodique bằng cách phong bế chất dẫn truyền thần kinh chịu trách nhiệm căn bệnh. Bởi cùng cơ chế, Botox tác động vào bộ phận kích thích tiết mồ hôi qua tuyến mồ hôi ở nách. Chỉ cần những mũi tiêm rất tinh tế, không gây đau và vô hại, để có được trong 5 đến 10 ngày những kết quả kéo dài, tối thiểu 4 tháng cho đến 1 năm, với khả năng cho những mũi tiêm bổ sung nếu hiệu quả giảm với điều kiện tôn trọng một thời hạn tối thiểu 4 tháng giữa hai đợt chích. Có thể thực hiện vào tất cả các mùa, đó là một can thiệp đơn giản ở phòng mạch, không gây những tác dụng phụ, ngoại trừ, trường hợp ngoại lệ, nếu các cơ lân cận vùng tiêm bị chạm phải, có nguy cơ bị một thiếu sót tạm thời (un déficit transitoire). Chỉ chứng tăng tiết mồ hôi nách nghiêm trọng hiện nay được điều trị, Botox, từ năm 1994 đã được cho phép thương mãi hóa trong chỉ định này, nhưng trong khi thuốc này vẫn bị chống chỉ định đối với chứng tăng tiết mồ hôi lòng bàn chân, nó tỏ ra có hiệu quả trong trường hợp xuất mồ hôi quá mức ở lòng bàn tay.
Trong những năm 1980, các thầy thuốc bệnh ngoài da đã khám phá rằng ionophorèse, một kỹ thuật xưa 20 năm, có hiệu quả trong điều trị những xuất tiết mồ hôi quá mức. Chỉ cần đặt hai điện cực trong một thùng to (bac) đầy được máy (eau du robinet) và nối chúng với một phát dòng điện là ta có thể điều chỉnh cường độ : một khi đóng circuit lại, cac bàn tay hay chân được đặt vào trong thùng này. Vào lúc khởi đầu hai buổi mỗi tuần, rồi một buổi mỗi tháng để duy trì sự cải thiện, đó là một điều trị bảo đảm 90% nhưng đòi hỏi một sự duy trì thường trực. Dĩ nhiên khó có thể thực hiện ở nách. Nhất là, nó bị chống chỉ định ở những bệnh nhân mang pacemaker, stérilet hay vật liệu chỉnh hình cũng như ở phụ nữ có thai.
Ngoại khoa là biện pháp cuối cùng. Khi những rồi loạn rất là gây phế tật và đề kháng với những điều trị y khoa, ta có thể quyết định thực hiện một sympathectomie nhằm kiểm soát sự ra mồ hôi ở vùng được xét đến. Tỷ lệ thành công rất quan trọng, nhưng với những hậu phẫu đau đớn và kéo dài ít hay nhiều và gây khó chịu tùy theo những vùng được điều trị ; đặc biệt sympathectomie lombaire đối với chứng tăng tiết mồ hôi ở lòng bàn chân (hyperhidrose plantaire) có một nguy cơ gây bất lực đối với những người đàn ông mà thủ thuật này bị chính thức chống chỉ định.
Tóm lại, những thuốc giảm mồ hôi (antiperspirant) và những thuốc khử mùi (déodorant) phải được ưu tiên ở nách bởi vì nguy cơ gây ung thư da không bao giờ được xác nhận và không được kềm hãm việc sử dụng chúng ; ionophorèse được khuyến nghị trong chứng tăng tiết mồ hôi lòng bàn tay bàn chân ; sau cùng, dấu cho định vị là gì, những điều trị xâm nhập hơn, toxine botulique hay ngoại khoa, có thể khắc phục những dạng khó trị nhất, với điều kiện đã lấy một ý kiến của một chuyên gia.
(LE FIGARO 10/6/2013)
9/ NHỮNG NGUYÊN NHÂN CỦA GLAUCOME LÀ GÌ ?
Docteur Alexandre Denoyer
Ophtalmologiste
Centre hospitalier national
d’ophtalmologie des Quinze-Vingts
Ophtalmologiste
Centre hospitalier national
d’ophtalmologie des Quinze-Vingts
Không có một glaucome mà nhiều glaucome,
biểu hiện một tập hợp những bệnh lý khác nhau và do nhiều yếu tố, được
đặc trưng bởi một sự biến đổi của các neurone của võng mạc và của dây
thần kinh, hay bệnh dây thần kinh thị giác (neuropathie optique). Là
nguyên nhân thứ hai gây mù lòa trên thế giới, những glaucome ngày nay
nêu lên những thách thức quan trọng về mặt y tế cộng đồng, về cải tiến
điều trị và nghiên cứu cơ bản. Một cách sơ đồ, ta phân biệt glaucome cấp
tính, được biểu hiện bởi một sự gia tăng đột ngột của áp lực nội nhãn
và cần một điều trị nội-ngoại cấp cứu, với glaucome nguyên phát góc mở
(glaucome primitif à angle ouvert), một bệnh mãn tính liên quan đến đại
đa số những bệnh nhân bị glaucome ở Pháp. Trong trường hợp glaucome cấp
tính, chính sự phong bế cơ học của góc được tạo thành bởi đáy của mống
mắt và bởi giác mạc là nguyên nhân của một sự tăng áp lực nội nhãn
(hypertonie oculaire) quan trọng và nhanh, như thế làm thương tổn dây
thần kinh thị giác một cách không đảo ngược. Bệnh lý này được làm dễ bởi
những đặc điểm cơ thể học đặc biệt, chủ yếu là sự hẹp của góc mống
mắt-giác mạc (angle irido-cornéen), ngày nay có thể phát hiện nhờ những
kỹ thuật chụp hình ảnh nhãn cầu hiện đại. Ngược lại, glaucome nguyên
phát có góc mở (glaucome primitif à angle ouvert) liên kết một sự mất
mãn tính của các neurone của võng mạc và của dây thần kinh thị giác với
một sự tăng cao dần của áp lực nội nhãn do sự loạn năng của filtre đảm
nhiệm sự hấp thụ thủy dịch (humeur aqueuse) : trabéculum. Nhìn toàn bộ,
những điều trị hiện nay của glaucome nguyên phát góc mở (thuốc nhỏ mắt,
laser hay ngoại khoa) nhằm làm giảm áp lực nội nhãn nhưng không nhắm vào
nhưng cơ chế gây nên,một mặt, sự thoái hóa võng mạc, mặt khác, sự thoái
hóa của trabéculum.
Thế giới nghiên cứu ngày nay nỗ lực làm sáng tỏ những cơ chế sinh bệnh lý chịu trách nhiệm glaucome nguyên phát góc mở, bởi vì hiểu nguyên nhân cũng là xác định những mục tiêu điều trị mới. Từ hơn mười năm nay, phần lớn những cố gắng đều hướng về sự nghiên cứu thoái hóa thần kinh võng mạc (neurodégénérescence rétinienne) và sự phát triển những chiến lược mới điều trị bảo vệ thần kinh (thérapeutique neuroprotectrice). Vài protéine đã bị cáo buộc trong sự phát triển neuropathie glaucomateuse, nhưng sự áp dụng chúng mãi đến hôm nay vẫn không mang lại kết quả. Những kíp nghiên cứu khác, ít hơn, tập trung không phải vào neuropathie mà vào sự biến đổi của filtre de contrôle của áp lực nội nhãn, trabéculum. Bộ lọc này bị một sự thoái hóa mô : sự biến đổi của matrice ngoài tế bào (maille de filtre) và sự ít đi của những tế bào trabéculum có nhiệm vụ duy trì bộ lọc. Tuy nhiên những nguyên nhân nội tại và có lẽ nhiều nguyên nhân của sự thoái hóa này vẫn không được biết rõ. Những đặc điểm di truyền đã được nhận diện nhưng chúng chỉ là nguyên nhân của dưới 5% những trường hợp glaucome. Rất mới đây, kíp nghiên cứu của chúng tôi lần đầu tiên đã phát hiện rằng vài phân tử của phản ứng viêm, những chimiokine, đóng một vai trò chủ chốt trong bệnh sinh. Bằng cách phong bế một trong những phân tử viêm này, chúng tôi cũng đã thành công phục hồi chức năng lọc của trabéculum, làm giảm tình trạng tăng trương lực nội nhãn (hypertonie intraoculaire) và gìn giữ chức năng thị giác trong một mô hình động vật glaucome. Tương lai sẽ cho biết chiến lược chưa từng có này có sẽ áp dụng được trong glaucome nguyên phát ở người hay không. Điều chắc chắn là chỉ có sự nhờ đến đồng thời nhiều phân tử có những cách tác dụng bổ sung nhau mới mang lại một đáp ứng điều trị hiệu quả và dài lâu.
(LE FIGARO 25/2/2013)
Thế giới nghiên cứu ngày nay nỗ lực làm sáng tỏ những cơ chế sinh bệnh lý chịu trách nhiệm glaucome nguyên phát góc mở, bởi vì hiểu nguyên nhân cũng là xác định những mục tiêu điều trị mới. Từ hơn mười năm nay, phần lớn những cố gắng đều hướng về sự nghiên cứu thoái hóa thần kinh võng mạc (neurodégénérescence rétinienne) và sự phát triển những chiến lược mới điều trị bảo vệ thần kinh (thérapeutique neuroprotectrice). Vài protéine đã bị cáo buộc trong sự phát triển neuropathie glaucomateuse, nhưng sự áp dụng chúng mãi đến hôm nay vẫn không mang lại kết quả. Những kíp nghiên cứu khác, ít hơn, tập trung không phải vào neuropathie mà vào sự biến đổi của filtre de contrôle của áp lực nội nhãn, trabéculum. Bộ lọc này bị một sự thoái hóa mô : sự biến đổi của matrice ngoài tế bào (maille de filtre) và sự ít đi của những tế bào trabéculum có nhiệm vụ duy trì bộ lọc. Tuy nhiên những nguyên nhân nội tại và có lẽ nhiều nguyên nhân của sự thoái hóa này vẫn không được biết rõ. Những đặc điểm di truyền đã được nhận diện nhưng chúng chỉ là nguyên nhân của dưới 5% những trường hợp glaucome. Rất mới đây, kíp nghiên cứu của chúng tôi lần đầu tiên đã phát hiện rằng vài phân tử của phản ứng viêm, những chimiokine, đóng một vai trò chủ chốt trong bệnh sinh. Bằng cách phong bế một trong những phân tử viêm này, chúng tôi cũng đã thành công phục hồi chức năng lọc của trabéculum, làm giảm tình trạng tăng trương lực nội nhãn (hypertonie intraoculaire) và gìn giữ chức năng thị giác trong một mô hình động vật glaucome. Tương lai sẽ cho biết chiến lược chưa từng có này có sẽ áp dụng được trong glaucome nguyên phát ở người hay không. Điều chắc chắn là chỉ có sự nhờ đến đồng thời nhiều phân tử có những cách tác dụng bổ sung nhau mới mang lại một đáp ứng điều trị hiệu quả và dài lâu.
(LE FIGARO 25/2/2013)
10/ MURPHY : MỘT THẦY THUỐC NGOẠI KHOA NHIỀU NĂNG LỰC.
Thầy thuốc ngoại khoa này, chết cách nay gần một thế kỷ, đã đưa vào và phổ biến phẫu thuật cắt bỏ ruột thừa nhưng chính một dấu hiệu lâm sàng của viêm túi mật cấp tính mà tên ông vẫn được ghi khắc trong tâm trí của chúng ta. Và còn đối với nhiều thế hệ về sau nữa.
John Benjamin Murphy sinh năm 1857 ở Appleton, trong tiểu bang Wisconsin. Là con của những người di dân Ái Nhĩ Lan, trốn chạy cảnh nghèo đói, John là một học sinh cần cù và năm 19 tuổi nhận được graduat của Appleton High School. Ở Chicago, ông vào trường y Rush Medical College và tốt nghiệp năm 22 tuổi, rồi trở nên nội trú ở bệnh viện Cook County Hospital (tại đây một ngày nào đó sẽ diễn ra những nhân vật chính của série télévisée Urgences).
Năm 25 tuổi, Murphy đi tu nghiệp ở Vienne trong 2 năm. Tại đây ông làm việc với Theodor Billroth, vẫn nổi tiếng với những montage opératoire de chirurgie gastrique. Chàng thanh niên sau đó trở lại Chicago, nung nấu bởi lòng ham muốn là thầy thuốc ngoại khoa và tự đào tạo một cách tích cực. Ông trở nên giáo sư ngoại khoa ở College of physicians and surgeons de Chicago lúc ông chỉ mới 35 tuổi. Những năm sau ông hoạt động trong nhiều bệnh viện của thành phố, trong đó có Merry Hospital, ở đây những bài thuyết trình của ông đã lôi kéo không những nhà thực hành của Hoa Kỳ mà còn từ Canada và châu Âu.
TỪ RUỘT THỪA ĐẾN TÚI MẬT.
Năm 1989, Murphy được 32 tuổi. Ông xác lập tập hợp những triệu chứng chẩn đoán ruột thừa viêm cấp tính và chủ trương phẫu thuật tức thời. Algorithme của ông được tiếp nhận với sự hoài nghi và châm biếm, nhưng sau 250 phẫu thuật cắt bỏ ruột thừa thành công trong 5 năm, thì rõ ràng rằng ông có lý và thái độ xử trí của ông trở thành thái độ của thực hành tốt, Evidenced-based Medicine avant l’heure.
Murphy tiếp tục cải tiến trong ngoại khoa tiêu hóa và, theo gương của Billroth, ông phát minh phẫu thuật nối (anastomose) túi mật với ruột non. Ông cũng là người đầu tiên sửa chữa một động mạch đùi bị một viên đạn làm cắt đứt và dành nhiều thời gian để may các đầu động mạch bị đứt với nhau như các tĩnh mạch. Ông nghĩ ra kỹ thuật lộn nội mạc ra ngoài ngoại mạc (adventice) của huyết quản nhưng phương thức này làm hẹp huyết quản và trên 13 trường hợp thực hiện, chỉ 4 trường hợp đã thành công một cách hoàn hảo.
MỘT DI SẢN ĐA DẠNG
Sốt kèm theo đau hạ sườn phải khi ấn chẩn hạ sườn lúc thở vào chỉ là dấu hiệu mang tên ông được biết đến nhất (signe de Murphy). Tên của nhà ngoại khoa cũng được liên kết với perfusion, bouton, coup de poing rénal (quả đấm ở thận (Murphy’s punch) phát hiện abcès, và cái nạo xương (la rape à os de Murphy).
Bouton, theo những thuật ngữ riêng của chính ông, là “một cuộc cách mạng đối với phẫu thuật ruột”. Đó là một loại bouton-pression cho phép làm khít lại hai tạng rỗng mà không may, tổ tiên của agrafage mécanique circulaire hiện đại. Mặc dầu một thiết bị tương tự đã được mô tả, nhưng chính Murphy đã hoàn thiện design. Ông trắc nghiệm phát minh của ông lên một con chó trước khi dám thực hiện nó trên người và mô tả tất cả các trường hợp của ông trong một bài báo năm 1892, ” Cholecysto-intestinal, gastro-intestinal, entero-intestinal anastomosis and approximation without suture “.
Ông cũng đề nghị truyền vào trực tràng nước muối sinh lý (perfusion saline rectale) để điều trị viêm phúc mạc, mở đường cho gây tê tại chỗ dùng trong phẫu thuật phổi và quan tâm đến ngoại khoa của tủy sống và những dây thần kinh ngoại biên.
ROUX VA FLAMBOYANT
Murphy cũng là người đầu tiên đề nghị điều trị bệnh lao bằng bất động phổi với tràn khí (pneumothorax) gây nên bởi azote được tiêm vào trong xoang phế mạc, cũng như ông sử dụng ghép xương , lao mình vào arthroplastie và trong phẫu thuật của tuyến tiền liệt.
Murphy không để ai phải thờ ở bởi vì ông đụng đến tất cả các lãnh vực của nghệ thuật mổ một cách tài tình, đi từ ngoại khoa tổng quát đến chỉnh hình, ngoại thần kinh và ngoại tiêu hóa hay tim ngực với cùng sự dễ dàng. Đó là một con người cao lớn có râu hoe và là một nhân vật oai nghiêm.
Vào năm 1911, ông viết trong The Journal of the American Mediacal association : ” Cống hiến cho cái gì đó xứng đáng sự biết ơn và sự đánh giá của những người đồng loại, đó là mục đích của cuộc sống của mỗi người. Do phẩm chất trí tuệ ưu việt, đó lòng trung thành với mục đích được đề ra và nhất là do sự làm việc không mệt mỏi của họ, rất ít người trở thành những lãnh tụ.”
Ông sẽ còn làm việc thêm 5 năm trước khi qua đời lúc chỉ mới 59 tuổi, vì cơn đau thắt ngực và viêm động mạch chủ (aortite). Hai ngày trước khi mất, ông viết : ” Tôi nghĩ rằng giải phẫu tử thi sẽ cho thấy những mảng xơ vữa trong động mạch chủ của tôi “. Quả đúng như vậy. William Mayo sau đó đã nói về ông : ” Ông là thiên tài ngoại khoa của thế hệ chúng ta.”
(LE JOURNAL DU MEDECIN 15/11/2013)
BS NGUYỄN VĂN THỊNHThầy thuốc ngoại khoa này, chết cách nay gần một thế kỷ, đã đưa vào và phổ biến phẫu thuật cắt bỏ ruột thừa nhưng chính một dấu hiệu lâm sàng của viêm túi mật cấp tính mà tên ông vẫn được ghi khắc trong tâm trí của chúng ta. Và còn đối với nhiều thế hệ về sau nữa.
John Benjamin Murphy sinh năm 1857 ở Appleton, trong tiểu bang Wisconsin. Là con của những người di dân Ái Nhĩ Lan, trốn chạy cảnh nghèo đói, John là một học sinh cần cù và năm 19 tuổi nhận được graduat của Appleton High School. Ở Chicago, ông vào trường y Rush Medical College và tốt nghiệp năm 22 tuổi, rồi trở nên nội trú ở bệnh viện Cook County Hospital (tại đây một ngày nào đó sẽ diễn ra những nhân vật chính của série télévisée Urgences).
Năm 25 tuổi, Murphy đi tu nghiệp ở Vienne trong 2 năm. Tại đây ông làm việc với Theodor Billroth, vẫn nổi tiếng với những montage opératoire de chirurgie gastrique. Chàng thanh niên sau đó trở lại Chicago, nung nấu bởi lòng ham muốn là thầy thuốc ngoại khoa và tự đào tạo một cách tích cực. Ông trở nên giáo sư ngoại khoa ở College of physicians and surgeons de Chicago lúc ông chỉ mới 35 tuổi. Những năm sau ông hoạt động trong nhiều bệnh viện của thành phố, trong đó có Merry Hospital, ở đây những bài thuyết trình của ông đã lôi kéo không những nhà thực hành của Hoa Kỳ mà còn từ Canada và châu Âu.
TỪ RUỘT THỪA ĐẾN TÚI MẬT.
Năm 1989, Murphy được 32 tuổi. Ông xác lập tập hợp những triệu chứng chẩn đoán ruột thừa viêm cấp tính và chủ trương phẫu thuật tức thời. Algorithme của ông được tiếp nhận với sự hoài nghi và châm biếm, nhưng sau 250 phẫu thuật cắt bỏ ruột thừa thành công trong 5 năm, thì rõ ràng rằng ông có lý và thái độ xử trí của ông trở thành thái độ của thực hành tốt, Evidenced-based Medicine avant l’heure.
Murphy tiếp tục cải tiến trong ngoại khoa tiêu hóa và, theo gương của Billroth, ông phát minh phẫu thuật nối (anastomose) túi mật với ruột non. Ông cũng là người đầu tiên sửa chữa một động mạch đùi bị một viên đạn làm cắt đứt và dành nhiều thời gian để may các đầu động mạch bị đứt với nhau như các tĩnh mạch. Ông nghĩ ra kỹ thuật lộn nội mạc ra ngoài ngoại mạc (adventice) của huyết quản nhưng phương thức này làm hẹp huyết quản và trên 13 trường hợp thực hiện, chỉ 4 trường hợp đã thành công một cách hoàn hảo.
MỘT DI SẢN ĐA DẠNG
Sốt kèm theo đau hạ sườn phải khi ấn chẩn hạ sườn lúc thở vào chỉ là dấu hiệu mang tên ông được biết đến nhất (signe de Murphy). Tên của nhà ngoại khoa cũng được liên kết với perfusion, bouton, coup de poing rénal (quả đấm ở thận (Murphy’s punch) phát hiện abcès, và cái nạo xương (la rape à os de Murphy).
Bouton, theo những thuật ngữ riêng của chính ông, là “một cuộc cách mạng đối với phẫu thuật ruột”. Đó là một loại bouton-pression cho phép làm khít lại hai tạng rỗng mà không may, tổ tiên của agrafage mécanique circulaire hiện đại. Mặc dầu một thiết bị tương tự đã được mô tả, nhưng chính Murphy đã hoàn thiện design. Ông trắc nghiệm phát minh của ông lên một con chó trước khi dám thực hiện nó trên người và mô tả tất cả các trường hợp của ông trong một bài báo năm 1892, ” Cholecysto-intestinal, gastro-intestinal, entero-intestinal anastomosis and approximation without suture “.
Ông cũng đề nghị truyền vào trực tràng nước muối sinh lý (perfusion saline rectale) để điều trị viêm phúc mạc, mở đường cho gây tê tại chỗ dùng trong phẫu thuật phổi và quan tâm đến ngoại khoa của tủy sống và những dây thần kinh ngoại biên.
ROUX VA FLAMBOYANT
Murphy cũng là người đầu tiên đề nghị điều trị bệnh lao bằng bất động phổi với tràn khí (pneumothorax) gây nên bởi azote được tiêm vào trong xoang phế mạc, cũng như ông sử dụng ghép xương , lao mình vào arthroplastie và trong phẫu thuật của tuyến tiền liệt.
Murphy không để ai phải thờ ở bởi vì ông đụng đến tất cả các lãnh vực của nghệ thuật mổ một cách tài tình, đi từ ngoại khoa tổng quát đến chỉnh hình, ngoại thần kinh và ngoại tiêu hóa hay tim ngực với cùng sự dễ dàng. Đó là một con người cao lớn có râu hoe và là một nhân vật oai nghiêm.
Vào năm 1911, ông viết trong The Journal of the American Mediacal association : ” Cống hiến cho cái gì đó xứng đáng sự biết ơn và sự đánh giá của những người đồng loại, đó là mục đích của cuộc sống của mỗi người. Do phẩm chất trí tuệ ưu việt, đó lòng trung thành với mục đích được đề ra và nhất là do sự làm việc không mệt mỏi của họ, rất ít người trở thành những lãnh tụ.”
Ông sẽ còn làm việc thêm 5 năm trước khi qua đời lúc chỉ mới 59 tuổi, vì cơn đau thắt ngực và viêm động mạch chủ (aortite). Hai ngày trước khi mất, ông viết : ” Tôi nghĩ rằng giải phẫu tử thi sẽ cho thấy những mảng xơ vữa trong động mạch chủ của tôi “. Quả đúng như vậy. William Mayo sau đó đã nói về ông : ” Ông là thiên tài ngoại khoa của thế hệ chúng ta.”
(LE JOURNAL DU MEDECIN 15/11/2013)
(3/12/2013)
Cấp cứu nội thần kinh số 14 – BS Nguyễn Văn Thịnh
(MENINGITIS)
1/VIÊM MÀNG NÃO LÀ GÌ ?
– Một bệnh của hệ thần kinh trung ương gây viêm các màng bao quanh não bộ và tủy sống.
– Một bệnh của hệ thần kinh trung ương gây viêm các màng bao quanh não bộ và tủy sống.
2/ CÁC NGUYÊN NHÂN CỦA VIÊM MÀNG NÃO ?
Nhiễm trùng (infections)
Vi khuẩn (Bacteria)
Siêu vi trùng (viruses)
Nấm (fungi)
Ký sinh trùng (parasites)
Lao (tuberculosis)
Nguyên nhân không phải nhiễm trùng (noninfectious causes)
Ung thư (neoplastic)
Collagen vascular
Phế cầu (Streptococcus pneumoniae) và Não mô cầu (Neisseria meningitidis) là các nguyên nhân thông thường nhất của viêm màng não nhiễm khuẩn (bacterial meningitis).
Nhiễm trùng (infections)
Vi khuẩn (Bacteria)
Siêu vi trùng (viruses)
Nấm (fungi)
Ký sinh trùng (parasites)
Lao (tuberculosis)
Nguyên nhân không phải nhiễm trùng (noninfectious causes)
Ung thư (neoplastic)
Collagen vascular
Phế cầu (Streptococcus pneumoniae) và Não mô cầu (Neisseria meningitidis) là các nguyên nhân thông thường nhất của viêm màng não nhiễm khuẩn (bacterial meningitis).
3/ NHỮNG VI KHUẨN NÀO THƯỜNG GẶP NHẤT THEO NHÓM BỆNH NHÂN ?
NHỮNG KHUYẾN NGHỊ TỔNG QUÁT
NHỮNG KHUYẾN NGHỊ TỔNG QUÁT
| Tuổi hay tình trạng | Những vi khuẩn thường gặp nhất |
| Trẻ sơ sinh Nhũ nhi và trẻ em Người trưởng thành Những bệnh nhân với suy giảm miễn dịch tế bào Chấn thương đầu, ngoại thần kinh, hay shunt dịch não tủy |
Liên cầu khuẩn nhóm B hay D, liên cầu khuẩn không phải nhóm B, Escherichia coli Streptococcus pneumoniae, Neisseria meningitides, Hemophilus influenzae S.pneumoniae, H.influenzae, N.meningitides, tụ cầu khuẩn, liên cầu khuẩn, Listeria spp. Listeria monocytogenes, các trực khuẩn gram âm.Tụ cầu khuẩn , các trực khuẩn gram âm, S.pneumoniae |
4/ TẠI SAO BIẾT VỀ VIÊM MÀNG NÃO LÀ QUAN TRỌNG ?
Tỷ lệ tử vong do viêm màng não do vi khuẩn và nấm là từ 10 đến 50%. Đây là một vấn đề quan trọng bởi vì sự nhận biết và điều trị sớm bệnh viêm màng não nhiễm khuẩn (bacterial meningitis) có thể làm giảm tỷ lệ bệnh và tử vong.
Tỷ lệ tử vong do viêm màng não do vi khuẩn và nấm là từ 10 đến 50%. Đây là một vấn đề quan trọng bởi vì sự nhận biết và điều trị sớm bệnh viêm màng não nhiễm khuẩn (bacterial meningitis) có thể làm giảm tỷ lệ bệnh và tử vong.
5/ NHỮNG BỆNH NHÂN NÀO CÓ NGUY CƠ BỊ VIÊM MÀNG NÃO ?
Những bệnh nhân rất nhỏ tuổi hoặc rất già là có nguy cơ nhất. Những bệnh nhân khác có nguy cơ gồm có các bệnh nhân bị mất miễn dịch (immunocompromised) (ví dụ những bệnh nhân bị cắt bỏ lá lách) ; các bệnh nhân bị suy giảm miễn dịch (immunosuppressed) ; những bệnh nhân nghiện rượu, những bệnh nhân mới đây chịu những thủ thuật ngoại thần kinh ; và những bệnh nhân bị bệnh nhiễm trùng, như viêm nội tâm mạc (endocarditis), viêm phổi, viêm xoang, và viêm tai giữa. Những đợt bộc phát viêm màng não do não mô cầu (N.meningitidis) xảy ra ở các trường học, và trong số những tân binh nhập ngũ.
Những bệnh nhân rất nhỏ tuổi hoặc rất già là có nguy cơ nhất. Những bệnh nhân khác có nguy cơ gồm có các bệnh nhân bị mất miễn dịch (immunocompromised) (ví dụ những bệnh nhân bị cắt bỏ lá lách) ; các bệnh nhân bị suy giảm miễn dịch (immunosuppressed) ; những bệnh nhân nghiện rượu, những bệnh nhân mới đây chịu những thủ thuật ngoại thần kinh ; và những bệnh nhân bị bệnh nhiễm trùng, như viêm nội tâm mạc (endocarditis), viêm phổi, viêm xoang, và viêm tai giữa. Những đợt bộc phát viêm màng não do não mô cầu (N.meningitidis) xảy ra ở các trường học, và trong số những tân binh nhập ngũ.
6/LIỆT KÊ NHỮNG TRIỆU CHỨNG THÔNG THƯỜNG.
Sốt
Biến đổi trạng thái tâm thần
Đau đầu
Sợ ánh sáng
Cứng cổ
Ngủ lịm (lethargy)
Cáu kỉnh (irritability)
Khó chịu (malaise)
Lú lẫn
Co giật
Sốt
Biến đổi trạng thái tâm thần
Đau đầu
Sợ ánh sáng
Cứng cổ
Ngủ lịm (lethargy)
Cáu kỉnh (irritability)
Khó chịu (malaise)
Lú lẫn
Co giật
| Những điểm chủ yếu : Tam chứng lâm sàng cổ điển đối với viêm màng não 1. Tam chứng lâm sàng cổ điển sốt, cứng cổ, và rối loạn trạng thái tâm thần hiện diện ở dưới 2/3 những bệnh nhân với viêm màng não. 2. Sự vắng mặt của tất cả 3 dấu hiệu của tam chứng cổ điển hầu như loại bỏ chẩn đoán viêm màng não. |
7/ MÔ TẢ CÁC DẤU HIỆU VẬT LÝ TRONG VIÊM MÀNG NÃO.
Cứng cổ (nuchal rigidity), dấu hiệu Kernig, và dấu hiệu Brudzinski được thấy trong vài bệnh nhân. Dấu hiệu Kernig là đau hay đề kháng của cơ khoeo (hamstrings) khi đầu gối được duỗi với háng gấp 90 độ. Dấu hiệu Brudzinski là gấp háng gây nên bởi gấp cổ thụ động. Những dấu hiệu vật lý này thường vắng mặt ở những bệnh nhân rất nhỏ hoặc rất già, tức là những bệnh nhân dễ bị viêm màng não nhất. Ở nhũ nhi, một thóp căng hoặc phồng có thể hữu ích nhưng có thể không rõ ràng nếu có mất nước kèm theo.
Cứng cổ (nuchal rigidity), dấu hiệu Kernig, và dấu hiệu Brudzinski được thấy trong vài bệnh nhân. Dấu hiệu Kernig là đau hay đề kháng của cơ khoeo (hamstrings) khi đầu gối được duỗi với háng gấp 90 độ. Dấu hiệu Brudzinski là gấp háng gây nên bởi gấp cổ thụ động. Những dấu hiệu vật lý này thường vắng mặt ở những bệnh nhân rất nhỏ hoặc rất già, tức là những bệnh nhân dễ bị viêm màng não nhất. Ở nhũ nhi, một thóp căng hoặc phồng có thể hữu ích nhưng có thể không rõ ràng nếu có mất nước kèm theo.
8/ JOLT ACCENTUATION LÀ GÌ ? Ý NGHĨA CỦA DẤU HIỆU NÀY LÀ GÌ ?
Đây là một dấu hiệu vật lý được nhận thấy đáng tin cậy hơn là những dấu hiệu được đề cập trên đây. Jolt accentuation được bảo là hiện diện khi đau đầu gia tăng khi bảo bệnh nhân xoay ngang đầu hai hay ba lần mỗi giây.
Đây là một dấu hiệu vật lý được nhận thấy đáng tin cậy hơn là những dấu hiệu được đề cập trên đây. Jolt accentuation được bảo là hiện diện khi đau đầu gia tăng khi bảo bệnh nhân xoay ngang đầu hai hay ba lần mỗi giây.
9/ LIỆT KÊ NHỮNG DẤU HIỆU VIÊM MÀNG NÃO Ở NHŨ NHI
– Thóp phồng (không thể hiện diện nếu bệnh nhân mất nước)
– Cáu kỉnh nghịch lý (nằm yên khi tĩnh, khóc khi được bồng)
– Khóc to tiếng
– Giảm trương lực
– Da hay cột sống có thể có những chỗ lúm, nhưng rò (sinuses), nevi, hay chùm lông chỉ một bất thường bẩm sinh thông với khoang dưới nhện.
– Thóp phồng (không thể hiện diện nếu bệnh nhân mất nước)
– Cáu kỉnh nghịch lý (nằm yên khi tĩnh, khóc khi được bồng)
– Khóc to tiếng
– Giảm trương lực
– Da hay cột sống có thể có những chỗ lúm, nhưng rò (sinuses), nevi, hay chùm lông chỉ một bất thường bẩm sinh thông với khoang dưới nhện.
10/ NẾU CÁC TRIỆU CHỨNG KHÔNG ĐẶC HIỆU VÀ CÁC DẤU HIỆU VẬT LÝ THƯỜNG VẮNG MẶT, NHỮNG CHỈ ĐỊNH CỦA CHỌC DÒ TỦY SỐNG ?
Chọc dò tủy sống nên được thực hiện bất cứ khi nào nghi ngờ bệnh viêm màng não bởi vì phân tích nước não tủy là cách duy nhất để chẩn đoán viêm màng não.
Chọc dò tủy sống nên được thực hiện bất cứ khi nào nghi ngờ bệnh viêm màng não bởi vì phân tích nước não tủy là cách duy nhất để chẩn đoán viêm màng não.
11/ SAI LẦM THÔNG THƯỜNG NHẤT TRONG XỬ TRÍ Ở PHÒNG CẤP CỨU ?
Trì hoãn cho kháng sinh cho đến khi chọc dò tủy sống được thực hiện. Kháng sinh có thể và nên được cho ở bệnh nhân có viêm màng não nhiễm khuẩn trên mặt lâm sàng. Kháng sinh cho bằng đường tĩnh mạch 2 giờ hoặc dưới trước khi chọc dò tủy sống (và lý tưởng là sau khi cấy máu và nước tiểu được thực hiện) sẽ không ảnh hưởng các kết quả của phân tích nước não tủy.
Trì hoãn cho kháng sinh cho đến khi chọc dò tủy sống được thực hiện. Kháng sinh có thể và nên được cho ở bệnh nhân có viêm màng não nhiễm khuẩn trên mặt lâm sàng. Kháng sinh cho bằng đường tĩnh mạch 2 giờ hoặc dưới trước khi chọc dò tủy sống (và lý tưởng là sau khi cấy máu và nước tiểu được thực hiện) sẽ không ảnh hưởng các kết quả của phân tích nước não tủy.
12/ BÀN VỀ CÁC NGUY CƠ CỦA CHỌC DÒ TỦY SỐNG
Hầu hết mọi thầy thuốc đều đã gặp những bệnh nhân tin rằng một chọc dò tủy sống sẽ gây nên bại liệt. Bại liệt là không thể có được bởi vì kim được đưa vào dưới mức của tủy sống ở L4 hay L5 ở người trưởng thành. Quan niệm sai này có lẽ là do sự việc đôi khi bệnh nhân cảm thấy dị cảm (paresthesia) tạm thời ở cẳng chân trong khi chọc dò, do kim kích thích các rễ thần kinh. Có những báo cáo hiếm hoi về hợp chứng đuôi ngựa (cauda equina syndrome) do sự tạo thành khối máu tụ (hematoma), nhưng chỉ xảy ra ở những bệnh nhân với bệnh đông máu. Đau đầu là di chứng thông thường nhất, xảy ra ở 5% đến 30% những bệnh nhân. Người ta cho rằng có thể làm giảm thiểu chứng đau đầu bằng cách dùng một kim có kích thước nhỏ (thí dụ 20G hay 22 G ở người trưởng thành) và bằng cách bảo bệnh nhân nằm xuống trong vài giờ sau khi chọc dò. Hầu hết đồng ý rằng tụt kẹt hạnh nhân (tonsillar herniation) là một biến chứng có thể xảy ra sau chọc dò ở một bệnh nhân với gia tăng áp lực nội sọ ; tuy nhiên nguy cơ này được loại bỏ nếu bệnh nhân có một CT scan đầu bình thường trước khi thực hiện chọc dò.
Hầu hết mọi thầy thuốc đều đã gặp những bệnh nhân tin rằng một chọc dò tủy sống sẽ gây nên bại liệt. Bại liệt là không thể có được bởi vì kim được đưa vào dưới mức của tủy sống ở L4 hay L5 ở người trưởng thành. Quan niệm sai này có lẽ là do sự việc đôi khi bệnh nhân cảm thấy dị cảm (paresthesia) tạm thời ở cẳng chân trong khi chọc dò, do kim kích thích các rễ thần kinh. Có những báo cáo hiếm hoi về hợp chứng đuôi ngựa (cauda equina syndrome) do sự tạo thành khối máu tụ (hematoma), nhưng chỉ xảy ra ở những bệnh nhân với bệnh đông máu. Đau đầu là di chứng thông thường nhất, xảy ra ở 5% đến 30% những bệnh nhân. Người ta cho rằng có thể làm giảm thiểu chứng đau đầu bằng cách dùng một kim có kích thước nhỏ (thí dụ 20G hay 22 G ở người trưởng thành) và bằng cách bảo bệnh nhân nằm xuống trong vài giờ sau khi chọc dò. Hầu hết đồng ý rằng tụt kẹt hạnh nhân (tonsillar herniation) là một biến chứng có thể xảy ra sau chọc dò ở một bệnh nhân với gia tăng áp lực nội sọ ; tuy nhiên nguy cơ này được loại bỏ nếu bệnh nhân có một CT scan đầu bình thường trước khi thực hiện chọc dò.
13/ BÍ QUYẾT THỰC HIỆN CHỌC DÒ THÀNH CÔNG ?
Đặt bệnh nhân theo tư thế thích hợp là điều cốt yếu. Nếu chọc dò được thực hiện với bệnh nhân nằm xuống, hãy đảm bảo hai vai và hai háng nằm trong một bình diện thẳng, thẳng đứng với sàn nhà. Bệnh nhân nên nằm trong tư thế thai nhi ôm sát nhất (tightest fetal position) chừng nào có thể được. Nếu chọc dò được thực hiện khi bệnh nhân ngồi, hãy để phần trên thân mình dựa vào một chiếc bàn cạnh giường và bảo bệnh nhân đẩy lưng về phía anh như thể bệnh nhân là một con mèo giận dữ.
Đặt bệnh nhân theo tư thế thích hợp là điều cốt yếu. Nếu chọc dò được thực hiện với bệnh nhân nằm xuống, hãy đảm bảo hai vai và hai háng nằm trong một bình diện thẳng, thẳng đứng với sàn nhà. Bệnh nhân nên nằm trong tư thế thai nhi ôm sát nhất (tightest fetal position) chừng nào có thể được. Nếu chọc dò được thực hiện khi bệnh nhân ngồi, hãy để phần trên thân mình dựa vào một chiếc bàn cạnh giường và bảo bệnh nhân đẩy lưng về phía anh như thể bệnh nhân là một con mèo giận dữ.
14/ KHI NÀO CẦN THỰC HIỆN CHỌC DÒ TỦY SỐNG VỚI BỆNH NHÂN NẰM XUỐNG ?
Điều này quan trọng khi anh muốn nhận được một áp lực mở (open pressure). Nếu anh không thể thực hiện chọc dò tủy sống khi bệnh nhân nằm, anh có thể đặt kim với bệnh nhân ngồi dậy và sau đó bảo bệnh nhân nằm xuống để có được opening pressure.
Điều này quan trọng khi anh muốn nhận được một áp lực mở (open pressure). Nếu anh không thể thực hiện chọc dò tủy sống khi bệnh nhân nằm, anh có thể đặt kim với bệnh nhân ngồi dậy và sau đó bảo bệnh nhân nằm xuống để có được opening pressure.
15/ ĐIỀU GÌ CÓ THỂ GÂY NÊN MỘT TĂNG GIẢ ÁP LỰC NỘI SỌ ?
Một bệnh nhân căng thẳng, đầu được đưa cao trên mặt phẳng của chiếc kim, chứng béo phì rõ rệt, hoặc co cơ.
Một bệnh nhân căng thẳng, đầu được đưa cao trên mặt phẳng của chiếc kim, chứng béo phì rõ rệt, hoặc co cơ.
16/ NHỮNG XÉT NGHIỆM CẦN THỰC HIỆN ĐỐI VỚI DỊCH NÃO TỦY ?
O một người trưởng thành, thường cần lấy nước nào tủy trong 4 ống, mỗi ống chứa 1,5 ml. Nếu cần đến những xét nghiệm đặc hiệu, phải cần nhiều nước não tủy hơn.
Ống 1 : đếm tế bào và công thức (cell count and differential).
Ống 2 : nhuộm Gram và cấy và kháng sinh đồ. Những xét nghiệm đặc hiệu nơi vài bệnh nhân (thí dụ các bệnh nhân bị suy giảm miễn dịch) gồm có cấy virus, nhuộm acid-fast và cấy trực khuẩn lao, xét nghiệm tìm kháng nguyên nấm và nhuộm mực Ấn độ (India ink stain) (thường nhất là để tìm cryptococcosis), và các xét nghiệm huyết thanh tìm giang mai thần kinh. Điện di miễn dịch ngược dòng (countercurrent immunoelectrophoresis) đôi khi được sử dụng để phát hiện các kháng nguyên vi khuẩn đặc hiệu trong dịch não tủy.
Ống 3 : glucose và protein
Ống 4 : đếm tế bào và công thức
Ở bệnh nhân nhi đồng, thường cần 3 ống : ống 1 để khảo sát vi trùng học, ống 2 để định lượng glucose và protein, và ống 3 để đếm tế bào và công thức.
O một người trưởng thành, thường cần lấy nước nào tủy trong 4 ống, mỗi ống chứa 1,5 ml. Nếu cần đến những xét nghiệm đặc hiệu, phải cần nhiều nước não tủy hơn.
Ống 1 : đếm tế bào và công thức (cell count and differential).
Ống 2 : nhuộm Gram và cấy và kháng sinh đồ. Những xét nghiệm đặc hiệu nơi vài bệnh nhân (thí dụ các bệnh nhân bị suy giảm miễn dịch) gồm có cấy virus, nhuộm acid-fast và cấy trực khuẩn lao, xét nghiệm tìm kháng nguyên nấm và nhuộm mực Ấn độ (India ink stain) (thường nhất là để tìm cryptococcosis), và các xét nghiệm huyết thanh tìm giang mai thần kinh. Điện di miễn dịch ngược dòng (countercurrent immunoelectrophoresis) đôi khi được sử dụng để phát hiện các kháng nguyên vi khuẩn đặc hiệu trong dịch não tủy.
Ống 3 : glucose và protein
Ống 4 : đếm tế bào và công thức
Ở bệnh nhân nhi đồng, thường cần 3 ống : ống 1 để khảo sát vi trùng học, ống 2 để định lượng glucose và protein, và ống 3 để đếm tế bào và công thức.
17/ NHỮNG KẾT QUẢ NÀO CỦA PHÂN TÍCH NƯỚC NÃO TỦY CHỨNG TỎ VIÊM MÀNG NÃO ?
Ở người lớn, một đếm bạch cầu nước não tủy trên 5 gợi ý viêm màng não. Một đếm bạch cầu dưới 30 được xem là bình thường ở trẻ sơ sinh. Các bạch cầu đa nhân (polynuclear leukocytes) gợi ý một nguyên nhân vi khuẩn. Protein nước não tủy cao được thấy trong viêm màng não. Một tỷ suất glucose nuớc não tủy/huyết thanh dưới 0,5 xảy ra ở các bệnh nhân bị viêm màng não, và ở các bệnh nhân bị đái đường, một tỷ suất glucose nước não tủy/huyết thanh dưới 0,6 được xem là thấp. Nhuộm Gram là hữu ích trong chẩn đoán viêm màng não do vi khuẩn ; 20% các trường hợp, vi khuẩn gây bệnh có thể được nhận diện. Xét nghiện nước não tủy có thể bình thường trong giai đoạn sớm của viêm màng não; nếu nghi ngờ lâm sàng cao, có thể chọc dò nhắc lại trong 24 giờ.
Ở người lớn, một đếm bạch cầu nước não tủy trên 5 gợi ý viêm màng não. Một đếm bạch cầu dưới 30 được xem là bình thường ở trẻ sơ sinh. Các bạch cầu đa nhân (polynuclear leukocytes) gợi ý một nguyên nhân vi khuẩn. Protein nước não tủy cao được thấy trong viêm màng não. Một tỷ suất glucose nuớc não tủy/huyết thanh dưới 0,5 xảy ra ở các bệnh nhân bị viêm màng não, và ở các bệnh nhân bị đái đường, một tỷ suất glucose nước não tủy/huyết thanh dưới 0,6 được xem là thấp. Nhuộm Gram là hữu ích trong chẩn đoán viêm màng não do vi khuẩn ; 20% các trường hợp, vi khuẩn gây bệnh có thể được nhận diện. Xét nghiện nước não tủy có thể bình thường trong giai đoạn sớm của viêm màng não; nếu nghi ngờ lâm sàng cao, có thể chọc dò nhắc lại trong 24 giờ.
18/ NHỮNG DẤU HIỆU NÀO Ở NƯỚC NÃO TỦY PHÙ HỢP VỚI VIÊM MÀNG NÃO VI KHUẨN
Những dấu hiệu phù hợp với viêm màng não do vi khuẩn
Những dấu hiệu phù hợp với viêm màng não do vi khuẩn
| Tham số | Dấu hiệu |
| Opening pressure Dạng vẻ Đếm bạch cầu Các tế bào Glucose Tỷ suất glucose nuớc não tủy/ huyết thanh Protein nước não tủy |
Trong khoảng từ 20 đến 50 cmH20 Đục 1000 – 1500 tế bào/mm3 Nổi trội bạch cầu đa nhân < 40 mg/dL < 0,4Tăng cao (thường trên 100 mg/dL) |
| Những điểm chủ chốt : Những điều chỉnh đối với chọc dò chấn thương 1. Dịch não tủy do chọc dò chấn thương chứa 1 bạch cầu trên 700 hồng cầu. 2. Khi chọc dò gây chấn thương xảy ra, hãy điều chỉnh protein dịch não tủy bằng cách trừ 1mg/dL protein đối với mỗi 1000 hồng cầu. 3. Một nồng độ protein rất cao trong dịch não tủy liên kết với một bệnh cảnh làm sàng hiền tính phải gợi ý một bệnh nấm. |
19/ KHÁNG SINH NÀO NÊN ĐƯỢC SỬ DỤNG KHI NGUYÊN NHÂN GÂY BỆNH KHÔNG ĐƯỢC BIẾT ĐẾN ?
NHỮNG KHUYẾN NGHỊ ĐỐI VỚI NHỮNG VI KHUẨN ĐÃ BIẾT
| Vi khuẩn | Điều trị kháng sinh |
| Neisseria meningitidis Streptococcus pneumoniae Hemophilus influenzae Staphylococcus aureus Escherichia coli và trực khuẩn ruột gram âm khác, ngoại trừ P.aeruginosa P. Aeruginosa Listeria monocytogenes Liên cầu khuẩn nhóm B |
Penicillin G, 3-4 triệu đơn vị, tiêm tĩnh mạch mỗi 4 giờ, hay Ampicillin, 2g tiêm tĩnh mạch mỗi 4 giờ, hay Cephalosoprin thế hệ thứ ba. Vancomycin + cephalosoprin thế hệ thứ ba Cefotaxime, 2g tiêm tĩnh mạch mỗi 4 giờ Nafcillin, 2g tiêm tĩnh mạch mỗi 4 giờ Cefotaxime, 2g tiêm tĩnh mạch mỗi 4 giờ Ceftazidime, 4g tiêm tĩnh mạch mỗi 8 giờ, phối hợp với gentamicin, 2mg/kg tĩnh mạch một lần sau đó 1,7 mg/kg tĩnh mạch mỗi 8 giờ (điều chỉnh theo chức năng thận). Ampicillin, 2g tiêm tĩnh mạch mỗi 4 giờ, phối hợp với gentamycin (cũng như đối với P.aeroginosa) Ampicillin + gentamicin |
NHỮNG KHUYẾN NGHỊ TỔNG QUÁT
| Tuổi và tình trạng | Điều trị kháng sinh |
| Tuổi < 3 tháng Tuổi 3 tháng đến 50Tuổi > 50 Suy giảm miễn dịch tế bào Chấn thương đầu, ngoại thần kinh, shunt dịch não tủy |
Ampicillin + cephalosporin kháng khuẩn phố rộng Vancomycin + cephalosporin kháng khuẩn phố rộng Ampicillin + cephalosporin kháng khuẩn phố rộng + Vancomycin Ampicillin + ceftazidime Vancomycin + ceftazidime |
20/ CÒN VỀ STEROIDS ?
– Steroids (dexamethasone, 0,15 mg/kg) đã được chứng tỏ làm giảm tỷ lệ mắc phải và độ nghiêm trọng của mất thính giác ở các nhũ nhi và trẻ em với viêm màng não gây nên bởi H.influenzae. Đến nay, không có công trinh nghiên cứu nào đã cho thấy một lợi ích của steroids ở những bệnh nhân nhi đồng hay người trưởng thành với viêm màng não do vi khuẩn.
– Lý lẽ cho việc sử dụng steroids là sự giảm bớt đáp ứng viêm trong viêm màng não vi khuẩn có thể hiệu quả trong việc làm giảm những hậu quả sinh bệnh lý như phù não, gia tăng áp lực nội sọ, và giảm lưu lượng máu não. Những khuyến nghị hiện nay được liệt kê sau đây :
– The Infectious Disease Society of America đưa dexamethasone vào trong algorithm để điều trị viêm màng não cả ở người lớn và nhũ nhi.
– Sử dụng dexamethasone (0,15mg/kg) ở những người trưởng thành với viêm màng não do phế cầu khuẩn nghi ngờ hay được xác nhận. Khi đó chỉ cần tiếp tục nếu nhuộm Gram nước não tủy cho thấy song cầu khuẩn gram dương.
– Sử dụng dexamethasone (0,15mg/kg) ở trẻ em với viêm màng não do Hemophilus influenzae nghi ngờ hay được xác nhận.
– Đừng cho dexamethasone ở những bệnh nhân trưởng thành đã nhận điều tri kháng khuẩn.
– Steroids (dexamethasone, 0,15 mg/kg) đã được chứng tỏ làm giảm tỷ lệ mắc phải và độ nghiêm trọng của mất thính giác ở các nhũ nhi và trẻ em với viêm màng não gây nên bởi H.influenzae. Đến nay, không có công trinh nghiên cứu nào đã cho thấy một lợi ích của steroids ở những bệnh nhân nhi đồng hay người trưởng thành với viêm màng não do vi khuẩn.
– Lý lẽ cho việc sử dụng steroids là sự giảm bớt đáp ứng viêm trong viêm màng não vi khuẩn có thể hiệu quả trong việc làm giảm những hậu quả sinh bệnh lý như phù não, gia tăng áp lực nội sọ, và giảm lưu lượng máu não. Những khuyến nghị hiện nay được liệt kê sau đây :
– The Infectious Disease Society of America đưa dexamethasone vào trong algorithm để điều trị viêm màng não cả ở người lớn và nhũ nhi.
– Sử dụng dexamethasone (0,15mg/kg) ở những người trưởng thành với viêm màng não do phế cầu khuẩn nghi ngờ hay được xác nhận. Khi đó chỉ cần tiếp tục nếu nhuộm Gram nước não tủy cho thấy song cầu khuẩn gram dương.
– Sử dụng dexamethasone (0,15mg/kg) ở trẻ em với viêm màng não do Hemophilus influenzae nghi ngờ hay được xác nhận.
– Đừng cho dexamethasone ở những bệnh nhân trưởng thành đã nhận điều tri kháng khuẩn.
21/ NHỮNG NGƯỜI TIẾP XÚC VỚI MỘT BỆNH NHÂN VỚI VIÊM MÀNG NÀO CÓ CẦN DÙNG KHÁNG SINH KHÔNG ?
Những người đă có tiếp xúc mật thiết với những kẻ bị hay nghĩ bị viêm màng năo mô cầu nên uống rifampicin 600 mg hai lần mỗi ngày trong hai ngày, Những phương thức dự phòng khác được chấp nhận đối với Neisseria meningitides gồm có : ciprofloxacin, 500 mg liều duy nhất ; ceftriaxone 250 mg tiêm mông (được dùng trong khi có thai), hay một liều lượng duy nhất azithromycin, 500mg. Một liều 4 ngày rifampicin được khuyến nghị đối với hầu hết những người đã tiếp xúc mật thiết với ai đó bị viêm màng não do H. influenzae loại b. Những người tiếp xúc với bệnh nhân với một loại viêm màng não khác, đặc biệt là siêu vi trùng, không cần dùng kháng sinh dự phòng.
Những người đă có tiếp xúc mật thiết với những kẻ bị hay nghĩ bị viêm màng năo mô cầu nên uống rifampicin 600 mg hai lần mỗi ngày trong hai ngày, Những phương thức dự phòng khác được chấp nhận đối với Neisseria meningitides gồm có : ciprofloxacin, 500 mg liều duy nhất ; ceftriaxone 250 mg tiêm mông (được dùng trong khi có thai), hay một liều lượng duy nhất azithromycin, 500mg. Một liều 4 ngày rifampicin được khuyến nghị đối với hầu hết những người đã tiếp xúc mật thiết với ai đó bị viêm màng não do H. influenzae loại b. Những người tiếp xúc với bệnh nhân với một loại viêm màng não khác, đặc biệt là siêu vi trùng, không cần dùng kháng sinh dự phòng.
Reference : Emergency Medicine Secrets. Third Edition 2003
Emergency Medicine Secrets. Fourth Edition 2006
BS NGUYỄN VĂN THỊNHEmergency Medicine Secrets. Fourth Edition 2006
(3/4/2009)
update : 28/4/2012
Cấp cứu niệu sinh dục số 8 – BS Nguyễn Văn Thịnh
(URINARY TRACT INFECTIONS)
1/ SỰ KHÁC NHAU GIỮA NHIỄM TRÙNG ĐƯỜNG TIỂU CÓ BIẾN CHỨNG VÀ KHÔNG BIẾN CHỨNG ?
– Một nhiễm trùng đường tiểu không biến chứng (uncomplicated UTI) được định nghĩa như là viêm bàng quang ở một phụ nữ khỏe mạnh không có thai mà không có một bệnh thực thể hay thần kinh nào.
– Nhiễm trùng đường tiểu biến chứng (complicated UTI) bao gồm mọi nhiễm trùng nào khác trong phần trên đường tiểu, hay nhiễm trùng ở một phụ nữ có thai, một người đàn ông, hay một bệnh nhân với bệnh cơ thể học hay thần kinh.
– Một nhiễm trùng đường tiểu không biến chứng (uncomplicated UTI) được định nghĩa như là viêm bàng quang ở một phụ nữ khỏe mạnh không có thai mà không có một bệnh thực thể hay thần kinh nào.
– Nhiễm trùng đường tiểu biến chứng (complicated UTI) bao gồm mọi nhiễm trùng nào khác trong phần trên đường tiểu, hay nhiễm trùng ở một phụ nữ có thai, một người đàn ông, hay một bệnh nhân với bệnh cơ thể học hay thần kinh.
2/ MÔ TẢ VI TRÙNG HỌC CỦA NHỮNG NHIỄM TRÙNG ĐƯỜNG TIỂU SAU ĐÂY.
– Nhiễm trùng đường tiểu không biến chứng : Escherichia coli (70-95%), Staphylococcus saprophyticus, Proteus, Klebsiella, cac loài Enterococcus.
– Nhiễm trùng đường tiểu biến chứng : Phổ các vi khuẩn rộng hơn, gồm có E.coli, Proteus, Klebsiella, Pseudomonas, Serratia, Providencia, cầu khuẩn ruột (enterococci), tụ cầu khuẩn, và nấm. Staphylococcus saprophyticus không thường gặp.
– Nhiễm trùng đường tiểu do ống thông tiểu (catheter-associated UTI) : E.coli (25%), yeast (30%), những trực khuẩn gram âm khác, Staphylococcus epidermidis, các cầu khuẩn ruột.
– Nhiễm trùng đường tiểu dưới ở đàn ông.
– Nhiễm trùng đường tiểu không biến chứng : Escherichia coli (70-95%), Staphylococcus saprophyticus, Proteus, Klebsiella, cac loài Enterococcus.
– Nhiễm trùng đường tiểu biến chứng : Phổ các vi khuẩn rộng hơn, gồm có E.coli, Proteus, Klebsiella, Pseudomonas, Serratia, Providencia, cầu khuẩn ruột (enterococci), tụ cầu khuẩn, và nấm. Staphylococcus saprophyticus không thường gặp.
– Nhiễm trùng đường tiểu do ống thông tiểu (catheter-associated UTI) : E.coli (25%), yeast (30%), những trực khuẩn gram âm khác, Staphylococcus epidermidis, các cầu khuẩn ruột.
– Nhiễm trùng đường tiểu dưới ở đàn ông.
3/ VI KHUẨN NIỆU KHÔNG TRIỆU CHỨNG LÀ GÌ ? KHI NÀO PHẢI ĐIỀU TRỊ ?
Vi khuẩn niệu không triệu chứng (asymptomatic bacteriuria) để chỉ sự hiện diện của cấy nước tiểu dương tính (nghĩa là > 100.000 cfu/mL của một tác nhân gây bệnh đường tiểu trên một mẫu nghiệm duy nhất lấy giữa dòng) ở một bệnh nhân không triệu chứng. Trường hợp này không cần điều trị ngoài trú ở những bệnh nhân có thai (điều trị thường bắt đầu khi cấy >/= 10.000 cfu/mL) hay vừa mới đây chịu urologic instrumentation hay phẫu thuật.
Vi khuẩn niệu không triệu chứng (asymptomatic bacteriuria) để chỉ sự hiện diện của cấy nước tiểu dương tính (nghĩa là > 100.000 cfu/mL của một tác nhân gây bệnh đường tiểu trên một mẫu nghiệm duy nhất lấy giữa dòng) ở một bệnh nhân không triệu chứng. Trường hợp này không cần điều trị ngoài trú ở những bệnh nhân có thai (điều trị thường bắt đầu khi cấy >/= 10.000 cfu/mL) hay vừa mới đây chịu urologic instrumentation hay phẫu thuật.
4/ NHỮNG NHIỄM TRÙNG ĐƯỜNG TIỂU DƯỚI VÀ TRÊN ĐƯỢC PHÂN BIỆT VỀ CƠ THỂ HỌC NHƯ THẾ NÀO ?
– Nhiễm trùng đường tiểu dưới (lower UTIs) : viêm niệu đạo (urethritis), viêm bàng quang (nhiễm trùng nông bàng quang), viêm tiền liệt tuyến.
– Nhiễm trùng đường tiểu trên (upper UTIs) : viêm thận bể thận (viêm nhu mô thận), áp xe quanh thân (mô quanh thận), áp xe thận.
– Nhiễm trùng đường tiểu dưới (lower UTIs) : viêm niệu đạo (urethritis), viêm bàng quang (nhiễm trùng nông bàng quang), viêm tiền liệt tuyến.
– Nhiễm trùng đường tiểu trên (upper UTIs) : viêm thận bể thận (viêm nhu mô thận), áp xe quanh thân (mô quanh thận), áp xe thận.
5/ TRIỆU CHỨNG CỦA NHIỄM TRÙNG ĐƯỜNG TIỂU DƯỚI ?
– Viêm niệu đạo (urethritis) : tiểu khó, tiết dịch niệu đạo (urethral discharge)
– Viêm bàng quang (cystitis) : tiểu khó, thường xuyên muốn đi tiểu, mót vãi (urgency), đau trên mu, và/hoặc tiểu ra máu.
– Viêm tuyến tiền liệt (prostatitis) : bệnh cảnh giống viêm bàng quang với những triệu chứng tắc lối thoát ra (outlet obstruction), bao gồm tia nước tiểu yếu và hesitancy. Bệnh nhân có thể sốt, khó ở, và đau cơ.
– Viêm niệu đạo (urethritis) : tiểu khó, tiết dịch niệu đạo (urethral discharge)
– Viêm bàng quang (cystitis) : tiểu khó, thường xuyên muốn đi tiểu, mót vãi (urgency), đau trên mu, và/hoặc tiểu ra máu.
– Viêm tuyến tiền liệt (prostatitis) : bệnh cảnh giống viêm bàng quang với những triệu chứng tắc lối thoát ra (outlet obstruction), bao gồm tia nước tiểu yếu và hesitancy. Bệnh nhân có thể sốt, khó ở, và đau cơ.
6/ NHỮNG DẤU HIỆU XÉT NGHIỆM NƯỚC TIỂU NÀO GỢI Ý RẰNG MỘT BỆNH NHÂN BỊ NHIỄM TRÙNG ĐƯỜNG TIỂU ?
Có những phương pháp khác nhau (và những mức chắc chắn) để chẩn đoán nhiễm trùng đường tiểu. Tiêu chuẩn vàng (gold standard) là sự tăng trưởng của các vi khuẩn trong cấy nước tiểu. Nếu không có dữ kiện cấy, sự hiện diện của bạch cầu hàm ý sự hiện diện của vi khuẩn và là một chất chỉ dấu khá nhạy cảm của nhiễm trùng đường tiểu ở một bệnh nhân có triệu chứng.
Có những phương pháp khác nhau (và những mức chắc chắn) để chẩn đoán nhiễm trùng đường tiểu. Tiêu chuẩn vàng (gold standard) là sự tăng trưởng của các vi khuẩn trong cấy nước tiểu. Nếu không có dữ kiện cấy, sự hiện diện của bạch cầu hàm ý sự hiện diện của vi khuẩn và là một chất chỉ dấu khá nhạy cảm của nhiễm trùng đường tiểu ở một bệnh nhân có triệu chứng.
7/ VAI TRÒ CỦA CẤY NƯỚC TIỂU VÀ CẤY MÁU TRONG ĐÁNH GIÁ MỘT BỆNH NHÂN VỚI NHIỄM TRÙNG ĐƯỜNG TIỂU DƯỚI ?
Không cần thiết phải cấy nước tiểu hay cấy máu ở những phụ nữ viêm bàng quang không biến chứng (uncomplicated cystitis), nhưng chúng nên được thực hiện để hướng dẫn điều trị ở những phụ nữ có thai, những bệnh nhân bị suy giảm miễn dịch, những bệnh nhân mang ống thông tiểu, và những người đàn ông, đặc biệt là những người nghi bị viêm tiền liệt tuyến
Không cần thiết phải cấy nước tiểu hay cấy máu ở những phụ nữ viêm bàng quang không biến chứng (uncomplicated cystitis), nhưng chúng nên được thực hiện để hướng dẫn điều trị ở những phụ nữ có thai, những bệnh nhân bị suy giảm miễn dịch, những bệnh nhân mang ống thông tiểu, và những người đàn ông, đặc biệt là những người nghi bị viêm tiền liệt tuyến
8/ ĐIỀU TRỊ NÀO ĐỐI VỚI NHỮNG NHIỄM TRÙNG SAU ĐÂY ?
– Viêm bàng quang cấp tính không biến chứng : Trimethoprim/sulfamethoxazole, trimethoprim, một fluoroquinolone, cefpodoxime proxetil trong 3 ngày, hoặc nitrofurantoin trong 7 ngày.
– Viêm bàng quang cấp tính biến chứng : Fluoroquinolone bằng đường miệng trong 7-14 ngày nếu bệnh nhân có thể đúng nạp nhưng thuốc uống. Những bệnh nhân bị bệnh cấp tính hơn có thể được truyền tĩnh mạch fluoroquinolone, ceftriaxone, hay aminoglycoside. Những bệnh nhân nghi cầu khuẩn ruột cũng có thể cần ampicillin hay amoxicillin.
– Viêm bàng quang ở đàn ông : Điều trị trong 7 ngày thay vì 3 ngày, tốt hơn với một fluoroquinolone (thâm nhập tốt nhất vào tuyến tiền liệt hay trimethoprim /sulfamethoxazole.
– Viêm tiền liệt tuyết cấp tính : Điều trị trong 4 -6 tuần, được hướng dẫn bởi kết quả cấy. Đối với empiric treatment và đối với những trực khuẩn gram âm, hãy sử dụng fluoroquinolone hay trimethoprim/sulfamethoxazole. Đối với các cầu khuẩn ruột, hãy sử dụng ampicillin hay amoxicillin. Những cầu khuẩn Gram dương thành chùm (Tụ cầu khuẩn vàng hay S.epidermidis) được điều trị với cephalosporin hay penicillinase-resistant penicillin (thí dụ dicloxacillin), và methicillin-resistant S. aureus đòi hỏi vancomycin. Nếu bị tắc, thông tiểu trên mu được khuyến nghị, chứ không thông tiểu với Foley catheter.
– Viêm tiền liệt tuyến mãn tính : Hãy cho fluoroquinolones hay trimethoprim/sulfamethoxazole trong 6-12 tuần. Hãy xét C.trachomatis khi những kết quả cấy dịch tiết nước tiểu và tiền liệt tuyến âm tính.
– Viêm niệu đạo : hãy cho azithromycin hay doxycycline đối với C.trachomatis, và ceftriaxone hay ofloxacin đối với N. gonorrhoeae.
– Viêm bàng quang cấp tính không biến chứng : Trimethoprim/sulfamethoxazole, trimethoprim, một fluoroquinolone, cefpodoxime proxetil trong 3 ngày, hoặc nitrofurantoin trong 7 ngày.
– Viêm bàng quang cấp tính biến chứng : Fluoroquinolone bằng đường miệng trong 7-14 ngày nếu bệnh nhân có thể đúng nạp nhưng thuốc uống. Những bệnh nhân bị bệnh cấp tính hơn có thể được truyền tĩnh mạch fluoroquinolone, ceftriaxone, hay aminoglycoside. Những bệnh nhân nghi cầu khuẩn ruột cũng có thể cần ampicillin hay amoxicillin.
– Viêm bàng quang ở đàn ông : Điều trị trong 7 ngày thay vì 3 ngày, tốt hơn với một fluoroquinolone (thâm nhập tốt nhất vào tuyến tiền liệt hay trimethoprim /sulfamethoxazole.
– Viêm tiền liệt tuyết cấp tính : Điều trị trong 4 -6 tuần, được hướng dẫn bởi kết quả cấy. Đối với empiric treatment và đối với những trực khuẩn gram âm, hãy sử dụng fluoroquinolone hay trimethoprim/sulfamethoxazole. Đối với các cầu khuẩn ruột, hãy sử dụng ampicillin hay amoxicillin. Những cầu khuẩn Gram dương thành chùm (Tụ cầu khuẩn vàng hay S.epidermidis) được điều trị với cephalosporin hay penicillinase-resistant penicillin (thí dụ dicloxacillin), và methicillin-resistant S. aureus đòi hỏi vancomycin. Nếu bị tắc, thông tiểu trên mu được khuyến nghị, chứ không thông tiểu với Foley catheter.
– Viêm tiền liệt tuyến mãn tính : Hãy cho fluoroquinolones hay trimethoprim/sulfamethoxazole trong 6-12 tuần. Hãy xét C.trachomatis khi những kết quả cấy dịch tiết nước tiểu và tiền liệt tuyến âm tính.
– Viêm niệu đạo : hãy cho azithromycin hay doxycycline đối với C.trachomatis, và ceftriaxone hay ofloxacin đối với N. gonorrhoeae.
9/ KHI NÀO VÀ BAO LÂU NÊN SỬ DỤNG THUỐC GIẢM ĐAU ĐƯỜNG TIỂU
Giảm đau tiểu tiện (phenazopyridine 200mg bằng đường miệng 3 lần mỗi ngày) có thể cho bệnh nhân với khó tiểu nặng, nhưng chỉ trong 1-2 ngày. Một thời gian điều trị lâu hơn không mang lại thêm lợi ích nhưng có thể gây những tác dụng nghịch. AINS hữu ích trong điều trị viêm tiền liệt tuyến.
Giảm đau tiểu tiện (phenazopyridine 200mg bằng đường miệng 3 lần mỗi ngày) có thể cho bệnh nhân với khó tiểu nặng, nhưng chỉ trong 1-2 ngày. Một thời gian điều trị lâu hơn không mang lại thêm lợi ích nhưng có thể gây những tác dụng nghịch. AINS hữu ích trong điều trị viêm tiền liệt tuyến.
10/ MÔ TẢ BỆNH CẢNH LÂM SÀNG VIÊM THẬN BỂ THẬN
Ngoài tiểu khó, bệnh nhân có thể có đau hông hay đau lưng, sốt và run lạnh, nôn/ mửa và đôi khi tiêu chảy.
Ngoài tiểu khó, bệnh nhân có thể có đau hông hay đau lưng, sốt và run lạnh, nôn/ mửa và đôi khi tiêu chảy.
11/ NHỮNG ĐẶC TÍNH LÂM SÀNG GỢI Ý RẰNG MỘT BỆNH NHÂN BỊ ÁP XE THẬN HAY QUANH THẬN ?
– Áp xe thận : bệnh lý này thường có bệnh cảnh như viêm thận bể thận với sốt, và tăng bạch cầu, nhưng các dấu hiệu và triệu chứng thường kéo dài > 5 ngày mặc dầu điều trị kháng sinh, trong khi những bệnh nhân với viêm thận bể thận giảm sốt trong vòng 3-4 ngày sau khi điều trị.
– Áp xe quanh thận (perinephric abscess) : Khởi đầu đau, sốt, và tăng bạch cầu diễn ra từ từ hơn. Nhạy cảm đau khi sờ vùng hông và bụng nông hơn, và viêm da có thể được quan sát quanh vùng hông. Chụp cắt lớp vi tính phát hiện khoảng 96% các trường hợp áp xe, và siêu âm phát hiện khoảng 92%.
– Áp xe thận : bệnh lý này thường có bệnh cảnh như viêm thận bể thận với sốt, và tăng bạch cầu, nhưng các dấu hiệu và triệu chứng thường kéo dài > 5 ngày mặc dầu điều trị kháng sinh, trong khi những bệnh nhân với viêm thận bể thận giảm sốt trong vòng 3-4 ngày sau khi điều trị.
– Áp xe quanh thận (perinephric abscess) : Khởi đầu đau, sốt, và tăng bạch cầu diễn ra từ từ hơn. Nhạy cảm đau khi sờ vùng hông và bụng nông hơn, và viêm da có thể được quan sát quanh vùng hông. Chụp cắt lớp vi tính phát hiện khoảng 96% các trường hợp áp xe, và siêu âm phát hiện khoảng 92%.
12/ NHỮNG THĂM DÒ PHỤ NÀO ĐƯỢC KHUYẾN NGHỊ TRONG VIÊM THẬN BỂ THẬN ?
Tất cả bệnh nhân với viêm thận bể thận cấp tính đòi hỏi cấy nước tiểu và kháng sinh đồ. Cấy máu có thể giới hạn ở những bệnh nhân cần nhập viện. Một thăm dò hình ảnh không cần thiết để chẩn đoán viêm thận bể thận cấp tính nhưng nên được xét đến nếu bệnh nhân không hạ sốt sau 3 ngày điều trị kháng sinh.
Tất cả bệnh nhân với viêm thận bể thận cấp tính đòi hỏi cấy nước tiểu và kháng sinh đồ. Cấy máu có thể giới hạn ở những bệnh nhân cần nhập viện. Một thăm dò hình ảnh không cần thiết để chẩn đoán viêm thận bể thận cấp tính nhưng nên được xét đến nếu bệnh nhân không hạ sốt sau 3 ngày điều trị kháng sinh.
| NHỮNG ĐIỂM CHỦ YẾU : CHẨN ĐOÁN NHIỄM TRÙNG ĐƯỜNG TIỂU 1. Nghi viêm thận bể thận ở một bệnh nhân có triệu chứng khó tiểu nhưng cũng có đau thắt lưng và/hoặc lưng, sốt, run lạnh, và nôn và mửa. 2. Một chụp hình ảnh không cần thiết để chẩn đoán viêm thận bể thận cấp tính, nhưng nên được xét đến nếu bệnh nhân không hạ sốt sau 3 ngày điều trị kháng sinh. 3. Nghi áp xe thận ở một bệnh nhân có những triệu chứng viêm thận bể thận và sốt dai dẳng trên 5 ngày mặc dầu được điều trị kháng sinh thích hợp. 4. CT Scan phát hiện 96% các áp xe, và siêu âm phát hiện khoảng 92%. |
13/ Ở NGƯỜI LỚN NHỮNG YẾU TỐ NÀO LÀM GIA TĂNG KHẢ NĂNG BỊ VIÊM THẬN BỂ THẬN CẤP TÍNH SO VỚI VIÊM BÀNG QUANG ĐƠN THUẦN ?
Tắc, túi cùng (diverticula), ro (fistulae), ileal conduits và dẫn lưu (urinary diversion) khác, neurogenic bladder, hồi lưu bàng quang-niệu quản (vesicoureteral reflux), ống thông tiểu giữ lưu (indwelling catheter), nephrostomy tube, thai nghén, bệnh đái đường, suy thận, ghép thận, suy giảm miễn dịch, vi khuẩn sinh bệnh đường tiểu đa đề kháng, và những nhiễm trùng mắc phải lúc nhập viện.
Tắc, túi cùng (diverticula), ro (fistulae), ileal conduits và dẫn lưu (urinary diversion) khác, neurogenic bladder, hồi lưu bàng quang-niệu quản (vesicoureteral reflux), ống thông tiểu giữ lưu (indwelling catheter), nephrostomy tube, thai nghén, bệnh đái đường, suy thận, ghép thận, suy giảm miễn dịch, vi khuẩn sinh bệnh đường tiểu đa đề kháng, và những nhiễm trùng mắc phải lúc nhập viện.
14/ NHỮNG CHỈ ĐỊNH NHẬP VIỆN Ở MỘT BỆNH NHÂN VỚI NHIỄM TRÙNG ĐƯỜNG TIỂU TRÊN ?
– Không thể duy trì oral intake hay không thể uống thuốc.
– Bệnh nặng với sốt cao, đau, và tình trạng cơ năng bị ảnh hưởng nặng.
– Suy thận cấp tính
– Áp xe thận hay quanh thận
– Không chắc chắn về chẩn đoán
– Tình trạng bệnh xảy ra đồng thời đáng kể (suy giảm miễn dịch và có
lẽ ung thư hay đái đường)
– Không thể duy trì oral intake hay không thể uống thuốc.
– Bệnh nặng với sốt cao, đau, và tình trạng cơ năng bị ảnh hưởng nặng.
– Suy thận cấp tính
– Áp xe thận hay quanh thận
– Không chắc chắn về chẩn đoán
– Tình trạng bệnh xảy ra đồng thời đáng kể (suy giảm miễn dịch và có
lẽ ung thư hay đái đường)
15/ MÔ TẢ ĐIỀU TRỊ KHÁNG SINH VIÊM THẬN BỂ THẬN
Tương tự với điều trị được mô tả trên đây đối với viêm bàng quang biến chứng cấp tính (acute complicated cystitis), nhưng thời gian điều trị thường kéo dài trong 14 ngày. Những bệnh nhân với bacteremia không nhất thiết cần một thời gian điều trị kháng sinh dài hơn. Nếu điều trị khởi đầu bằng đường tĩnh mạch, có thể chuyển qua đường miệng một khi bệnh nhân hết sốt và cải thiện trong 24-48 giờ.
Tương tự với điều trị được mô tả trên đây đối với viêm bàng quang biến chứng cấp tính (acute complicated cystitis), nhưng thời gian điều trị thường kéo dài trong 14 ngày. Những bệnh nhân với bacteremia không nhất thiết cần một thời gian điều trị kháng sinh dài hơn. Nếu điều trị khởi đầu bằng đường tĩnh mạch, có thể chuyển qua đường miệng một khi bệnh nhân hết sốt và cải thiện trong 24-48 giờ.
16/ THEO DÕI SAU ĐIỀU TRỊ NÀO ĐƯỢC KHUYẾN NGHỊ Ở MỘT BỆNH NHÂN VỚI VIÊM THẬN BỂ THẬN CẤP TÍNH ?
Cấy thường quy sau điều trị không được chỉ định. Ở các phụ nữ, nếu các triệu chứng biến mất và trở lại trong vòng nhiều tuần, lập lại cây nước tiểu và kháng sinh đồ được khuyến nghị.
Cấy thường quy sau điều trị không được chỉ định. Ở các phụ nữ, nếu các triệu chứng biến mất và trở lại trong vòng nhiều tuần, lập lại cây nước tiểu và kháng sinh đồ được khuyến nghị.
17/ MÔ TẢ ĐIỀU TRỊ NỘI KHOA VÀ NGOẠI KHOA CỦA ÁP XE THẬN.
Những áp xe > 3 cm đòi hỏi dẫn lưu bằng cathetrer. Những áp xe trên > 5cm đòi hỏi nhiều hơn một thủ thuật dẫn lưu qua da hay can thiệp ngoại khoa mở bụng, đặc biệt nếu đó là staghorn calculi. Hãy xét đến dẫn lưu ngoại khoa nếu có một bất thường cơ thể học và cắt bỏ thận để cứu (rescue nephrectomy) đối với những áp xe lớn ở những bệnh nhân bị suy giảm miễn dịch, đặc biệt là ở những bệnh nhân đái đường. Thường đòi hỏi những đợt kháng sinh kéo dài.
Những áp xe > 3 cm đòi hỏi dẫn lưu bằng cathetrer. Những áp xe trên > 5cm đòi hỏi nhiều hơn một thủ thuật dẫn lưu qua da hay can thiệp ngoại khoa mở bụng, đặc biệt nếu đó là staghorn calculi. Hãy xét đến dẫn lưu ngoại khoa nếu có một bất thường cơ thể học và cắt bỏ thận để cứu (rescue nephrectomy) đối với những áp xe lớn ở những bệnh nhân bị suy giảm miễn dịch, đặc biệt là ở những bệnh nhân đái đường. Thường đòi hỏi những đợt kháng sinh kéo dài.
18/ NHỮNG NHIỄM TRÙNG LIÊN KẾT VỚI ỐNG THÔNG TIỂU CÓ THỂ ĐƯỢC PHÒNG NGỪA NHƯ THẾ NÀO ?
– Sử dụng catheter thông tiểu chị khó có chỉ định y khoa, nhưng khonbg chỉ để thoải mái.
– Đưa catheter vào một cách vô trùng
– Rửa tay, giữ chắc catheter một cách thích đáng, giữ cho lượng chảy không bị tắc, và luôn luôn giữ túi hứng nước tiểu dưới bệnh nhân để làm giảm sự hồi lưu nước tiểu.
– Duy trì một hệ thống dẫn lưu kín
– Giảm thiểu thời gian sử dụng ống thông tiểu giữ lưu (indwelling catheter)
– Condom catheter vẫn còn gây nguy cơ nhiễm trùng đường tiểu do catheter (catheter-related UTI), nhưng ít hơn so với catheter để lưu.
– Hãy xét sử dụng catheter bọc hợp kim bạc (silver alloy-coated catheter)
– Kháng sinh dự phòng nói chung không được khuyến nghị để phòng ngừa catheter-associated UTIs.
– Sử dụng catheter thông tiểu chị khó có chỉ định y khoa, nhưng khonbg chỉ để thoải mái.
– Đưa catheter vào một cách vô trùng
– Rửa tay, giữ chắc catheter một cách thích đáng, giữ cho lượng chảy không bị tắc, và luôn luôn giữ túi hứng nước tiểu dưới bệnh nhân để làm giảm sự hồi lưu nước tiểu.
– Duy trì một hệ thống dẫn lưu kín
– Giảm thiểu thời gian sử dụng ống thông tiểu giữ lưu (indwelling catheter)
– Condom catheter vẫn còn gây nguy cơ nhiễm trùng đường tiểu do catheter (catheter-related UTI), nhưng ít hơn so với catheter để lưu.
– Hãy xét sử dụng catheter bọc hợp kim bạc (silver alloy-coated catheter)
– Kháng sinh dự phòng nói chung không được khuyến nghị để phòng ngừa catheter-associated UTIs.
19/ MÔ TẢ ĐIỀU TRỊ NHIỄM TRÙNG VI KHUẨN LIÊN KẾT VỚI ỐNG THÔNG TIỂU
Vi khuẩn niệu không triệu chứng (asymptomatic bacteriuria) ở những bệnh nhân với những ống thông bàng quang dùng dài hạn không nên điều trị. Những bệnh nhân có triệu chứng nhưng không có nấm men hay các cầu khuẩn gram duong lúc cấy nước tiểu nên được điều trị trong 10 đến 14 ngày với cephalosporin thế hệ thứ ba hay fluoroquinolone. Nếu sự hiện diện của vi khuẩn Pseudomonas được nghi ngờ, một cephalosporin chống pseudomonas (thí dụ ceftazidine) hay penicillin (piperacillin), và/hay aminoglycoside nên được sử dụng. Nhiễm trùng cầu khuẩn ruột được điều trị với ampicillin hay vancomycin. Nhiễm trùng tụ cầu khuẩn khởi đầu được điều trị với vancomycin, sau đó với những kháng sinh thể kết quả kháng sinh đồ.
Vi khuẩn niệu không triệu chứng (asymptomatic bacteriuria) ở những bệnh nhân với những ống thông bàng quang dùng dài hạn không nên điều trị. Những bệnh nhân có triệu chứng nhưng không có nấm men hay các cầu khuẩn gram duong lúc cấy nước tiểu nên được điều trị trong 10 đến 14 ngày với cephalosporin thế hệ thứ ba hay fluoroquinolone. Nếu sự hiện diện của vi khuẩn Pseudomonas được nghi ngờ, một cephalosporin chống pseudomonas (thí dụ ceftazidine) hay penicillin (piperacillin), và/hay aminoglycoside nên được sử dụng. Nhiễm trùng cầu khuẩn ruột được điều trị với ampicillin hay vancomycin. Nhiễm trùng tụ cầu khuẩn khởi đầu được điều trị với vancomycin, sau đó với những kháng sinh thể kết quả kháng sinh đồ.
20/ NHỮNG CHIẾN LƯỢC ĐỂ ĐIỀU TRỊ CANCIDURIA LIÊN KẾT VỚI MỘT CATHETER GIỮ LƯU ?
Ở tất cả những bệnh nhân (được thông tiểu hay không) không cần điều trị candiduria không triệu chứng ngoại trú trong trường hợp ghép thận, neutropenia, những trẻ sơ sinh trọng lượng thấp, hay can thiệp dụng cụ đường tiểu. Thay vì thế, người ta khuyến nghị catheter nên được lấy đi hay đặt lại, hoặc thực hiện thông bàng quan đoạn hồi (intermittent bladder catheterization). Những bệnh nhân với candiduria triệu chứng cần được điều trị. Những phương cách gồm có azole chống nấm (thí dụ fluconazole), amphotericin B, hay flucytosine. Candiuria kéo dài cần thực hiện nhanh chóng chụp hình ảnh các thận.
Ở tất cả những bệnh nhân (được thông tiểu hay không) không cần điều trị candiduria không triệu chứng ngoại trú trong trường hợp ghép thận, neutropenia, những trẻ sơ sinh trọng lượng thấp, hay can thiệp dụng cụ đường tiểu. Thay vì thế, người ta khuyến nghị catheter nên được lấy đi hay đặt lại, hoặc thực hiện thông bàng quan đoạn hồi (intermittent bladder catheterization). Những bệnh nhân với candiduria triệu chứng cần được điều trị. Những phương cách gồm có azole chống nấm (thí dụ fluconazole), amphotericin B, hay flucytosine. Candiuria kéo dài cần thực hiện nhanh chóng chụp hình ảnh các thận.
| Những điểm chủ yếu : Điều trị những nhiễm trùng đường tiểu 1. Viêm bàng quan biến chứng cấp tính nên được điều trị với fluoroquinolone, hay aminoglycoside. 2. Viêm thận bể thận thường đòi hỏi hai tuần điều trị kháng sinh 3. Điều trị viêm tuyến tiền liệt cấp tính trong 4-6 tuần, được hướng dẫn bởi những kết quả cấy. 4. Xử trí nội khoa hay ngoại khoa áp xe thận tùy thuộc vào kích thước của áp xe, sự hiện diện của những bất thường cơ thể học, và tình trạng miễn dịch của người bệnh. 5. Ở tất cả các bệnh nhân, dầu được thông tiểu hay không không cần điều trị canduuria không triệu chứng, ngoại trừ trong trường hợp ghép thận, neutropenia, hay thao tác đường tiểu bằng dụng cụ. |
Reference : Hospital Medicine Secretes
B.S NGUYỄN VĂN THỊNH(18/9/2013)
Cấp cứu tim mạch số 33 – BS Nguyễn Văn Thịnh
(AORTIC DISSECTION)
1/ TÁCH THÀNH ĐỘNG MẠCH CHỦ LÀ GÌ ?
Lóc hay tách thành động mạch chủ xảy ra khi lớp nội mạc của động mạch bị rách. Dưới áp lực, máu bị đẩy xuyên qua vết rách và lóc vào trong lớp trung mạc (media) của động mạch chủ. Máu tụ có thể tiến triển dọc theo động mạch chủ và làm tắt bất cứ nhánh động mạch nào của động mạch chủ, gồm những nhánh của quai động mạch chủ hay các động mạch mạc treo. Tách thành trở lùi (retrograde dissection) có thể làm thương tổn các động mạch vành. Động mạch vành phải thường bị thương tổn hơn động mạch vành trái. Tách thành trở lùi cũng có thể đưa đến mất sự nâng đỡ của chỗ nối đối với một hay nhiều lá van động mạch chủ và gây nên hở van động mạch chủ cấp tính.
Lòng giả (false channel) được tạo nên nằm ở ngoài của lớp trung mạc động mạch chủ. Thành ngoài của lòng giả này chỉ dày bằng ¼ của lớp trung mạc nguyên thủy. Điều này giải thích tần số cao vỡ động mạch chủ ở những bệnh nhân với tách thành động mạch chủ. Vỡ quai động mạch chủ xảy ra thường nhất vào trung thất, vỡ động mạch chủ xuống vào xoang phế mạc và vỡ động mạch chủ bụng vào hậu phúc mạc. Bởi vì lớp thành của ngoại tâm mạc dính vào động mạch chủ lên ở ngay gần gốc của động mạch không tên (innominate artery), nên vỡ bất cứ phần nào của động mạch chủ lên có thể dẫn đến chèn ép tim (cardiac tamponade) do tràn máu màng ngoài tim
Lóc hay tách thành động mạch chủ xảy ra khi lớp nội mạc của động mạch bị rách. Dưới áp lực, máu bị đẩy xuyên qua vết rách và lóc vào trong lớp trung mạc (media) của động mạch chủ. Máu tụ có thể tiến triển dọc theo động mạch chủ và làm tắt bất cứ nhánh động mạch nào của động mạch chủ, gồm những nhánh của quai động mạch chủ hay các động mạch mạc treo. Tách thành trở lùi (retrograde dissection) có thể làm thương tổn các động mạch vành. Động mạch vành phải thường bị thương tổn hơn động mạch vành trái. Tách thành trở lùi cũng có thể đưa đến mất sự nâng đỡ của chỗ nối đối với một hay nhiều lá van động mạch chủ và gây nên hở van động mạch chủ cấp tính.
Lòng giả (false channel) được tạo nên nằm ở ngoài của lớp trung mạc động mạch chủ. Thành ngoài của lòng giả này chỉ dày bằng ¼ của lớp trung mạc nguyên thủy. Điều này giải thích tần số cao vỡ động mạch chủ ở những bệnh nhân với tách thành động mạch chủ. Vỡ quai động mạch chủ xảy ra thường nhất vào trung thất, vỡ động mạch chủ xuống vào xoang phế mạc và vỡ động mạch chủ bụng vào hậu phúc mạc. Bởi vì lớp thành của ngoại tâm mạc dính vào động mạch chủ lên ở ngay gần gốc của động mạch không tên (innominate artery), nên vỡ bất cứ phần nào của động mạch chủ lên có thể dẫn đến chèn ép tim (cardiac tamponade) do tràn máu màng ngoài tim
2/ VẾT RÁCH NỘI MẠC Ở VỊ TRÍ NÀO ?
Ở khoảng 70% các bệnh nhân, rách nội mạc, là khởi đầu của tách thành động mạch chủ, nằm ở đông mạch chủ lên. Ở khoảng 10% các bệnh nhân, vết rách nằm ở quai động mạch chủ, và ở khoảng 20% các bệnh nhân vết rách nằm ở đoạn xuống của động mạch chủ ngực. Chỉ đôi khi một vết rách nhỏ được nhận diện trong động mạch chủ bụng.
Ở khoảng 70% các bệnh nhân, rách nội mạc, là khởi đầu của tách thành động mạch chủ, nằm ở đông mạch chủ lên. Ở khoảng 10% các bệnh nhân, vết rách nằm ở quai động mạch chủ, và ở khoảng 20% các bệnh nhân vết rách nằm ở đoạn xuống của động mạch chủ ngực. Chỉ đôi khi một vết rách nhỏ được nhận diện trong động mạch chủ bụng.
3/ TẦN SỐ VÀ TỶ LỆ TỬ VONG CỦA TÁCH THÀNH ĐỘNG MẠCH CHỦ ?
Có ít nhất 2.000 trường hợp tách thành động mạch chủ mới mỗi năm ở Hoa Kỳ. Tỷ lệ mắc phải tách thành động mạch chủ đã được báo cáo từ 5 đến 20 trường hợp mỗi triệu dân mỗi năm. Trong loạt giải phẫu tử thi các bệnh nhân với chết đột ngột không do chấn thương, tách thành động mạch chủ được tìm thấy như là nguyên nhân trong 1,%. Nếu để không điều trị sau khi chẩn đoán, tỷ lệ tử vong của tách thành động mạch chủ là 90% lúc 3 tháng.
Có ít nhất 2.000 trường hợp tách thành động mạch chủ mới mỗi năm ở Hoa Kỳ. Tỷ lệ mắc phải tách thành động mạch chủ đã được báo cáo từ 5 đến 20 trường hợp mỗi triệu dân mỗi năm. Trong loạt giải phẫu tử thi các bệnh nhân với chết đột ngột không do chấn thương, tách thành động mạch chủ được tìm thấy như là nguyên nhân trong 1,%. Nếu để không điều trị sau khi chẩn đoán, tỷ lệ tử vong của tách thành động mạch chủ là 90% lúc 3 tháng.
4/ NHỮNG YẾU TỐ NÀO DẪN ĐẾN TÁCH THÀNH ĐỘNG MẠCH CHỦ
Cao huyết áp là nguyên nhân quan trọng nhất ; nó hiện diện trong 70-90% các bệnh nhân phát triển tách thành động mạch chủ. Những rối loạn bẩm sinh liên kết với tách thành động mạch chủ gồm có hội chứng Marfan, hội chứng Ehlers-Danlos, van động mạch chủ hai lá bẩm sinh, và hẹp động mạch chủ (aortic coartation), hội chứng Turner, viêm động mạch chủ tế bào khổng lồ (giant-cell aortitis), và viêm đa sụn tái phát (relapsing polychondritis). Cũng có một sự liên kết với thai nghén. Một nửa của tất cả các tách thành động mạch chủ ở các phụ nữ dưới 40 đã được báo cáo xảy ra trong thời kỳ thai nghén, thường nhất trong tam cá nguyệt thứ ba. Cũng như nhồi màu cơ tim cấp tính, chết đột ngột do tim, và ngừng tim, tách thành động mạch chủ được liên kết với những thay đổi về tỷ lệ mắc phải theo nhịp ngày đêm và theo mùa. Tách thành động mạch chủ xảy ra với tần số cao hơn trong những giờ buổi sáng so với những lúc khác trong ngày và vào những tháng mùa đông so với những lúc khác trong năm. Sự biến thiên này dường như tương quan với những thay đổi sinh lý về huyết áp.
Ngoài ra tách thành động mạch chủ được mô tả sau những thủ thuật nội hay ngoại khoa, gồm những thủ thuật trong đó động mạch chủ được đi vào, đưa vào những thiết bị bơm bóng ngược dòng động mạch chủ (aortic counterpulsation devices), và thông động mạch chủ và những nhánh chính. Tách thành động mạch chủ do điều trị (iatrogenic dissection) được nghĩ là một biến chứng hiếm. Thí dụ tách thành động mạch chủ sau mổ tim đã được báo cáo trong 0,12 đến 0,16% các trường hợp. So với tách thành động mạch chủ ngẫu nhiên (spontaneous dissection), tách thành động mạch chủ do điều trị có khuynh hướng xảy ra ở những bệnh nhân già hơn và có một tỷ lệ mắc phải bệnh xơ vữa động mạch cao hơn. Chấn thương là một nguyên nhân không thường thấy của tách thành động mạch chủ. Về phương diện cơ thể bệnh lý, tách thành động mạch chủ được liên kết với cystic medial necrosis. Tách thành động mạch chủ thường gặp hơn ở nam giới (tỷ suất nam/nữ = 3/1)
Cao huyết áp là nguyên nhân quan trọng nhất ; nó hiện diện trong 70-90% các bệnh nhân phát triển tách thành động mạch chủ. Những rối loạn bẩm sinh liên kết với tách thành động mạch chủ gồm có hội chứng Marfan, hội chứng Ehlers-Danlos, van động mạch chủ hai lá bẩm sinh, và hẹp động mạch chủ (aortic coartation), hội chứng Turner, viêm động mạch chủ tế bào khổng lồ (giant-cell aortitis), và viêm đa sụn tái phát (relapsing polychondritis). Cũng có một sự liên kết với thai nghén. Một nửa của tất cả các tách thành động mạch chủ ở các phụ nữ dưới 40 đã được báo cáo xảy ra trong thời kỳ thai nghén, thường nhất trong tam cá nguyệt thứ ba. Cũng như nhồi màu cơ tim cấp tính, chết đột ngột do tim, và ngừng tim, tách thành động mạch chủ được liên kết với những thay đổi về tỷ lệ mắc phải theo nhịp ngày đêm và theo mùa. Tách thành động mạch chủ xảy ra với tần số cao hơn trong những giờ buổi sáng so với những lúc khác trong ngày và vào những tháng mùa đông so với những lúc khác trong năm. Sự biến thiên này dường như tương quan với những thay đổi sinh lý về huyết áp.
Ngoài ra tách thành động mạch chủ được mô tả sau những thủ thuật nội hay ngoại khoa, gồm những thủ thuật trong đó động mạch chủ được đi vào, đưa vào những thiết bị bơm bóng ngược dòng động mạch chủ (aortic counterpulsation devices), và thông động mạch chủ và những nhánh chính. Tách thành động mạch chủ do điều trị (iatrogenic dissection) được nghĩ là một biến chứng hiếm. Thí dụ tách thành động mạch chủ sau mổ tim đã được báo cáo trong 0,12 đến 0,16% các trường hợp. So với tách thành động mạch chủ ngẫu nhiên (spontaneous dissection), tách thành động mạch chủ do điều trị có khuynh hướng xảy ra ở những bệnh nhân già hơn và có một tỷ lệ mắc phải bệnh xơ vữa động mạch cao hơn. Chấn thương là một nguyên nhân không thường thấy của tách thành động mạch chủ. Về phương diện cơ thể bệnh lý, tách thành động mạch chủ được liên kết với cystic medial necrosis. Tách thành động mạch chủ thường gặp hơn ở nam giới (tỷ suất nam/nữ = 3/1)
5/ TÁCH THÀNH ĐỘNG MẠCH CHỦ ĐƯỢC XẾP LOẠI NHƯ THẾ NÀO ?
Hệ thống xếp loại đầu tiên đối với tách thành động mạch chủ là hệ thống xếp loại của DeBakey, ông đã mô tả ba loại tách thành động mạch chủ. Trong loại I, lóc bắt đầu ở rễ của động mạch chủ và lan rộng qua động mạch chủ lên. Loại II được khu trú ở động mach chủ lên. Tách thành động mạch chủ loại III bắt đầu ở dưới chỗ xuất phát của động mạch dưới đòn trái. Trong loại IIIA tách thành được giới hạn vào động mạch chủ ngực, trong khi loại IIIB tách thành đi xuống dưới cơ hoành. Hiếm khi tách thành động mạch chủ loại III triển triển trở lùi về phía quai động mạch chủ và động mạch chủ lên.. Xếp loại Stanford đơn giản hơn và mới gần đây hơn, gồm hai loại : các tách thành động mạch chủ loại A, liên quan động mạch chủ lên, tách thành động mạch chủ loại B, ở dưới động mạch đòn trái.
Hệ thống xếp loại đầu tiên đối với tách thành động mạch chủ là hệ thống xếp loại của DeBakey, ông đã mô tả ba loại tách thành động mạch chủ. Trong loại I, lóc bắt đầu ở rễ của động mạch chủ và lan rộng qua động mạch chủ lên. Loại II được khu trú ở động mach chủ lên. Tách thành động mạch chủ loại III bắt đầu ở dưới chỗ xuất phát của động mạch dưới đòn trái. Trong loại IIIA tách thành được giới hạn vào động mạch chủ ngực, trong khi loại IIIB tách thành đi xuống dưới cơ hoành. Hiếm khi tách thành động mạch chủ loại III triển triển trở lùi về phía quai động mạch chủ và động mạch chủ lên.. Xếp loại Stanford đơn giản hơn và mới gần đây hơn, gồm hai loại : các tách thành động mạch chủ loại A, liên quan động mạch chủ lên, tách thành động mạch chủ loại B, ở dưới động mạch đòn trái.
6/ NHỮNG CƠ CHẾ SINH BỆNH LÝ NÀO ĐƯỢC CHO LÀ LÀM KHỞI PHÁT TÁCH THÀNH ĐỘNG MẠCH CHỦ ?
Bằng cớ hiện nay hỗ trợ hai cơ chế về sự phát sinh tách thành động mạch chủ : vỡ và rách nội mạc của động mạch chủ, và sự phát triển một máu tụ trong thành (intramural hematoma). Rách nội mạc xảy ra ở thành động mạch chủ, thường do cao huyết áp và/hoặc giãn huyết quản. Lực đập (pulsatile force) phân tách các lớp của động mạch chủ. Chỗ phát xuất của rách nội mạc thường nhất là ở động mạch chủ xuống ngay trên các xoang động mạch chủ (aoric sinuses) : trong 60% các trường hợp rách sẽ được tìm thấy ở phần vồng (convex portion) của động mạch chủ lên. Trong 30% các bệnh nhân, vỡ nội mạc nằm ở dưới động mạch dưới đòn trái, trong khi 10% còn lại định vị của tách thành là quai động mạch chủ (aortic arche)
Bằng cớ hiện nay hỗ trợ hai cơ chế về sự phát sinh tách thành động mạch chủ : vỡ và rách nội mạc của động mạch chủ, và sự phát triển một máu tụ trong thành (intramural hematoma). Rách nội mạc xảy ra ở thành động mạch chủ, thường do cao huyết áp và/hoặc giãn huyết quản. Lực đập (pulsatile force) phân tách các lớp của động mạch chủ. Chỗ phát xuất của rách nội mạc thường nhất là ở động mạch chủ xuống ngay trên các xoang động mạch chủ (aoric sinuses) : trong 60% các trường hợp rách sẽ được tìm thấy ở phần vồng (convex portion) của động mạch chủ lên. Trong 30% các bệnh nhân, vỡ nội mạc nằm ở dưới động mạch dưới đòn trái, trong khi 10% còn lại định vị của tách thành là quai động mạch chủ (aortic arche)
7/ NHỮNG ĐẶC ĐIỂM LÂM SÀNG CỦA TÁCH THÀNH ĐỘNG MẠCH CHỦ ?
Biểu hiện lâm sàng nổi bật nhất của tách thành động mạch chủ cấp tính (acute aortic dissection) là các triệu chứng có khởi đầu đột ngột. Vài đặc điểm của cơn đau của tách thành động mạch chủ có thể hữu ích trong chẩn đoán phân biệt nó với những nguyên nhân khác của cơn đau cấp tính, bao gồm nhồi máu cơ tim. Cơn đau ngực khởi đầu đột ngột và dữ dội thường báo hiệu tách thành động mạch chủ. Đau có thể hiện diện trong 90% các bệnh nhân. Các bệnh nhân với tách thành động mạch chủ thường có đau định vị ở trước ngực với hướng lan ra sau lưng. Tính chất của cơn dau thường được mô tả bởi bệnh nhân như là bóc ra (ripping) hay xé rách (tearing). Cơn đau thường có cường độ tối đa ngay khởi đầu và không thuyên giảm. Đau có thể di chuyển theo hướng đi của tách thành động mạch chủ. Trái lại cơn đau của nhồi máu cơ tim có tính chất tăng dần lên (crescendo) và thường được mô tả như là đè ép (pressure) hay như một cảm giác nghiền (a crushing sensation)
Trong những trường hợp tách thành do điều trị (iatrogenic dissection), bệnh cảnh lâm sàng được mô tả trên đây có thể không được áp dụng. Bệnh nhân ít có thể có đau đột ngột, và đau ít khả năng di chuyển. Không đau thường gặp hơn trong tách thành do điều trị, cũng như sự hiện diện của thiếu máu cục bộ và hạ huyết áp.
Biểu hiện lâm sàng nổi bật nhất của tách thành động mạch chủ cấp tính (acute aortic dissection) là các triệu chứng có khởi đầu đột ngột. Vài đặc điểm của cơn đau của tách thành động mạch chủ có thể hữu ích trong chẩn đoán phân biệt nó với những nguyên nhân khác của cơn đau cấp tính, bao gồm nhồi máu cơ tim. Cơn đau ngực khởi đầu đột ngột và dữ dội thường báo hiệu tách thành động mạch chủ. Đau có thể hiện diện trong 90% các bệnh nhân. Các bệnh nhân với tách thành động mạch chủ thường có đau định vị ở trước ngực với hướng lan ra sau lưng. Tính chất của cơn dau thường được mô tả bởi bệnh nhân như là bóc ra (ripping) hay xé rách (tearing). Cơn đau thường có cường độ tối đa ngay khởi đầu và không thuyên giảm. Đau có thể di chuyển theo hướng đi của tách thành động mạch chủ. Trái lại cơn đau của nhồi máu cơ tim có tính chất tăng dần lên (crescendo) và thường được mô tả như là đè ép (pressure) hay như một cảm giác nghiền (a crushing sensation)
Trong những trường hợp tách thành do điều trị (iatrogenic dissection), bệnh cảnh lâm sàng được mô tả trên đây có thể không được áp dụng. Bệnh nhân ít có thể có đau đột ngột, và đau ít khả năng di chuyển. Không đau thường gặp hơn trong tách thành do điều trị, cũng như sự hiện diện của thiếu máu cục bộ và hạ huyết áp.
8/ NHỮNG DẤU HIỆU VẬT LÝ VÀ NHỮNG BIỂU HIỆN LÂM SÀNG NÀO GỢI Ý TÁCH THÀNH ĐỘNG MẠCH CHỦ ?
Lúc khám vật lý, những bệnh nhân với tách thành động mạch chủ có thể có vẻ bị choáng. Tuy nhiên, hơn một nửa các bệnh nhân với tách thành động mạch chủ đoạn xa bị cao huyết áp. Hạ huyết áp gợi ý chèn ép tim (cardiac tamponade) (vỡ vào khoang ngoài tâm mạc), vỡ tách thành động mạch chủ vào các khoang phế mạc hay phúc mạc, hay tắc của các động mạch cánh tay gây nên “ hạ huyết áp giả ” (pseudohypotension). Việc mất các mạch ngoại biên là một chìa khóa quan trọng chỉ sự hiện diện của một tách thành động mạch chủ. Điều này xảy ra ở khoảng ½ các bệnh nhân với tách thành đoạn gần của động mạch chủ (proximal dissection) và có nghĩa các động mạch cánh tay-đầu (brachiocephalic arteries) bị thương tổn. Chỉ 1/6 các bệnh nhân với tách thành đoạn xa xa của động mạch chủ là có sự giảm của một mạch ngoại biên.
Hở van động mạch chủ cấp tính (acute aortic regurgitation) có thể hiện diện trong 50% những bệnh nhân với tách thành đoạn xa động mạch chủ và có thể chỉ do vòng van động mạch chủ (aortic annulus) giãn rộng hay vỡ thật sự các lá của van động mạch chủ. Chèn ép tim (cardiac tamponade) và tràn dịch phế mạc có thể chỉ vỡ tách thành động mạch chủ. Những dấu hiệu này báo trước một tiên lượng xấu và nên được tìm kiếm một cách cẩn thận.
Những dấu hiệu vật lý khác gồm có hội chứng Horner, gây nên do sự đè ép của hạch giao cảm cổ, sự tạo thành những vết lốm đốm ở vùng hông, gợi ý vỡ phình động mạch vào trong khoang hậu phúc mạc, và nhồi máu cơ tim đó tách thành của các động mạch vành. Động mạch vành phải thường bị lóc nhất, và nhồi máu cơ tim được thấy trong 1-2% những bệnh nhân với tách thành động mạch chủ. Nhồi máu và thiếu máu cục bộ mạc treo xảy ra trong dưới 1% các bệnh nhân. Tăng huyết áp nghiêm trọng với huyết áp tâm trương lên cao đến 160mmHg đã được gặp ở những bệnh nhân với tách thành đoạn xa động mạch chủ. Cao huyết áp nghiêm trọng có thể thứ phát thiếu máu cục bộ thận. Hạ huyết áp là một dấu hiệu xấu và được phát hiện trong khoảng 1/5 các bệnh nhân với tách thành động mạch chủ lên. Điều này gợi ý vỡ ra ngoài hay chèn ép tim (cardiac tamponade).
Những biểu hiện ít thường gặp hơn của tách thành động mạch chủ gồm có liệt dây thanh âm đó đè ép dây thần kinh thanh quản quặt ngược trái (left recurrent laryngeal nerve), đè ép các động mạch phổi bởi động mạch chủ giãn rộng, và bloc tim hoàn toàn do sự lan rộng của khối máu tụ động mạch chủ vào trong vùng nút nhĩ thất. Ho ra máu do vỡ vào cây khí phế quản và mửa ra máu do thủng vào thực quản đã được báo cáo.
Lúc khám vật lý, những bệnh nhân với tách thành động mạch chủ có thể có vẻ bị choáng. Tuy nhiên, hơn một nửa các bệnh nhân với tách thành động mạch chủ đoạn xa bị cao huyết áp. Hạ huyết áp gợi ý chèn ép tim (cardiac tamponade) (vỡ vào khoang ngoài tâm mạc), vỡ tách thành động mạch chủ vào các khoang phế mạc hay phúc mạc, hay tắc của các động mạch cánh tay gây nên “ hạ huyết áp giả ” (pseudohypotension). Việc mất các mạch ngoại biên là một chìa khóa quan trọng chỉ sự hiện diện của một tách thành động mạch chủ. Điều này xảy ra ở khoảng ½ các bệnh nhân với tách thành đoạn gần của động mạch chủ (proximal dissection) và có nghĩa các động mạch cánh tay-đầu (brachiocephalic arteries) bị thương tổn. Chỉ 1/6 các bệnh nhân với tách thành đoạn xa xa của động mạch chủ là có sự giảm của một mạch ngoại biên.
Hở van động mạch chủ cấp tính (acute aortic regurgitation) có thể hiện diện trong 50% những bệnh nhân với tách thành đoạn xa động mạch chủ và có thể chỉ do vòng van động mạch chủ (aortic annulus) giãn rộng hay vỡ thật sự các lá của van động mạch chủ. Chèn ép tim (cardiac tamponade) và tràn dịch phế mạc có thể chỉ vỡ tách thành động mạch chủ. Những dấu hiệu này báo trước một tiên lượng xấu và nên được tìm kiếm một cách cẩn thận.
Những dấu hiệu vật lý khác gồm có hội chứng Horner, gây nên do sự đè ép của hạch giao cảm cổ, sự tạo thành những vết lốm đốm ở vùng hông, gợi ý vỡ phình động mạch vào trong khoang hậu phúc mạc, và nhồi máu cơ tim đó tách thành của các động mạch vành. Động mạch vành phải thường bị lóc nhất, và nhồi máu cơ tim được thấy trong 1-2% những bệnh nhân với tách thành động mạch chủ. Nhồi máu và thiếu máu cục bộ mạc treo xảy ra trong dưới 1% các bệnh nhân. Tăng huyết áp nghiêm trọng với huyết áp tâm trương lên cao đến 160mmHg đã được gặp ở những bệnh nhân với tách thành đoạn xa động mạch chủ. Cao huyết áp nghiêm trọng có thể thứ phát thiếu máu cục bộ thận. Hạ huyết áp là một dấu hiệu xấu và được phát hiện trong khoảng 1/5 các bệnh nhân với tách thành động mạch chủ lên. Điều này gợi ý vỡ ra ngoài hay chèn ép tim (cardiac tamponade).
Những biểu hiện ít thường gặp hơn của tách thành động mạch chủ gồm có liệt dây thanh âm đó đè ép dây thần kinh thanh quản quặt ngược trái (left recurrent laryngeal nerve), đè ép các động mạch phổi bởi động mạch chủ giãn rộng, và bloc tim hoàn toàn do sự lan rộng của khối máu tụ động mạch chủ vào trong vùng nút nhĩ thất. Ho ra máu do vỡ vào cây khí phế quản và mửa ra máu do thủng vào thực quản đã được báo cáo.
9/ NHỮNG DỮ KIỆN XÉT NGHIỆM VÀ X QUANG NÀO LÀ HỮU ÍCH TRONG VIỆC XÁC ĐỊNH CHẨN ĐOÁN TÁCH THÀNH ĐỘNG MẠCH CHỦ ?
Những dữ kiện xét nghiệm thường không phát hiện. Các bệnh nhân có thể thiếu máu do mất máu vào trong lòng mạch giả (false lumen) của tách thành động mạch chủ. Các bệnh nhân có thể có tăng bạch cầu mức độ vừa phải với đếm bạch cầu từ 10.000 đến 14.000 tế bào/mL. Những nồng độ của LDH và bilirubin đôi khi tăng cao bởi vì huyết dung trong lòng mạch giả. Đông máu rải rác trong lòng mạch đã được ghi nhận. Điện tâm đồ có thể hữu ích bởi vì nó không cho thấy những dấu hiệu thiếu máu cục bộ ở những bệnh nhân với đau ngực dữ dội. Kịch bản này khiến nghĩ đến tách thành động mạch chủ.
Khám X quang ngực thường cung cấp thông tin có giá trị. Ở 90% các bệnh nhân có một bất thường ở động mạch chủ được nhìn thấy trên phim ngực. Dấu hiệu thông thường nhất là là bóng động mạch chủ và trung thất giãn rộng (widening of the aorta and the mediastinum). Dấu hiệu đặc hiệu nhất trên phim X quang ngực có thể là sự tách rời của calcium hiện diện trong nội mạc của động mạch chủ khỏi bờ ngoài của lòng giả (false channel). Bình thường khoảng cách này không hơn 0,5 cm. Một khoảng cách hơn 1 cm rất gợi ý tách thành động mạch chủ, điều được gọi là dấu hiệu vôi hóa (calcium sign). Trong những trường hợp tách thành động mạch chủ do điều trị (iatrogenic dissection), các dấu hiệu X quang ít đáng tin cậy hơn nhiều. Những dấu hiệu trung thất giãn rộng, đường biên động mạch chủ bất thường, dải nội mạc (intimal flap), hay lòng giả (false lumen) có tỷ lệ thường được nhìn thấy khoảng 1/2 trong tách thành động mạch chủ do điều trị (iatrogenic dissection) so với tách thành động mạch chủ ngẫu nhiên (spontaneous dissection).
Những dữ kiện xét nghiệm thường không phát hiện. Các bệnh nhân có thể thiếu máu do mất máu vào trong lòng mạch giả (false lumen) của tách thành động mạch chủ. Các bệnh nhân có thể có tăng bạch cầu mức độ vừa phải với đếm bạch cầu từ 10.000 đến 14.000 tế bào/mL. Những nồng độ của LDH và bilirubin đôi khi tăng cao bởi vì huyết dung trong lòng mạch giả. Đông máu rải rác trong lòng mạch đã được ghi nhận. Điện tâm đồ có thể hữu ích bởi vì nó không cho thấy những dấu hiệu thiếu máu cục bộ ở những bệnh nhân với đau ngực dữ dội. Kịch bản này khiến nghĩ đến tách thành động mạch chủ.
Khám X quang ngực thường cung cấp thông tin có giá trị. Ở 90% các bệnh nhân có một bất thường ở động mạch chủ được nhìn thấy trên phim ngực. Dấu hiệu thông thường nhất là là bóng động mạch chủ và trung thất giãn rộng (widening of the aorta and the mediastinum). Dấu hiệu đặc hiệu nhất trên phim X quang ngực có thể là sự tách rời của calcium hiện diện trong nội mạc của động mạch chủ khỏi bờ ngoài của lòng giả (false channel). Bình thường khoảng cách này không hơn 0,5 cm. Một khoảng cách hơn 1 cm rất gợi ý tách thành động mạch chủ, điều được gọi là dấu hiệu vôi hóa (calcium sign). Trong những trường hợp tách thành động mạch chủ do điều trị (iatrogenic dissection), các dấu hiệu X quang ít đáng tin cậy hơn nhiều. Những dấu hiệu trung thất giãn rộng, đường biên động mạch chủ bất thường, dải nội mạc (intimal flap), hay lòng giả (false lumen) có tỷ lệ thường được nhìn thấy khoảng 1/2 trong tách thành động mạch chủ do điều trị (iatrogenic dissection) so với tách thành động mạch chủ ngẫu nhiên (spontaneous dissection).
10/ NHỮNG THỦ THUẬT HAY NHỮNG CÁCH CHỤP HÌNH ẢNH NÀO HỮU ÍCH TRONG VIỆC XÁC ĐỊNH CHẨN ĐOÁN CỦA TÁCH THÀNH ĐỘNG MẠCH CHỦ ?
Bảng sau đây duyệt xét lại những assets và những hạn chế của các thăm dò chẩn đoán chính được sử dụng trong đánh giá những bệnh nhân nghi tách thành động mạch chủ.
Siêu âm qua thành ngực và qua thực quản đã trở nên một kỹ thuật quan trọng trong chẩn đoán tách thành động mạch chủ. Nó cho phép đánh giá nhanh chóng bệnh nhân và có thể được thực hiện ở bất cứ nơi nào. Chẩn đoán tách thành động mạch chủ căn cứ trên sự tìm thấy dải nội mạc (intimal flap) phân chia một lòng thật và giả của động mạch chủ. Ở 75% những bệnh nhân với tách thành động mạch chủ loại A, siêu âm qua ngực xác định chẩn đoán, trong khi kỹ thuật này nhận diện 40% tách thành động mạch chủ loại B. Siêu âm cũng cho phép đánh giá chức năng van tim (hở van động mạch chủ, sự hiện diện của tràn dịch màng ngoài tim và chức năng tâm thất trái). Trong hầu hết các trường hợp một kỹ thuật chẩn đoán bổ sung được sử dụng để xác nhận chẩn đoán và nếu có thể, định vị trí nguồn gốc của tách thành động mạch chủ.
Siêu âm qua thực quản (TEE : transesophageal echocardiography) đang được sử dụng ngày càng nhiều để đánh giá động mạch chủ ngực và có một độ nhạy cảm 80% và một độ đặc hiệu lên đến 96% trong việc chứng minh một dải nội mạc (intimal flap) trong tách thành động mạch chủ lên. Tuy nhiên, chỉ 70% các tách thành động mạch chủ đoạn xa được chứng tỏ bởi siêu âm qua thực quản. Các bệnh nhân không ổn định có thể được đánh giá nhanh chóng khi sử dụng siêu âm qua thực quản trong phòng cấp cứu, đơn vị hồi sức tăng cường hay trong phòng mổ. Thông tin khác có thể nhận được từ kỹ thuật này trong khi tiến hành phẫu thuật. Năng lực của van động mạch chủ có thể được đánh giá trong siêu âm qua thực quản, và nếu cần phải sửa, sự thích đáng của sự sửa chữa này có thể được đánh giá. Ngoài ra sự hiện diện và mức độ lan rộng của bệnh xơ mỡ động mạch của động mạch chủ có thể được đánh giá bởi siêu âm qua thực quản. Vì những lý do này và bởi vì có thể mang theo, siêu âm qua thực quản đang xuất hiện như công cụ chẩn đoán hữu ích nhất trong việc đánh giá những bệnh nhân với tách thành động mạch chủ.
Những kỹ thuật chụp hình ảnh khác gồm có chụp cắt lớp vi tính quy ước conventional computed topography), chụp cắt lớp vi tính cực nhanh (ultrafast CT), chụp cộng hưởng từ (MRI), và chụp mạch (angiography). Tất cả những kỹ thuật này đòi hỏi bệnh nhân phải ở trong tình trạng ổn định và chịu được sự chuyển đến phòng X quang. Chụp cắt lớp vi tính (CT) thường được sử dụng để chẩn đoán bệnh động mạch chủ ngực. Nó không xâm nhập và đặc biệt có giá trị trong việc chứng tỏ máu tụ trong thành (intramural hematoma) và các loét xơ vữa xuyên (penetrating atherosclerotic ulcers) của động mạch chủ ngực. Ngoài ra chụp cắt lớp vi tính sẽ cho thấy, trong hình bóng động mạch chủ, thành động mạch bị tách thành hai lòng (channels). Tính chính xác chẩn đoán của chụp cắt lớp vi tính nhiều nhất là 85%. Kỹ thuật này đòi hỏi sử dụng chất cản quang tĩnh mạch, làm xấu chức năng thận ở vài bệnh nhân. Chụp cắt lớp vi tính hữu ích nhất để theo dõi những bệnh nhân mà chẩn đoán tách thành động mạch chủ đã được thực hiện và đang được điều trị nội khoa. Chụp cắt lớp vi tính cực nhanh (ultrafast CT) nhạy cảm và đặc hiệu trong chẩn đoán tách thành động mạch chủ hơn là chụp cắt lớp vi tính quy ước. Chụp cộng hưởng từ rất chính xác và đặc hiệu trong chẩn đoán tách thành động mạch chủ. MRI cho một chụp hình ảnh rất tốt trong tách thành động mạch chủ loại A lẫn loại B, và có thể nhận diện một cách chính xác điểm vào nội mạc (intimal entry point). Chụp cộng hưởng từ cũng cho phép thăm dò những nhánh quan trọng của động mạch chủ mà không cần dùng những chất cản quang tĩnh mạch. Những thông tin khác thu được nhờ sử dụng chụp cộng hưởng từ gồm có đánh giá van động mạch chủ, ngoại tâm mạc, và chức năng của tâm thất trái. Tính hữu ích của chụp cộng hưởng từ bị hạn chế vì bệnh nhân bị đau nặng không có khả năng chịu được thủ thuật lâu dài.
Chụp mạch (angiography) là phương thức xác định để chẩn đoán tách thành động mạch chủ và thường được đòi hỏi đối với những bệnh nhân được mổ phiên trên động mạch chủ ngực. Chụp mạch cho phép xác định vị trí tách thành động mạch chủ, mức độ lan rộng của nó, và sự vẹn toàn của các thân động mạch chính xuất phát từ động mạch chủ. Trong hầu hết các trường hợp, cả những lòng mạch thật và giả có thể được nhận diện. Những dấu hiệu then chốt khác chứng tỏ sự hiện diện của tách thành động mạch chủ trên chụp mạch gồm có đường sáng (linear lucency), thể hiện nội và trung mạc của động mạch chủ phân chia hai lòng mạch (channel), sự méo mó của cột chất cản quang, và luồng chảy ngược hay ứ đọng trong động mạch chủ. Hở vạn động mạch chủ có thể được chứng mình bằng chụp mạch.
Bảng sau đây duyệt xét lại những assets và những hạn chế của các thăm dò chẩn đoán chính được sử dụng trong đánh giá những bệnh nhân nghi tách thành động mạch chủ.
Siêu âm qua thành ngực và qua thực quản đã trở nên một kỹ thuật quan trọng trong chẩn đoán tách thành động mạch chủ. Nó cho phép đánh giá nhanh chóng bệnh nhân và có thể được thực hiện ở bất cứ nơi nào. Chẩn đoán tách thành động mạch chủ căn cứ trên sự tìm thấy dải nội mạc (intimal flap) phân chia một lòng thật và giả của động mạch chủ. Ở 75% những bệnh nhân với tách thành động mạch chủ loại A, siêu âm qua ngực xác định chẩn đoán, trong khi kỹ thuật này nhận diện 40% tách thành động mạch chủ loại B. Siêu âm cũng cho phép đánh giá chức năng van tim (hở van động mạch chủ, sự hiện diện của tràn dịch màng ngoài tim và chức năng tâm thất trái). Trong hầu hết các trường hợp một kỹ thuật chẩn đoán bổ sung được sử dụng để xác nhận chẩn đoán và nếu có thể, định vị trí nguồn gốc của tách thành động mạch chủ.
Siêu âm qua thực quản (TEE : transesophageal echocardiography) đang được sử dụng ngày càng nhiều để đánh giá động mạch chủ ngực và có một độ nhạy cảm 80% và một độ đặc hiệu lên đến 96% trong việc chứng minh một dải nội mạc (intimal flap) trong tách thành động mạch chủ lên. Tuy nhiên, chỉ 70% các tách thành động mạch chủ đoạn xa được chứng tỏ bởi siêu âm qua thực quản. Các bệnh nhân không ổn định có thể được đánh giá nhanh chóng khi sử dụng siêu âm qua thực quản trong phòng cấp cứu, đơn vị hồi sức tăng cường hay trong phòng mổ. Thông tin khác có thể nhận được từ kỹ thuật này trong khi tiến hành phẫu thuật. Năng lực của van động mạch chủ có thể được đánh giá trong siêu âm qua thực quản, và nếu cần phải sửa, sự thích đáng của sự sửa chữa này có thể được đánh giá. Ngoài ra sự hiện diện và mức độ lan rộng của bệnh xơ mỡ động mạch của động mạch chủ có thể được đánh giá bởi siêu âm qua thực quản. Vì những lý do này và bởi vì có thể mang theo, siêu âm qua thực quản đang xuất hiện như công cụ chẩn đoán hữu ích nhất trong việc đánh giá những bệnh nhân với tách thành động mạch chủ.
Những kỹ thuật chụp hình ảnh khác gồm có chụp cắt lớp vi tính quy ước conventional computed topography), chụp cắt lớp vi tính cực nhanh (ultrafast CT), chụp cộng hưởng từ (MRI), và chụp mạch (angiography). Tất cả những kỹ thuật này đòi hỏi bệnh nhân phải ở trong tình trạng ổn định và chịu được sự chuyển đến phòng X quang. Chụp cắt lớp vi tính (CT) thường được sử dụng để chẩn đoán bệnh động mạch chủ ngực. Nó không xâm nhập và đặc biệt có giá trị trong việc chứng tỏ máu tụ trong thành (intramural hematoma) và các loét xơ vữa xuyên (penetrating atherosclerotic ulcers) của động mạch chủ ngực. Ngoài ra chụp cắt lớp vi tính sẽ cho thấy, trong hình bóng động mạch chủ, thành động mạch bị tách thành hai lòng (channels). Tính chính xác chẩn đoán của chụp cắt lớp vi tính nhiều nhất là 85%. Kỹ thuật này đòi hỏi sử dụng chất cản quang tĩnh mạch, làm xấu chức năng thận ở vài bệnh nhân. Chụp cắt lớp vi tính hữu ích nhất để theo dõi những bệnh nhân mà chẩn đoán tách thành động mạch chủ đã được thực hiện và đang được điều trị nội khoa. Chụp cắt lớp vi tính cực nhanh (ultrafast CT) nhạy cảm và đặc hiệu trong chẩn đoán tách thành động mạch chủ hơn là chụp cắt lớp vi tính quy ước. Chụp cộng hưởng từ rất chính xác và đặc hiệu trong chẩn đoán tách thành động mạch chủ. MRI cho một chụp hình ảnh rất tốt trong tách thành động mạch chủ loại A lẫn loại B, và có thể nhận diện một cách chính xác điểm vào nội mạc (intimal entry point). Chụp cộng hưởng từ cũng cho phép thăm dò những nhánh quan trọng của động mạch chủ mà không cần dùng những chất cản quang tĩnh mạch. Những thông tin khác thu được nhờ sử dụng chụp cộng hưởng từ gồm có đánh giá van động mạch chủ, ngoại tâm mạc, và chức năng của tâm thất trái. Tính hữu ích của chụp cộng hưởng từ bị hạn chế vì bệnh nhân bị đau nặng không có khả năng chịu được thủ thuật lâu dài.
Chụp mạch (angiography) là phương thức xác định để chẩn đoán tách thành động mạch chủ và thường được đòi hỏi đối với những bệnh nhân được mổ phiên trên động mạch chủ ngực. Chụp mạch cho phép xác định vị trí tách thành động mạch chủ, mức độ lan rộng của nó, và sự vẹn toàn của các thân động mạch chính xuất phát từ động mạch chủ. Trong hầu hết các trường hợp, cả những lòng mạch thật và giả có thể được nhận diện. Những dấu hiệu then chốt khác chứng tỏ sự hiện diện của tách thành động mạch chủ trên chụp mạch gồm có đường sáng (linear lucency), thể hiện nội và trung mạc của động mạch chủ phân chia hai lòng mạch (channel), sự méo mó của cột chất cản quang, và luồng chảy ngược hay ứ đọng trong động mạch chủ. Hở vạn động mạch chủ có thể được chứng mình bằng chụp mạch.
11/ NHỮNG BỆNH NÀO NÊN ĐƯỢC XÉT ĐẾN TRONG CHẨN ĐOÁN PHÂN BIỆT TÁCH THÀNH ĐỘNG MẠCH CHỦ ?
Chẩn đoán phân biệt của tách thành động mạch chủ cấp tính gồm có nhồi máu cơ tim, nghẽn tắc động mạch phổi, các tai biến mạch máu não, hở van động mạch chủ cấp tính, phình động mạch chủ ngực không tách thành, các kyste hay u trung thất, viêm ngoại tâm mạc, viêm túi mật, viêm phế mạc, đau cơ xương, và nghẽn mạch xơ mỡ (atherosclerotic emboli).
Chẩn đoán phân biệt của tách thành động mạch chủ cấp tính gồm có nhồi máu cơ tim, nghẽn tắc động mạch phổi, các tai biến mạch máu não, hở van động mạch chủ cấp tính, phình động mạch chủ ngực không tách thành, các kyste hay u trung thất, viêm ngoại tâm mạc, viêm túi mật, viêm phế mạc, đau cơ xương, và nghẽn mạch xơ mỡ (atherosclerotic emboli).
12/ NHỮNG BỆNH NHÂN NGHI NGỜ TÁCH THÀNH ĐỘNG MẠCH CHỦ NÊN ĐƯỢC XỬ TRÍ NHƯ THẾ NÀO ?
Điều trị ban đầu nhằm làm dừng lại sự tiến triển của tách thành (dissection). Tình trạng của bệnh nhân nên được ổn định trước khi thực hiện thêm những thăm dò để xác định chẩn đoán. Một thầy thuốc chuyên khoa giải phẫu tim-ngực nên được hội chẩn tức thời. Bệnh nhân nên được đưa vào phòng hồi sức để monitoring và điều trị. Tình trạng lâm sàng và các triệu chứng của bệnh nhân, cũng như huyết áp, nhịp tim, và lưu lượng nước tiểu nên được monitoring cẩn thận. Có thể cần monitoring huyết áp tĩnh mạch trung tâm và/hoặc các áp suất động mạch phổi và lưu lượng tim. Nên thiết đặt một catheter trong động mạch để monitoring huyết áp.
Những mục đích ban đầu của điều trị nội khoa là điều trị cao huyết áp, làm giảm tốc độ của phóng máu thất trái (left ventricular ejection), và điều trị sự đau đớn của bệnh nhân. Hầu hết đều nghĩ rằng huyết áp tâm thu nên được hạ xuống còn 100-120 mmHg, một huyết áp trung bình 60-65 mmHg, hay xuống mức thấp nhất tương hợp với sự tưới máu của các cơ quan sinh tử. Wheat và các cộng sự viên là những người đầu tiên mô tả sự giảm thành công tần số vỡ động mạch chủ nhờ hạ thấp huyết áp động mạch một cách tích cực. Những thăm dò này vạch rõ tầm quan trọng của tốc độ gia tăng áp lực trong động mạch chủ như là thành phần stress lên thành động mạch có thể gây nên và làm lan truyền một tách thành động mạch.
Chế độ điều trị cao huyết áp phải làm giảm huyết áp nhưng không làm gia tăng lưu lượng tim. Điều này là bởi vì một sự gia tăng lưu lượng tim có thể làm gia tăng tốc độ máu chảy, gây nên những lực xé mạnh hơn, do đó làm lan tràn tách thành động mạch.
Một chế độ điều trị chuẩn bao gồm sử dụng một chất giãn mạch có tác dụng nhanh như nitroprusside để hạ huyết áp phối hợp với một thuốc chẹn beta giao cảm tiêm tĩnh mạch như esmolol. Thuốc chẹn beta giao cảm được sử dụng để ngăn ngừa bất cứ một sự gia tăng phản xạ nào của lưu lượng tim do điều trị giãn mạch, và do đó sự phong bế beta thích đáng phải được thiết lập đầu tiên, trước khi bắt đầu điều trị với thuốc giãn mạch.
Ngoài việc điều trị huyết áp, săn sóc hỗ trợ nên gồm có việc xác định xem bệnh nhân bị thiếu máu cục bộ hay nhồi máu cơ tim, và đảm bảo rằng có sẵn đủ máu ở ngân hàng máu trong trường hợp vỡ tách thành động mạch.
Điều trị ban đầu nhằm làm dừng lại sự tiến triển của tách thành (dissection). Tình trạng của bệnh nhân nên được ổn định trước khi thực hiện thêm những thăm dò để xác định chẩn đoán. Một thầy thuốc chuyên khoa giải phẫu tim-ngực nên được hội chẩn tức thời. Bệnh nhân nên được đưa vào phòng hồi sức để monitoring và điều trị. Tình trạng lâm sàng và các triệu chứng của bệnh nhân, cũng như huyết áp, nhịp tim, và lưu lượng nước tiểu nên được monitoring cẩn thận. Có thể cần monitoring huyết áp tĩnh mạch trung tâm và/hoặc các áp suất động mạch phổi và lưu lượng tim. Nên thiết đặt một catheter trong động mạch để monitoring huyết áp.
Những mục đích ban đầu của điều trị nội khoa là điều trị cao huyết áp, làm giảm tốc độ của phóng máu thất trái (left ventricular ejection), và điều trị sự đau đớn của bệnh nhân. Hầu hết đều nghĩ rằng huyết áp tâm thu nên được hạ xuống còn 100-120 mmHg, một huyết áp trung bình 60-65 mmHg, hay xuống mức thấp nhất tương hợp với sự tưới máu của các cơ quan sinh tử. Wheat và các cộng sự viên là những người đầu tiên mô tả sự giảm thành công tần số vỡ động mạch chủ nhờ hạ thấp huyết áp động mạch một cách tích cực. Những thăm dò này vạch rõ tầm quan trọng của tốc độ gia tăng áp lực trong động mạch chủ như là thành phần stress lên thành động mạch có thể gây nên và làm lan truyền một tách thành động mạch.
Chế độ điều trị cao huyết áp phải làm giảm huyết áp nhưng không làm gia tăng lưu lượng tim. Điều này là bởi vì một sự gia tăng lưu lượng tim có thể làm gia tăng tốc độ máu chảy, gây nên những lực xé mạnh hơn, do đó làm lan tràn tách thành động mạch.
Một chế độ điều trị chuẩn bao gồm sử dụng một chất giãn mạch có tác dụng nhanh như nitroprusside để hạ huyết áp phối hợp với một thuốc chẹn beta giao cảm tiêm tĩnh mạch như esmolol. Thuốc chẹn beta giao cảm được sử dụng để ngăn ngừa bất cứ một sự gia tăng phản xạ nào của lưu lượng tim do điều trị giãn mạch, và do đó sự phong bế beta thích đáng phải được thiết lập đầu tiên, trước khi bắt đầu điều trị với thuốc giãn mạch.
Ngoài việc điều trị huyết áp, săn sóc hỗ trợ nên gồm có việc xác định xem bệnh nhân bị thiếu máu cục bộ hay nhồi máu cơ tim, và đảm bảo rằng có sẵn đủ máu ở ngân hàng máu trong trường hợp vỡ tách thành động mạch.
13/ VAI TRÒ CỦA SODIUM NITROPRUSSIDE TRONG ĐIỀU TRỊ TÁCH THÀNH ĐỘNG MẠCH CHỦ CẤP TÍNH ?
Sodium nitroprusside là một chất giãn mạch mạnh và được khuyến nghị như là liệu pháp ban đầu để làm hạ huyết áp toàn thể ở những bệnh nhân với tách thành động mạch chủ. Tuy nhiên, nitroprusside dùng riêng rẽ gây nên một sự gia tăng tốc độ của phóng máu thất trái và góp phần làm nặng tách thành động mạch. Do đó liệu pháp với nitroprusside nên được phối hợp với một thuốc chẹn bêta giao cảm. Esmolol, một thuốc chẹn beta giao cảm có tác dụng ngắn, được cho bằng tiêm truyền liên tục, là thích đáng để kiểm soát tần số tim và tần số gia tăng sóng áp suất động mạch chủ, một yếu tố góp phần làm lan tràn tách thành động mạch chủ. Esmolol được tiêm trực tiếp 500mcg/kg và sau đó bắt đầu tiêm truyền liên tục 50-100 mcg/kg/phút. Có thể nhắc lại những liều tiêm trực tiếp nếu cần để kiểm soát tần số tim, cũng như làm gia tăng liều lượng duy trì mỗi lần 50 mcg/kg. Propranolol cũng đã được sử dụng đối với tách thành động mạch chủ. Các thuốc chẹn bêta giao cảm có thể bị chống chỉ định khi có tim nhịp chậm, hen tim, và suy tim sung huyết.
Sodium nitroprusside tác dụng trực tiếp lên các cơ trơn, gây cả giãn động mạch lẫn tĩnh mạch. Nó làm hạ huyết áp trong vòng 1-2 phút sau khi bắt đầu truyền, và tác dụng chấm dứt trong vòng hai phút sau khi ngừng thuốc. Liều lượng ban đầu là 0,25- 0,5 mcg/kg/phút, chuẩn độ chậm để kiểm soát huyết áp. Có tiềm năng gây ngộ độc cyanide và/hoặc thiocyanate.
Sodium nitroprusside là một chất giãn mạch mạnh và được khuyến nghị như là liệu pháp ban đầu để làm hạ huyết áp toàn thể ở những bệnh nhân với tách thành động mạch chủ. Tuy nhiên, nitroprusside dùng riêng rẽ gây nên một sự gia tăng tốc độ của phóng máu thất trái và góp phần làm nặng tách thành động mạch. Do đó liệu pháp với nitroprusside nên được phối hợp với một thuốc chẹn bêta giao cảm. Esmolol, một thuốc chẹn beta giao cảm có tác dụng ngắn, được cho bằng tiêm truyền liên tục, là thích đáng để kiểm soát tần số tim và tần số gia tăng sóng áp suất động mạch chủ, một yếu tố góp phần làm lan tràn tách thành động mạch chủ. Esmolol được tiêm trực tiếp 500mcg/kg và sau đó bắt đầu tiêm truyền liên tục 50-100 mcg/kg/phút. Có thể nhắc lại những liều tiêm trực tiếp nếu cần để kiểm soát tần số tim, cũng như làm gia tăng liều lượng duy trì mỗi lần 50 mcg/kg. Propranolol cũng đã được sử dụng đối với tách thành động mạch chủ. Các thuốc chẹn bêta giao cảm có thể bị chống chỉ định khi có tim nhịp chậm, hen tim, và suy tim sung huyết.
Sodium nitroprusside tác dụng trực tiếp lên các cơ trơn, gây cả giãn động mạch lẫn tĩnh mạch. Nó làm hạ huyết áp trong vòng 1-2 phút sau khi bắt đầu truyền, và tác dụng chấm dứt trong vòng hai phút sau khi ngừng thuốc. Liều lượng ban đầu là 0,25- 0,5 mcg/kg/phút, chuẩn độ chậm để kiểm soát huyết áp. Có tiềm năng gây ngộ độc cyanide và/hoặc thiocyanate.
14/ CÓ NHỮNG THUỐC THAY THẾ SODIUM NITROPRUSSIDE KHÔNG ?
Có. Nếu nitroprusside không hiệu quả hoặc được dung nạp tồi bởi bệnh nhân, khi đó hầu hết đều nghĩ rằng trimethaphan, một thuốc ức chế hạch thần kinh (ganglionic blocking agent) nên được sử dụng. Tốc độ tiêm truyền khởi đầu là 1mg/phút và liều lượng nên được thích ứng theo huyết áp. Thuốc này có lợi điểm là làm giảm phóng máu thất trái (left ventricular ejection), và không cần dùng thuốc chẹn beta giao cảm. Những biến chứng của loại thuốc này gồm hạ huyết áp nặng, tachyphylaxis đối với hiệu quả của nó, ngủ gà, và liệt giao cảm (sympathoplegia) với bón, bí tiểu, liệt ruột, và giãn đồng tử. Loại thuốc này thường không hiệu quả hơn 48 giờ. Những loại thuốc khác được sử dụng để điều trị tách thành động mạch chủ cấp tính gồm có reserpine và thuốc chẹn kênh canxi (calcium channel antagonists).
Có. Nếu nitroprusside không hiệu quả hoặc được dung nạp tồi bởi bệnh nhân, khi đó hầu hết đều nghĩ rằng trimethaphan, một thuốc ức chế hạch thần kinh (ganglionic blocking agent) nên được sử dụng. Tốc độ tiêm truyền khởi đầu là 1mg/phút và liều lượng nên được thích ứng theo huyết áp. Thuốc này có lợi điểm là làm giảm phóng máu thất trái (left ventricular ejection), và không cần dùng thuốc chẹn beta giao cảm. Những biến chứng của loại thuốc này gồm hạ huyết áp nặng, tachyphylaxis đối với hiệu quả của nó, ngủ gà, và liệt giao cảm (sympathoplegia) với bón, bí tiểu, liệt ruột, và giãn đồng tử. Loại thuốc này thường không hiệu quả hơn 48 giờ. Những loại thuốc khác được sử dụng để điều trị tách thành động mạch chủ cấp tính gồm có reserpine và thuốc chẹn kênh canxi (calcium channel antagonists).
15/ NHỮNG BIẾN CHỨNG ĐỘC CỦA ĐIỀU TRỊ VỚI SODIUM NITROPRUSSIDE ? CHÚNG CÓ THỂ ĐƯỢC NHẬN BIẾT VÀ ĐIỀU TRỊ NHƯ THẾ NÀO ?
Ngộ dộc cyanide và thiocyanate. Không nên cho bệnh nhân những liều lớn hơn 10 mcg/kg/ phút và liều toàn thể không được vượt quá 3-3,5 mg/kg. Ngộ độc cyanide có thể được nhận biết do sự dung nạp gia tăng đối với thuốc, dung lượng oxy tĩnh mạch hỗn hợp gia tăng, và sự phát triển nhiễm toan lactic. Ngộ độc thiocyanante được đặc trưng bởi yếu cơ, tăng phản xạ, lú lẫn, mê sảng, và hôn mê. Khi thuốc được truyền với tốc độ hơn 3mcg/giờ trong một thời gian vượt quá 72 giờ, nên đo nồng độ thiocyanate. Những nồng độ thiocyanate dưới 10mg/100ml nói chung được dung nạp tốt. Ngộ độc cyanide có thể được điều trị với amyl nitrite, và sodium thiosulfate. Đối với những bệnh nhân với ngộ độc nặng thiocyanate, thẩm tách máu đã được thực hiện.
Ngộ dộc cyanide và thiocyanate. Không nên cho bệnh nhân những liều lớn hơn 10 mcg/kg/ phút và liều toàn thể không được vượt quá 3-3,5 mg/kg. Ngộ độc cyanide có thể được nhận biết do sự dung nạp gia tăng đối với thuốc, dung lượng oxy tĩnh mạch hỗn hợp gia tăng, và sự phát triển nhiễm toan lactic. Ngộ độc thiocyanante được đặc trưng bởi yếu cơ, tăng phản xạ, lú lẫn, mê sảng, và hôn mê. Khi thuốc được truyền với tốc độ hơn 3mcg/giờ trong một thời gian vượt quá 72 giờ, nên đo nồng độ thiocyanate. Những nồng độ thiocyanate dưới 10mg/100ml nói chung được dung nạp tốt. Ngộ độc cyanide có thể được điều trị với amyl nitrite, và sodium thiosulfate. Đối với những bệnh nhân với ngộ độc nặng thiocyanate, thẩm tách máu đã được thực hiện.
16/ MỘT KHI BỆNH NHÂN ĐÃ ĐƯỢC ỔN ĐỊNH VỀ MẶT NỘI KHOA, NHỮNG PHƯƠNG CÁCH ĐIỀU TRỊ LÀ GÌ ?
Bây giờ có sự nhất trí rằng những bệnh nhân với một tách thành động mạch chủ đoạn gần (loại A) nên được điều trị ngoại khoa, trong khi những bệnh nhân với tách thành động mạch chủ đoạn xa (loại B) có thể được điều trị nội khoa. Những mục tiêu của điều trị ngoại khoa là cắt bỏ đoạn động mạch chủ chứa vết rách nội mạc ở đoạn gần, để phá sách lòng mạch giả (false channel), và để phục hồi tính liên tục của động mạch chủ bằng sử dụng một mẫu ghép hay áp lại với nhau các đầu bị cắt của động mạch chủ. Trong hầu hết tách thành động mạch chủ đoạn gần, cardiopulmonary bypass được sử dụng. Đối với những bệnh nhân với hở van động mạch chủ, có thể treo lại van động mạch chủ, nhưng trong hầu hết các trường hợp cần phải thay van động mạch chủ. Tỷ lệ tử vong đối với những bệnh nhân với tách thành động mạch chủ loại A là khoảng 15-20% ở những trung tâm y tế có nhiều kinh nghiệm nhất. Những công trình nghiên cứu mới đây đã ghi nhận rằng nguy cơ mổ lại sau phẫu thuật sửa chữa loại A gia tăng khi bệnh cảnh ban đầu có hở van động mạch chủ nặng và do đó những bệnh nhân như thế đáng được phẫu thuật sữa chữa tích cực đoạn gần để làm giảm tần số của những biến chứng này. Tranh luận khác mới đây đã nêu lên vấn đề những bệnh nhân già có những tỷ lệ bệnh tật và tử vong cao hơn và chất lượng sống tối hơn sau mổ sửa chữa loại A so với những bệnh nhân trẻ tuổi hơn. Liệu pháp tích cực có được biện minh ở những bệnh nhân già hay không vẫn còn gây tranh cãi.
Mới đây một kỹ thuật nội huyết quản (endovascular technique) được phát triển để điều trị nhóm những bệnh nhân với tách thành động mạch chủ loại A có vết rách nội mạc trong động mạch chủ ngực xuống (descending thoracic aorta) và với lan rộng của tách thành lên động mạch chủ lên (ascending aorta). Phẫu thuật sửa chữa truyền thống những thương tổn như thế đặc biệt khó khăn và có một tiên lượng xấu. Kỹ thuật mới nhằm đặt trong mạch máu một stent-graft qua động mạch đùi ; stent này sau đó đóng lại vết rách nội mạc và cho phép lòng mạch giả bị huyết khối. Một thử nghiệm mới đây đã báo cáo một tỷ lệ thành công 100% khi thực hiện kết quả này và không có những biến chứng liên quan đến thủ thuật.
Điều trị xác định đối với tách thành động mạch chủ loại B thường là nội khoa. Wheat và các cộng sự viên vào năm 1965 đã mô tả một loạt những bệnh nhân với tách thành động mạch chủ đoạn xa (distal dissections) được điều trị thành công bằng phương pháp nội khoa. Ngoại khoa được chỉ định nếu điều trị nội khoa thất bại. Sự thất bại này gồm có bằng cớ sự tách thành tiếp tục, vỡ, thiếu máu cục bộ của một cơ quan hay chi do tách thành động mạch, và đau không được thuyên giảm với điều trị nội khoa. Người ta tin rằng những bệnh nhân với tách thành động mạch chủ đoạn xa có kết quả tốt với điều trị nội khoa hơn là ngoại khoa bởi vì họ có khuynh hướng già hơn, có bệnh xơ vữa động mạch lan rộng, và có những tình trạng nội khoa biến chứng bao gồm bệnh tim và phổi. Hầu hết các bệnh nhân với tách thành động mạch chủ đoạn xa có thể được điều trị nội khoa : tuy nhiên 1/3 những bệnh nhân này sẽ cần ngoại khoa đối với sự lớn lên của một phình mạch và/hay tách thành động mạch. Các bệnh nhân với tách thành động mạch chủ đoạn xa được điều trị kinh diễn với các thuốc chẹn beta giao cảm và những thuốc chống cao áp chuẩn khác. Họ nên được theo dõi sát tiến triển của tách thành động mạch và thăm khám thường xuyên thầy thuốc điều trị và đánh giá không xâm nhập mức độ lan rộng của tách thành động mạch chủ.
Reference : Critical Care Secrets.Bây giờ có sự nhất trí rằng những bệnh nhân với một tách thành động mạch chủ đoạn gần (loại A) nên được điều trị ngoại khoa, trong khi những bệnh nhân với tách thành động mạch chủ đoạn xa (loại B) có thể được điều trị nội khoa. Những mục tiêu của điều trị ngoại khoa là cắt bỏ đoạn động mạch chủ chứa vết rách nội mạc ở đoạn gần, để phá sách lòng mạch giả (false channel), và để phục hồi tính liên tục của động mạch chủ bằng sử dụng một mẫu ghép hay áp lại với nhau các đầu bị cắt của động mạch chủ. Trong hầu hết tách thành động mạch chủ đoạn gần, cardiopulmonary bypass được sử dụng. Đối với những bệnh nhân với hở van động mạch chủ, có thể treo lại van động mạch chủ, nhưng trong hầu hết các trường hợp cần phải thay van động mạch chủ. Tỷ lệ tử vong đối với những bệnh nhân với tách thành động mạch chủ loại A là khoảng 15-20% ở những trung tâm y tế có nhiều kinh nghiệm nhất. Những công trình nghiên cứu mới đây đã ghi nhận rằng nguy cơ mổ lại sau phẫu thuật sửa chữa loại A gia tăng khi bệnh cảnh ban đầu có hở van động mạch chủ nặng và do đó những bệnh nhân như thế đáng được phẫu thuật sữa chữa tích cực đoạn gần để làm giảm tần số của những biến chứng này. Tranh luận khác mới đây đã nêu lên vấn đề những bệnh nhân già có những tỷ lệ bệnh tật và tử vong cao hơn và chất lượng sống tối hơn sau mổ sửa chữa loại A so với những bệnh nhân trẻ tuổi hơn. Liệu pháp tích cực có được biện minh ở những bệnh nhân già hay không vẫn còn gây tranh cãi.
Mới đây một kỹ thuật nội huyết quản (endovascular technique) được phát triển để điều trị nhóm những bệnh nhân với tách thành động mạch chủ loại A có vết rách nội mạc trong động mạch chủ ngực xuống (descending thoracic aorta) và với lan rộng của tách thành lên động mạch chủ lên (ascending aorta). Phẫu thuật sửa chữa truyền thống những thương tổn như thế đặc biệt khó khăn và có một tiên lượng xấu. Kỹ thuật mới nhằm đặt trong mạch máu một stent-graft qua động mạch đùi ; stent này sau đó đóng lại vết rách nội mạc và cho phép lòng mạch giả bị huyết khối. Một thử nghiệm mới đây đã báo cáo một tỷ lệ thành công 100% khi thực hiện kết quả này và không có những biến chứng liên quan đến thủ thuật.
Điều trị xác định đối với tách thành động mạch chủ loại B thường là nội khoa. Wheat và các cộng sự viên vào năm 1965 đã mô tả một loạt những bệnh nhân với tách thành động mạch chủ đoạn xa (distal dissections) được điều trị thành công bằng phương pháp nội khoa. Ngoại khoa được chỉ định nếu điều trị nội khoa thất bại. Sự thất bại này gồm có bằng cớ sự tách thành tiếp tục, vỡ, thiếu máu cục bộ của một cơ quan hay chi do tách thành động mạch, và đau không được thuyên giảm với điều trị nội khoa. Người ta tin rằng những bệnh nhân với tách thành động mạch chủ đoạn xa có kết quả tốt với điều trị nội khoa hơn là ngoại khoa bởi vì họ có khuynh hướng già hơn, có bệnh xơ vữa động mạch lan rộng, và có những tình trạng nội khoa biến chứng bao gồm bệnh tim và phổi. Hầu hết các bệnh nhân với tách thành động mạch chủ đoạn xa có thể được điều trị nội khoa : tuy nhiên 1/3 những bệnh nhân này sẽ cần ngoại khoa đối với sự lớn lên của một phình mạch và/hay tách thành động mạch. Các bệnh nhân với tách thành động mạch chủ đoạn xa được điều trị kinh diễn với các thuốc chẹn beta giao cảm và những thuốc chống cao áp chuẩn khác. Họ nên được theo dõi sát tiến triển của tách thành động mạch và thăm khám thường xuyên thầy thuốc điều trị và đánh giá không xâm nhập mức độ lan rộng của tách thành động mạch chủ.
BS NGUYỄN VĂN THỊNH
(27/1/2013)
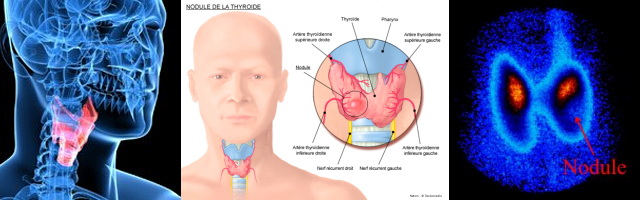
 Ở Pháp, những phẫu thuật cắt bỏ tuyến giáp vì nghi ung thư vẫn còn nhiều.
Ở Pháp, những phẫu thuật cắt bỏ tuyến giáp vì nghi ung thư vẫn còn nhiều.