 RUNG NHĨ
RUNG NHĨ(ATRIAL FIBRILLATION)
Saul G. Myerson
Robin P. Choudhury
Clinical Lecturer in Cardiovascular Medicine
University of Oxford, Oxford, UK
Andrew Mitchell
Specialist registrar in Cardiology
John Radcliffe Hospital, Oxford, UK
Robin P. Choudhury
Clinical Lecturer in Cardiovascular Medicine
University of Oxford, Oxford, UK
Andrew Mitchell
Specialist registrar in Cardiology
John Radcliffe Hospital, Oxford, UK
– Loạn nhịp lâm sàng thông thường nhất, ảnh hưởng 1% dân số.
– Các triệu chứng là do một tần số tâm thất nhanh, không đều và do mất sự góp phần của tâm nhĩ vào đổ đầy thất (ventricular filling) và cung lượng tim (cardiac output).
– Các bệnh nhân có thể không có triệu chứng, bị hồi hộp, đau ngực, khó thở, presyncope, ngất, hay phù phổi.
– Rung nhĩ có thể kịch phát (paroxysmal) (ngẫu nhiên trở lại nhịp xoang), dai dẳng (persistent) (đòi hỏi chuyển nhịp bằng thuốc hay sốc điện để tái phục nhịp xoang) hay thường trực (permanent) (nhịp xoang không thể được phục hồi).
– Nguy cơ huyết khối tắc mạch (thromboembolic risk) do sự phát sinh rung nhĩ và sự phục hồi nhịp xoang cần phải được xét đến khi đánh giá những chiến lược điều trị khác nhau. Cục huyết khối nhĩ trái do mất co bóp tâm nhĩ và do gia tăng máu ứ đọng trong tâm nhĩ trái. Sự phục hồi nhịp xoang tái lập chức năng co bóp của tâm nhĩ và đưa đến nghẽn mạch (embolism) của bất cứ huyết khối tâm nhĩ nào hiện diện. Nguy cơ này nên được xét đến dầu chuyển nhịp bằng thuốc hay bằng sốc điện đã xảy ra.
– Các triệu chứng là do một tần số tâm thất nhanh, không đều và do mất sự góp phần của tâm nhĩ vào đổ đầy thất (ventricular filling) và cung lượng tim (cardiac output).
– Các bệnh nhân có thể không có triệu chứng, bị hồi hộp, đau ngực, khó thở, presyncope, ngất, hay phù phổi.
– Rung nhĩ có thể kịch phát (paroxysmal) (ngẫu nhiên trở lại nhịp xoang), dai dẳng (persistent) (đòi hỏi chuyển nhịp bằng thuốc hay sốc điện để tái phục nhịp xoang) hay thường trực (permanent) (nhịp xoang không thể được phục hồi).
– Nguy cơ huyết khối tắc mạch (thromboembolic risk) do sự phát sinh rung nhĩ và sự phục hồi nhịp xoang cần phải được xét đến khi đánh giá những chiến lược điều trị khác nhau. Cục huyết khối nhĩ trái do mất co bóp tâm nhĩ và do gia tăng máu ứ đọng trong tâm nhĩ trái. Sự phục hồi nhịp xoang tái lập chức năng co bóp của tâm nhĩ và đưa đến nghẽn mạch (embolism) của bất cứ huyết khối tâm nhĩ nào hiện diện. Nguy cơ này nên được xét đến dầu chuyển nhịp bằng thuốc hay bằng sốc điện đã xảy ra.

I. NHỮNG NGUYÊN NHÂN CHÍNH
Không rõ nguyên nhân, cao huyết áp, bệnh van hai lá, bệnh cơ tim (thiếu
máu cục bộ, giãn hay phì đại), nhiễm trùng cấp tính, nhiễm độc do tuyến
giáp (thyrotoxicosis), sau phẫu thuật
II. CHẨN ĐOÁN ĐIỆN TÂM ĐỒ
Nhịp thất không đều. Không có hoạt động nhĩ (mặc dầu chuyển đạo V1 thường có một đường cơ bản thô, rung nhanh.
Nhịp thất không đều. Không có hoạt động nhĩ (mặc dầu chuyển đạo V1 thường có một đường cơ bản thô, rung nhanh.

III. ĐIỀU TRỊ
1/ NHỮNG NGUYÊN TẮC CHUNG
– Hai chiến lược chính là tái phục nhịp xoang hay kiểm soát tần số thất. Vài điều trị dược học có thể nhằm vào cả hai.
– Nếu thời gian rung nhĩ lớn hơn 48 giờ, có một nguy cơ huyết khối nghẽn mạch gia tăng khi tái phục nhịp xoang.
– Do đó, nếu rung nhĩ hiện diện hơn 48 giờ, chuyển nhịp chỉ nên được thực hiện nếu bệnh nhân được điều trị kháng đông có hiệu quả trong thời gian dài, hay đã được thực hiện một siêu âm tim qua thực quản (transoesophageal echocardiogram) để loại bỏ huyết khối tâm nhĩ trái, hay khi tình trạng huyết động không ổn định và các lợi ích của chuyển nhịp vượt quá những nguy cơ huyết khối tĩnh mạch.
– Nếu bệnh nhân với rung nhĩ dưới 48 giờ, vấn đề nan giải là giữa việc chờ đợi để xem rung nhĩ có ngừng lại một cách ngẫu nhiên hay không, hay thử chuyển nhịp ngay trước khi giới hạn 48 giờ được đạt đến. Chừng nào một điều trị kháng đông được bắt đầu với héparine, có đủ thời gian để đánh giá bệnh nhân và quyết định căn cứ trên các triệu chứng, tình trạng huyết động.
– Nếu không biết khi nào xảy ra rung nhĩ, hãy giả định rằng thời gian lớn hơn 48 giờ.
2/ RUNG NHĨ VỚI RỐI LOẠN HUYẾT ĐỘNG NẶNG.
– Tần số thất > 150, hạ huyết áp và giảm thông máu (hypoperfusion), mức độ tri giác giảm, phù phổi, thiếu máu cục bộ tim.
– O2
– Heparin IV : 5-10.000 ui
– Sốc điện chế độ đồng bộ (Synchronized DC shock) với an thần/gây mê tổng quát, dùng 200-360 J năng lượng một pha (monophasic energy) hay 150-200 năng lượng hai pha (biphasic energy).
3/ RUNG NHĨ TRIỆU CHỨNG VỚI RỐI LOẠN HUYẾT ĐỘNG NHẸ ĐẾN TRUNG BÌNH
– Tần số thất 100-150, khó thở và/hoặc hạ huyết áp nhẹ. Xét những nguyên nhân khác gây bất ổn định huyết động, thi dụ sepsis.
a/ Khởi đầu < 48 giờ
– Héparine : 5-10.000 ui TM sau đó LMW heparin tiêm dưới da.
– Xét chuyển nhịp bằng thuốc với amiodarone 300mg TM trong 1 giờ.
– Nếu bệnh nhân có tình trạng huyết động tốt, không bị phù phổi và không có bệnh tim thực thể (không bị bệnh tim thiếu máu cục bộ hay bệnh van tim và một siêu âm qua thực quản bình thường) một giải pháp thay thế amiodarone là flecainide 2mg/kg (max 150 mg) TM trong 30 phút. Lên kế hoạch chuyển nhịp bằng sốc điện 2-3 giờ sau nếu điều trị thuốc thất bại.
– Sốc điện chế độ đồng bộ (synchronized DC shock) với an thần/gây mê tổng quát sử dụng 200-360 J năng lượng một pha hay 150 J năng lượng hai pha.
– Nếu chuyển nhịp bằng sốc điện tức thời không sẵn sàng, bắt đầu điều trị với amiodarone trong khi chờ đợi.
b/ Khởi đầu > 48 giờ
– Low molecular weight heparin dưới da
– Kiểm soát tần số với một trong các thuốc sau đây :
– Digoxin 500 mcg trong 0,5% saline TM trong 1 giờ hay 0,5 g bằng đường miệng 3 liều cách nhau 12 giờ, sau đó 62,5 – 250 mcg mỗi ngày
– Beta-blocker : metoprolol 25-100 mg 3 lần mỗi ngày bằng
đường miệng.
– Verapamil 40 đến 120 mg 3 lần mỗi ngày bằng đường miệng
– Diltiazem 60-120 mg ba lần mỗi ngày
– Amiodarone có hiệu quả kém trong việc kiểm soát nhanh tần số trong rung nhĩ khi được cho bằng đường miệng, nhưng có thể cho amiodarone 300 mg trong 1 giờ (sau đó xét cho 1200 mg trong 24 giờ qua đường tĩnh mạch trung tâm và sau đó /hoặc 400 mg 3 lần mỗi ngày trong 7 ngày.
– Digoxin và amiodarone là những thuốc được lựa chọn đối với những bệnh nhân được biết bị bệnh tim thực thể và có chức năng thất trái suy giảm.
– Cẩn thận khi cho phối hợp diltiazem hay verapamil với beta-blockers.
4/ RUNG NHĨ VỚI TRIỆU CHỨNG TỐI THIẾU VÀ KHÔNG RỐI LOẠN HUYẾT ĐỘNG.
Tần số thất < 100 đập mỗi phút, thông máu tốt
a/ Khởi đầu < 48 giờ
– Héparine : 5-10.000 ui TM sau đó LMW heparin tiêm dưới da.
– Ở những bệnh nhân trẻ hãy xét tái lập nhịp xoang với amiodarone hay flecainide khi thích đáng. Một chiến lược quan sát và chờ đợi để chuyển nhịp tự nhiên cũng có thể được theo đuổi miễn là điều trị chống đông máu được khởi đầu.
– Chuyển nhịp điện (DC cardioversion) có thể được xét đến trong vòng 48 giờ từ lúc bắt đầu hay lên kế hoạch sau khi điều trị kháng đông thích đáng.
b/ Khởi đầu > 48 giờ
– Điều trị kháng đông và kiểm soát tần số (nếu cần) lúc đầu
– Điều trị chống loạn nhịp có thể được đòi hỏi để làm dễ elective cardioversion một khi đã điều trị chống đông máu hay để kiểm soát tim nhịp nhanh quá mức trong khi gắng sức.
1/ NHỮNG NGUYÊN TẮC CHUNG
– Hai chiến lược chính là tái phục nhịp xoang hay kiểm soát tần số thất. Vài điều trị dược học có thể nhằm vào cả hai.
– Nếu thời gian rung nhĩ lớn hơn 48 giờ, có một nguy cơ huyết khối nghẽn mạch gia tăng khi tái phục nhịp xoang.
– Do đó, nếu rung nhĩ hiện diện hơn 48 giờ, chuyển nhịp chỉ nên được thực hiện nếu bệnh nhân được điều trị kháng đông có hiệu quả trong thời gian dài, hay đã được thực hiện một siêu âm tim qua thực quản (transoesophageal echocardiogram) để loại bỏ huyết khối tâm nhĩ trái, hay khi tình trạng huyết động không ổn định và các lợi ích của chuyển nhịp vượt quá những nguy cơ huyết khối tĩnh mạch.
– Nếu bệnh nhân với rung nhĩ dưới 48 giờ, vấn đề nan giải là giữa việc chờ đợi để xem rung nhĩ có ngừng lại một cách ngẫu nhiên hay không, hay thử chuyển nhịp ngay trước khi giới hạn 48 giờ được đạt đến. Chừng nào một điều trị kháng đông được bắt đầu với héparine, có đủ thời gian để đánh giá bệnh nhân và quyết định căn cứ trên các triệu chứng, tình trạng huyết động.
– Nếu không biết khi nào xảy ra rung nhĩ, hãy giả định rằng thời gian lớn hơn 48 giờ.
2/ RUNG NHĨ VỚI RỐI LOẠN HUYẾT ĐỘNG NẶNG.
– Tần số thất > 150, hạ huyết áp và giảm thông máu (hypoperfusion), mức độ tri giác giảm, phù phổi, thiếu máu cục bộ tim.
– O2
– Heparin IV : 5-10.000 ui
– Sốc điện chế độ đồng bộ (Synchronized DC shock) với an thần/gây mê tổng quát, dùng 200-360 J năng lượng một pha (monophasic energy) hay 150-200 năng lượng hai pha (biphasic energy).
3/ RUNG NHĨ TRIỆU CHỨNG VỚI RỐI LOẠN HUYẾT ĐỘNG NHẸ ĐẾN TRUNG BÌNH
– Tần số thất 100-150, khó thở và/hoặc hạ huyết áp nhẹ. Xét những nguyên nhân khác gây bất ổn định huyết động, thi dụ sepsis.
a/ Khởi đầu < 48 giờ
– Héparine : 5-10.000 ui TM sau đó LMW heparin tiêm dưới da.
– Xét chuyển nhịp bằng thuốc với amiodarone 300mg TM trong 1 giờ.
– Nếu bệnh nhân có tình trạng huyết động tốt, không bị phù phổi và không có bệnh tim thực thể (không bị bệnh tim thiếu máu cục bộ hay bệnh van tim và một siêu âm qua thực quản bình thường) một giải pháp thay thế amiodarone là flecainide 2mg/kg (max 150 mg) TM trong 30 phút. Lên kế hoạch chuyển nhịp bằng sốc điện 2-3 giờ sau nếu điều trị thuốc thất bại.
– Sốc điện chế độ đồng bộ (synchronized DC shock) với an thần/gây mê tổng quát sử dụng 200-360 J năng lượng một pha hay 150 J năng lượng hai pha.
– Nếu chuyển nhịp bằng sốc điện tức thời không sẵn sàng, bắt đầu điều trị với amiodarone trong khi chờ đợi.
b/ Khởi đầu > 48 giờ
– Low molecular weight heparin dưới da
– Kiểm soát tần số với một trong các thuốc sau đây :
– Digoxin 500 mcg trong 0,5% saline TM trong 1 giờ hay 0,5 g bằng đường miệng 3 liều cách nhau 12 giờ, sau đó 62,5 – 250 mcg mỗi ngày
– Beta-blocker : metoprolol 25-100 mg 3 lần mỗi ngày bằng
đường miệng.
– Verapamil 40 đến 120 mg 3 lần mỗi ngày bằng đường miệng
– Diltiazem 60-120 mg ba lần mỗi ngày
– Amiodarone có hiệu quả kém trong việc kiểm soát nhanh tần số trong rung nhĩ khi được cho bằng đường miệng, nhưng có thể cho amiodarone 300 mg trong 1 giờ (sau đó xét cho 1200 mg trong 24 giờ qua đường tĩnh mạch trung tâm và sau đó /hoặc 400 mg 3 lần mỗi ngày trong 7 ngày.
– Digoxin và amiodarone là những thuốc được lựa chọn đối với những bệnh nhân được biết bị bệnh tim thực thể và có chức năng thất trái suy giảm.
– Cẩn thận khi cho phối hợp diltiazem hay verapamil với beta-blockers.
4/ RUNG NHĨ VỚI TRIỆU CHỨNG TỐI THIẾU VÀ KHÔNG RỐI LOẠN HUYẾT ĐỘNG.
Tần số thất < 100 đập mỗi phút, thông máu tốt
a/ Khởi đầu < 48 giờ
– Héparine : 5-10.000 ui TM sau đó LMW heparin tiêm dưới da.
– Ở những bệnh nhân trẻ hãy xét tái lập nhịp xoang với amiodarone hay flecainide khi thích đáng. Một chiến lược quan sát và chờ đợi để chuyển nhịp tự nhiên cũng có thể được theo đuổi miễn là điều trị chống đông máu được khởi đầu.
– Chuyển nhịp điện (DC cardioversion) có thể được xét đến trong vòng 48 giờ từ lúc bắt đầu hay lên kế hoạch sau khi điều trị kháng đông thích đáng.
b/ Khởi đầu > 48 giờ
– Điều trị kháng đông và kiểm soát tần số (nếu cần) lúc đầu
– Điều trị chống loạn nhịp có thể được đòi hỏi để làm dễ elective cardioversion một khi đã điều trị chống đông máu hay để kiểm soát tim nhịp nhanh quá mức trong khi gắng sức.

IV. XỬ TRÍ TIẾP THEO
– Siêu âm tim để tìm kiếm bệnh tim thực thể
– Xét điều trị kháng đông với warfarin, đặc biệt nếu bệnh tim thực thể, tuổi > 70, những yếu tố nguy cơ khác đối với đột qụy, cardioversion được thực hiện khi rung nhĩ hiện diện > 48 giờ, hay nếu hoạch định cardioversion ngoại trú trong thời gian 4 tuần.
– Chiến lược chống loạn nhịp tương lai để phòng ngừa tái phát nếu những đợt trước đây hay bệnh cảnh với rung nhĩ bất ổn huyết động.
– Siêu âm tim để tìm kiếm bệnh tim thực thể
– Xét điều trị kháng đông với warfarin, đặc biệt nếu bệnh tim thực thể, tuổi > 70, những yếu tố nguy cơ khác đối với đột qụy, cardioversion được thực hiện khi rung nhĩ hiện diện > 48 giờ, hay nếu hoạch định cardioversion ngoại trú trong thời gian 4 tuần.
– Chiến lược chống loạn nhịp tương lai để phòng ngừa tái phát nếu những đợt trước đây hay bệnh cảnh với rung nhĩ bất ổn huyết động.
V. NHỮNG SUY XÉT ĐẶC BIỆT ĐỐI VỚI RUNG NHĨ
– Kiểm soát nhanh tần số thất trong Phòng cấp cứu hay ICU cũng có thể được thực hiện với một tiêm truyền liên tục beta-blocker tĩnh mạch esmolol. Điều này có ưu điểm là tác dụng ngắn và có thể được chuẩn độ nâng lên và hạ xuống tùy theo tần số tim và đáp ứng huyết áp.
– Digoxin dùng đơn độc có thể làm chậm tần số tim nghỉ, nhưng hiệu quả của nó có thể bị mất một khi bệnh nhân trở nên hoạt động và di động.
– Kiểm soát nhanh tần số thất trong Phòng cấp cứu hay ICU cũng có thể được thực hiện với một tiêm truyền liên tục beta-blocker tĩnh mạch esmolol. Điều này có ưu điểm là tác dụng ngắn và có thể được chuẩn độ nâng lên và hạ xuống tùy theo tần số tim và đáp ứng huyết áp.
– Digoxin dùng đơn độc có thể làm chậm tần số tim nghỉ, nhưng hiệu quả của nó có thể bị mất một khi bệnh nhân trở nên hoạt động và di động.
Rung Nhĩ tiền hưng phấn (Pre-excited atrial fibrillation)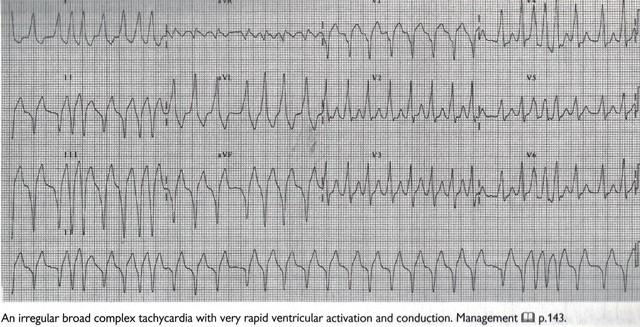 Rung
nhĩ tiền hưng phấn (Pre-excited AF) được dẫn truyền qua một đường phụ
(một tim nhịp rất nhanh, không đều, phức hợp rộng gây những triệu chứng
nghiêm trọng) cần được điều trị với flecainide 2mg/kg (tối đa 150 mg)
trong 10-15 phút. Flecainide làm chậm dẫn truyền qua cả nút nhĩ thất và
đường phụ. Tránh những thuốc phong bế dẫn truyền qua nút nhĩ thất (thí
dụ digoxin, verapamil, và adenosine) Một điều trị khác đối với rung nhĩ
tiền hưng phấn là DC conversion)
Rung
nhĩ tiền hưng phấn (Pre-excited AF) được dẫn truyền qua một đường phụ
(một tim nhịp rất nhanh, không đều, phức hợp rộng gây những triệu chứng
nghiêm trọng) cần được điều trị với flecainide 2mg/kg (tối đa 150 mg)
trong 10-15 phút. Flecainide làm chậm dẫn truyền qua cả nút nhĩ thất và
đường phụ. Tránh những thuốc phong bế dẫn truyền qua nút nhĩ thất (thí
dụ digoxin, verapamil, và adenosine) Một điều trị khác đối với rung nhĩ
tiền hưng phấn là DC conversion)
Reference : Emergencies in cardiology Rung
nhĩ tiền hưng phấn (Pre-excited AF) được dẫn truyền qua một đường phụ
(một tim nhịp rất nhanh, không đều, phức hợp rộng gây những triệu chứng
nghiêm trọng) cần được điều trị với flecainide 2mg/kg (tối đa 150 mg)
trong 10-15 phút. Flecainide làm chậm dẫn truyền qua cả nút nhĩ thất và
đường phụ. Tránh những thuốc phong bế dẫn truyền qua nút nhĩ thất (thí
dụ digoxin, verapamil, và adenosine) Một điều trị khác đối với rung nhĩ
tiền hưng phấn là DC conversion)
Rung
nhĩ tiền hưng phấn (Pre-excited AF) được dẫn truyền qua một đường phụ
(một tim nhịp rất nhanh, không đều, phức hợp rộng gây những triệu chứng
nghiêm trọng) cần được điều trị với flecainide 2mg/kg (tối đa 150 mg)
trong 10-15 phút. Flecainide làm chậm dẫn truyền qua cả nút nhĩ thất và
đường phụ. Tránh những thuốc phong bế dẫn truyền qua nút nhĩ thất (thí
dụ digoxin, verapamil, và adenosine) Một điều trị khác đối với rung nhĩ
tiền hưng phấn là DC conversion)Đọc thêm : Cấp cứu tim mạch số 15, 19, 24, 29, 31, 35, 37, 50
BS NGUYỄN VĂN THỊNH
(26/5/2016)