1/ VACCIN CHỐNG UNG THƯ : BẮT ĐẦU NHỮNG TRẮC NGHIỆM TRÊN NGƯỜI.

Nếu một trong chúng ta có thể tự tạo cho
mình miễn dịch chống lại phần lớn các ung thư ? Và nếu một thuốc chủng
vạn ứng (vaccin universel) có khả năng mang điều cách nay 10 năm là
nguyên nhân đầu tiên gây tử vong ở Pháp xuống hàng bệnh hiếm ? Và nếu
tai ương của thời đại này, giết 8 triệu người mỗi năm trên thế giới và
tỷ lệ mắc bệnh đang gia tăng hằng định, có thể được phòng ngừa bằng
những mũi tiêm đơn thuần ?
Không còn thấy bao trùm lên cuộc sống của mình bóng ma của căn bệnh (ở Pháp một người sinh ra trong những năm 50 có 36% nguy cơ phát một ung thư), ý tưởng dường như quá đẹp để có thể tin được. Tuy vậy, nhiều kíp trên thế giới đang nghiên cứu rất nghiêm chỉnh vấn đề này. Và những kết quả trong phòng thí nghiệm của họ gây ấn tượng….Đến độ những thử nghiệm đầu tiên đã bắt đầu trên các bệnh nhân.
Tất cả các thầy thuốc đều nhất trí nói rằng phòng ngừa là vũ khí tốt nhất chống ung thư. Mặc dầu những tiến bộ về điều trị, trong 10 năm sau chẩn đoán, gần 1/2 những bệnh nhân vẫn còn chết ở Pháp. Ngoại trừ những thuốc hiếm đang còn trong giai đoạn thử nghiệm, sự phòng ngừa này chỉ có tính cách hành vi : ăn uống lành mạnh, tiêu thụ rượu có mức độ, hủy bỏ thuốc lá, tập thể dục, bảo vệ chống ánh nắng mặt trời.
Mặc dầu những thực hành này, được theo một cách nghiêm chỉnh, thu giảm 50% nguy cơ ung thư, nhưng luôn luôn vẫn còn vài yếu tố (tố bẩm di truyền, sự tiếp xúc với ô nhiễm…) mà chống lại chúng cá nhân không thể làm gì nhiều : một tiêm chủng phòng ngừa (vaccination préventive) sẽ hoàn toàn thay đổi cục diện.
Chú ý : đây không phải là phát triển một vaccin nhằm chống lại một nhiễm trùng liên quan với ung thư, như những vaccin hiện có chống lại papillomavirus, liên kết với ung thư cổ tử cung, hay chống lại virus của viêm gan B, tạo điều kiện ung thư gan.
Không, chiến lược được dự kiến hôm nay có tính chất cách mạng và khả dĩ được áp dụng cho tất cả các ung thư, mặc dầu 80% những ung thư này không phải gây nên bởi những nhiễm trùng.
NHƯ MỘT VACCIN CỔ ĐIỂN
Trong những nét lớn, nguyên tắc có thể so sánh với nguyên tắc của những vaccin chống vi khuẩn và siêu vi trùng : đó là dạy cho hệ miễn dịch nhận biết kẻ thù và tiêu diệt nó ngay khi nó xuất hiện. Cơ thể sẽ được cho tiếp xúc lần đầu với những yếu tố đặc trưng của ung thư để chuẩn bị nó phản ứng lại trong trường hợp những khối u thật sự xuất hiện.
Dĩ nhiên, đó không phải là tiêm những tế bào ung thư hoạt động, nhưng đúng hơn một cocktail đặc thù gồm những phân tử mà những tế bào này mang ở bề mặt : những kháng nguyên. Trong số đó là những phân tử được sản xuất bởi những tế bào phôi thai và nhau, cũng hiện diện trong khối u, với hậu quả mong chờ là phần lớn những tế bào ung thư sẽ bị hủy diệt một cách tự nhiên…ngay cả trước khi chúng có thời gian để tạo thành những khối u !.
Cách nay 20 năm, không ai hay hầu như không một ai đã tin điều đó có thể thực hiện được. Bởi vì cùng lúc những nhà nghiên cứu khám phá khả năng này, hiện ra nguy cơ của những tác dụng phụ. Không phải gây ung thư mà đúng hơn làm rối loạn hệ miễn dịch và gây những bệnh tự miễn dịch không kiểm soát được.
Ngoài ra, Louis Weimer, giám đốc của trung tâm Lombardi nghiên cứu về ung thư ở Washington, báo trước rằng ” thách thức, đối với những thuốc chủng phòng ngừa (vaccin préventif) là đảm bảo rằng những nguy cơ là khá thấp để có thể cho chúng ở những người lành mạnh”.
Do đó đại đa số các nhà nghiên cứu đã chọn không chơi với lửa. Tuy nhiên, mặc dầu vậy, vài nhà tiền phong đã muốn mang lại một cơ may cho sự hứa hẹn về một đời sống không ung thư. Và những thí nghiệm mà họ đã tiến hành trong 10 năm qua, cuối cùng đã làm động đậy.
Hàng chục thử nghiệm đã được thực hiện trên chuột. Cocktail những phân tử nhau chống lại mélanome, những tế bào phôi thai chống lại những tế bào ung thư của tiền liệt tuyến, protéine alpha-lactalbumine phòng ngừa ung thư vú…những vaccin được cấu tạo bởi những phân tử hay những tế bào khác nhau đã được tiêm vào những động vật gặm nhấm để khuyến khích hệ miễn dịnh của chúng phá hủy những tế bào ung thư (mang cùng những kháng nguyên) có thể xuất hiện. Và điều này có hiệu quả !
Không cần phải lâu hơn nữa để nghiên cứu tạo một bước nhảy vọt : chuyển từ chuột qua những bệnh nhân thật sự, được chọn theo tố bẩm của họ với vài loại ung thư. Một giai đoạn quyết định !
Năm 2013, Olivera Finn đã công bố những kết quả của trắc nghiệm đầu tiên về tính vô hại của một vaccin được tiến hành trên 36 người : không một độc tính nào đã được quan sát. Do đó bà ta đã phát động vào tháng năm 2014, một trắc nghiệm lâm sàng, được tài trợ bởi viện y tế Hoa Kỳ (NIH). Nhiều chục người, mang những polype ở ruột, đã nhận một mũi tiêm được cho là bảo vệ họ chống lại sự tái xuất hiện của những u hiền tính này, có thể biến thành ung thư đại tràng trong vài năm sau. NHỮNG ĐÍCH ĐẦU TIÊN, NHỮNG UNG THƯ ĐẠI TRÀNG, TỤY TẠNG VÀ VÚ.
NHỮNG ĐÍCH ĐẦU TIÊN, NHỮNG UNG THƯ ĐẠI TRÀNG, TỤY TẠNG VÀ VÚ.
Cuối cùng, hơn 100 người sẽ nhận hoặc một vaccin, hoặc một placebo. ” Trung bình một nửa của những bệnh nhân này phát triển những polype mới sau 3 năm. Nếu không như vậy, chúng ta sẽ biết rằng vaccin đã bảo vệ họ”, Olivera Finn, nhà chuyên môn miễn dịch học ở đại học Pittsburg đã giải thích như vậy. Phán quyết được dự kiến vào năm 2020.
Nếu hy vọng được xác nhận, các thử nghiệm sẽ có thể được tiếp tục.
Và nhà nghiên cứu không có ý định dừng lại đó : ” Chúng tôi đã đệ đơn xin tài trợ để trắc nghiệm vaccin trên những người mang kyste pancréatique. Những người này có nguy cơ quan trọng phát triển ung thư tụy tạng “, bà đã báo trước như vậy.
Một vaccin khác chẳng bao lâu có thể đưa đến một thử nghiệm lâm sàng. Ritika Jaini, nhà nghiên cứu miễn dịch học ở Viện Lerner de Cleveland (Hoa Kỳ) dự kiến “trắc nghiệm, ngay cuối năm 2015, một vaccin phòng ngừa ở những phụ nữ có bẩm chất bị ung thư vú”. Ở đây những nguy cơ do vaccin càng thấp khi kháng nguyên mà nó chống lại, ngoài những tế bào ung thư, chỉ được tìm thấy trong những ống dẫn sữa (canaux lactifères) của tuyến vu, và với lượng rất nhỏ. ” Nguy cơ phá hủy mô này là ở mức tối thiểu so với cắt bỏ phòng ngừa vú mà những phụ nữ rất có bẩm chất với ung thư này phải chịu đựng “, Olivera Finn đã nhắc lại như vậy.
Sự phấn khởi dĩ nhiên là đó. Nhưng thời gian nghiên cứu lâm sàng thì còn dài. Như Louis Weiner nhấn mạnh, ” những ung thư phát triển trên những mô hình chuột biểu hiện những kháng nguyên đặc biệt nhưng không đại diện cho nhiều loại biến dị khác nhau có thể xảy ra trong những ung thư người “. Vậy những thí nghiệm trên chuột không phải là điều đảm bảo của một thành công tương lai trên người. Trước khi lời hứa hẹn ban đầu có thể được xác nhận, phải nhiều thử nghiệm và do đó khoảng 15 năm nhẫn nại mong chờ.
Nếu những chứng cớ vững chắc về tính hiệu quả và tính vô hại của những vaccin đầu tiên được tập hợp, phải chăng điều đó có nghĩa rằng ung thư sẽ có thể được triệt trừ ở người ?
Trên lý thuyết, tất cả các ung thư đều có thể được phòng ngừa bằng tiêm chủng. Vậy những vaccin gồm có những cocktail những kháng nguyên hiện diện ở nhiều ung thư khác nhau có thể bảo vệ phần lớn những khối u.
Tuy nhiên, ” không một vaccin nào hiệu quả 100%, Olivera Finn đã nói như vậy. ” Sẽ không có một vaccin vạn ứng nào cho tất cả mọi người cũng như chống lại tất cả các ung thư “, Martin Kast, giáo sư miễn dịch học của đại học Californie du Sud đã xác nhận như vậy.
Ngoài ra, vào lúc thực hiện trắc nghiệm đầu tiên bởi Olivera Finn, chỉ một nửa những bệnh nhân đã phát triển một phản ứng miễn dịch sau tiêm chủng, điều này gợi ý rằng vaccin này sẽ không hiệu quả cho tất cả mọi người.
John Eaton, thầy thuốc nghiên cứu ở đại học Louisville (Hoa Kỳ) hy vọng rằng những vaccin này ” cũng hiệu quả như những vaccin chống lại các vi trùng”. Hoặc hơn 99%…
Ông ta không phải là người duy nhất nuôi một hy vọng như thế : ” Tiêm chủng dự phòng có thể thu giảm tỷ lệ mắc những bệnh như ung thư vú, một cách tương tự như tác động mà sự tiêm chủng chống bệnh sởi và bệnh bại liệt đã có “, các nhà nghiên cứu Vincent Tuohy và Ritika Jaini đã viết như vậy vào năm 2011, trong tạp chí Annals of Medicine.
Những nhà nghiên cứu khác tỏ ra hoài nghi hơn. Đối với Songdong Meng, nhà nghiên cứu miễn dịch học thuộc Académie des sciences chinoises, ” những ung thư có thể xuất hiện nhiều cách, vậy đó là phức tạp hơn nhiều so với tiêm chủng chống các vi khuẩn cùng một loài, tất cả đều giống nhau”.
HÀNG TRIỆU CUỘC SỐNG LÂM NGUY.
Nhưng ngay cả với một tính hiệu quả một phần, các vaccin chống lại những ung thư chính gây bệnh cho người có thể cứu hàng triệu mạng sống mỗi năm, và làm lợi được những năm hy vọng sống cho loài người nếu toàn bộ dân chúng được tiêm chủng.
Mặc dầu, “trong những năm đến, những người được hưởng là những người có nguy cơ, bởi vì họ tiếp xuất với những sản phẩm sinh ung thư (produits cancérigènes), bởi vì họ tố bẩm về mặt di truyền, hay đã phát triển những thương tổn tiền ung thư “, Olivera Finn đã tiên đoán như vậy. Nhưng nếu các vaccin tỏ ra không có những tác dụng phụ, khi đó những chiến dịch chủng ngừa rộng lớn hơn có thể được xét đến.
Nếu được như vậy, thật là sự nảy bật khó tin được của y khoa ! Hai trăm năm sau khi khám phá những vaccin chống các vi trùng, đã làm lùi bước tỷ lệ tử vong một cách vô song trong lịch sử, giờ đây cùng những vaccin hứa hẹn một cuộc cách mạng y khoa mới, bằng cách tấn công vào các ung thư.
Mặc dầu ” điều đó sẽ không xảy ra trước nhiều thập niên”, Pier-Luigi Lollini, chuyên gia ung thư học phân tử (oncologie moléculaire), đại học Bologne, đã báo trước như vậy.
Một sự hứa hẹn như vậy rất đáng để kiên nhẫn mong chờ. Vì nếu chính chúng ta không có cơ may một ngày nào đó được tiêm chủng, thì ít nhất chúng ta cũng có cơ may biết được. Biết những thế hệ tương lai có sẽ sống mà không phải lo âu về ung thư, vốn đã trở thành tai họa của quá khứ. Chúng ta sẽ biết điều đó nhờ những trắc nghiệm đã được bắt đầu trên nhiều chục bệnh nhân…Những người này trong lịch sử sẽ vẫn là những con người đầu tiên được chủng ngừa chống lại ung thư.
(SCIENCES ET VIE 3/2015)
Không còn thấy bao trùm lên cuộc sống của mình bóng ma của căn bệnh (ở Pháp một người sinh ra trong những năm 50 có 36% nguy cơ phát một ung thư), ý tưởng dường như quá đẹp để có thể tin được. Tuy vậy, nhiều kíp trên thế giới đang nghiên cứu rất nghiêm chỉnh vấn đề này. Và những kết quả trong phòng thí nghiệm của họ gây ấn tượng….Đến độ những thử nghiệm đầu tiên đã bắt đầu trên các bệnh nhân.
Tất cả các thầy thuốc đều nhất trí nói rằng phòng ngừa là vũ khí tốt nhất chống ung thư. Mặc dầu những tiến bộ về điều trị, trong 10 năm sau chẩn đoán, gần 1/2 những bệnh nhân vẫn còn chết ở Pháp. Ngoại trừ những thuốc hiếm đang còn trong giai đoạn thử nghiệm, sự phòng ngừa này chỉ có tính cách hành vi : ăn uống lành mạnh, tiêu thụ rượu có mức độ, hủy bỏ thuốc lá, tập thể dục, bảo vệ chống ánh nắng mặt trời.
Mặc dầu những thực hành này, được theo một cách nghiêm chỉnh, thu giảm 50% nguy cơ ung thư, nhưng luôn luôn vẫn còn vài yếu tố (tố bẩm di truyền, sự tiếp xúc với ô nhiễm…) mà chống lại chúng cá nhân không thể làm gì nhiều : một tiêm chủng phòng ngừa (vaccination préventive) sẽ hoàn toàn thay đổi cục diện.
Chú ý : đây không phải là phát triển một vaccin nhằm chống lại một nhiễm trùng liên quan với ung thư, như những vaccin hiện có chống lại papillomavirus, liên kết với ung thư cổ tử cung, hay chống lại virus của viêm gan B, tạo điều kiện ung thư gan.
Không, chiến lược được dự kiến hôm nay có tính chất cách mạng và khả dĩ được áp dụng cho tất cả các ung thư, mặc dầu 80% những ung thư này không phải gây nên bởi những nhiễm trùng.
NHƯ MỘT VACCIN CỔ ĐIỂN
Trong những nét lớn, nguyên tắc có thể so sánh với nguyên tắc của những vaccin chống vi khuẩn và siêu vi trùng : đó là dạy cho hệ miễn dịch nhận biết kẻ thù và tiêu diệt nó ngay khi nó xuất hiện. Cơ thể sẽ được cho tiếp xúc lần đầu với những yếu tố đặc trưng của ung thư để chuẩn bị nó phản ứng lại trong trường hợp những khối u thật sự xuất hiện.
Dĩ nhiên, đó không phải là tiêm những tế bào ung thư hoạt động, nhưng đúng hơn một cocktail đặc thù gồm những phân tử mà những tế bào này mang ở bề mặt : những kháng nguyên. Trong số đó là những phân tử được sản xuất bởi những tế bào phôi thai và nhau, cũng hiện diện trong khối u, với hậu quả mong chờ là phần lớn những tế bào ung thư sẽ bị hủy diệt một cách tự nhiên…ngay cả trước khi chúng có thời gian để tạo thành những khối u !.
Cách nay 20 năm, không ai hay hầu như không một ai đã tin điều đó có thể thực hiện được. Bởi vì cùng lúc những nhà nghiên cứu khám phá khả năng này, hiện ra nguy cơ của những tác dụng phụ. Không phải gây ung thư mà đúng hơn làm rối loạn hệ miễn dịch và gây những bệnh tự miễn dịch không kiểm soát được.
Ngoài ra, Louis Weimer, giám đốc của trung tâm Lombardi nghiên cứu về ung thư ở Washington, báo trước rằng ” thách thức, đối với những thuốc chủng phòng ngừa (vaccin préventif) là đảm bảo rằng những nguy cơ là khá thấp để có thể cho chúng ở những người lành mạnh”.
Do đó đại đa số các nhà nghiên cứu đã chọn không chơi với lửa. Tuy nhiên, mặc dầu vậy, vài nhà tiền phong đã muốn mang lại một cơ may cho sự hứa hẹn về một đời sống không ung thư. Và những thí nghiệm mà họ đã tiến hành trong 10 năm qua, cuối cùng đã làm động đậy.
Hàng chục thử nghiệm đã được thực hiện trên chuột. Cocktail những phân tử nhau chống lại mélanome, những tế bào phôi thai chống lại những tế bào ung thư của tiền liệt tuyến, protéine alpha-lactalbumine phòng ngừa ung thư vú…những vaccin được cấu tạo bởi những phân tử hay những tế bào khác nhau đã được tiêm vào những động vật gặm nhấm để khuyến khích hệ miễn dịnh của chúng phá hủy những tế bào ung thư (mang cùng những kháng nguyên) có thể xuất hiện. Và điều này có hiệu quả !
Không cần phải lâu hơn nữa để nghiên cứu tạo một bước nhảy vọt : chuyển từ chuột qua những bệnh nhân thật sự, được chọn theo tố bẩm của họ với vài loại ung thư. Một giai đoạn quyết định !
Năm 2013, Olivera Finn đã công bố những kết quả của trắc nghiệm đầu tiên về tính vô hại của một vaccin được tiến hành trên 36 người : không một độc tính nào đã được quan sát. Do đó bà ta đã phát động vào tháng năm 2014, một trắc nghiệm lâm sàng, được tài trợ bởi viện y tế Hoa Kỳ (NIH). Nhiều chục người, mang những polype ở ruột, đã nhận một mũi tiêm được cho là bảo vệ họ chống lại sự tái xuất hiện của những u hiền tính này, có thể biến thành ung thư đại tràng trong vài năm sau.
 NHỮNG ĐÍCH ĐẦU TIÊN, NHỮNG UNG THƯ ĐẠI TRÀNG, TỤY TẠNG VÀ VÚ.
NHỮNG ĐÍCH ĐẦU TIÊN, NHỮNG UNG THƯ ĐẠI TRÀNG, TỤY TẠNG VÀ VÚ.Cuối cùng, hơn 100 người sẽ nhận hoặc một vaccin, hoặc một placebo. ” Trung bình một nửa của những bệnh nhân này phát triển những polype mới sau 3 năm. Nếu không như vậy, chúng ta sẽ biết rằng vaccin đã bảo vệ họ”, Olivera Finn, nhà chuyên môn miễn dịch học ở đại học Pittsburg đã giải thích như vậy. Phán quyết được dự kiến vào năm 2020.
Nếu hy vọng được xác nhận, các thử nghiệm sẽ có thể được tiếp tục.
Và nhà nghiên cứu không có ý định dừng lại đó : ” Chúng tôi đã đệ đơn xin tài trợ để trắc nghiệm vaccin trên những người mang kyste pancréatique. Những người này có nguy cơ quan trọng phát triển ung thư tụy tạng “, bà đã báo trước như vậy.
Một vaccin khác chẳng bao lâu có thể đưa đến một thử nghiệm lâm sàng. Ritika Jaini, nhà nghiên cứu miễn dịch học ở Viện Lerner de Cleveland (Hoa Kỳ) dự kiến “trắc nghiệm, ngay cuối năm 2015, một vaccin phòng ngừa ở những phụ nữ có bẩm chất bị ung thư vú”. Ở đây những nguy cơ do vaccin càng thấp khi kháng nguyên mà nó chống lại, ngoài những tế bào ung thư, chỉ được tìm thấy trong những ống dẫn sữa (canaux lactifères) của tuyến vu, và với lượng rất nhỏ. ” Nguy cơ phá hủy mô này là ở mức tối thiểu so với cắt bỏ phòng ngừa vú mà những phụ nữ rất có bẩm chất với ung thư này phải chịu đựng “, Olivera Finn đã nhắc lại như vậy.
Sự phấn khởi dĩ nhiên là đó. Nhưng thời gian nghiên cứu lâm sàng thì còn dài. Như Louis Weiner nhấn mạnh, ” những ung thư phát triển trên những mô hình chuột biểu hiện những kháng nguyên đặc biệt nhưng không đại diện cho nhiều loại biến dị khác nhau có thể xảy ra trong những ung thư người “. Vậy những thí nghiệm trên chuột không phải là điều đảm bảo của một thành công tương lai trên người. Trước khi lời hứa hẹn ban đầu có thể được xác nhận, phải nhiều thử nghiệm và do đó khoảng 15 năm nhẫn nại mong chờ.
Nếu những chứng cớ vững chắc về tính hiệu quả và tính vô hại của những vaccin đầu tiên được tập hợp, phải chăng điều đó có nghĩa rằng ung thư sẽ có thể được triệt trừ ở người ?
Trên lý thuyết, tất cả các ung thư đều có thể được phòng ngừa bằng tiêm chủng. Vậy những vaccin gồm có những cocktail những kháng nguyên hiện diện ở nhiều ung thư khác nhau có thể bảo vệ phần lớn những khối u.
Tuy nhiên, ” không một vaccin nào hiệu quả 100%, Olivera Finn đã nói như vậy. ” Sẽ không có một vaccin vạn ứng nào cho tất cả mọi người cũng như chống lại tất cả các ung thư “, Martin Kast, giáo sư miễn dịch học của đại học Californie du Sud đã xác nhận như vậy.
Ngoài ra, vào lúc thực hiện trắc nghiệm đầu tiên bởi Olivera Finn, chỉ một nửa những bệnh nhân đã phát triển một phản ứng miễn dịch sau tiêm chủng, điều này gợi ý rằng vaccin này sẽ không hiệu quả cho tất cả mọi người.
John Eaton, thầy thuốc nghiên cứu ở đại học Louisville (Hoa Kỳ) hy vọng rằng những vaccin này ” cũng hiệu quả như những vaccin chống lại các vi trùng”. Hoặc hơn 99%…
Ông ta không phải là người duy nhất nuôi một hy vọng như thế : ” Tiêm chủng dự phòng có thể thu giảm tỷ lệ mắc những bệnh như ung thư vú, một cách tương tự như tác động mà sự tiêm chủng chống bệnh sởi và bệnh bại liệt đã có “, các nhà nghiên cứu Vincent Tuohy và Ritika Jaini đã viết như vậy vào năm 2011, trong tạp chí Annals of Medicine.
Những nhà nghiên cứu khác tỏ ra hoài nghi hơn. Đối với Songdong Meng, nhà nghiên cứu miễn dịch học thuộc Académie des sciences chinoises, ” những ung thư có thể xuất hiện nhiều cách, vậy đó là phức tạp hơn nhiều so với tiêm chủng chống các vi khuẩn cùng một loài, tất cả đều giống nhau”.
HÀNG TRIỆU CUỘC SỐNG LÂM NGUY.
Nhưng ngay cả với một tính hiệu quả một phần, các vaccin chống lại những ung thư chính gây bệnh cho người có thể cứu hàng triệu mạng sống mỗi năm, và làm lợi được những năm hy vọng sống cho loài người nếu toàn bộ dân chúng được tiêm chủng.
Mặc dầu, “trong những năm đến, những người được hưởng là những người có nguy cơ, bởi vì họ tiếp xuất với những sản phẩm sinh ung thư (produits cancérigènes), bởi vì họ tố bẩm về mặt di truyền, hay đã phát triển những thương tổn tiền ung thư “, Olivera Finn đã tiên đoán như vậy. Nhưng nếu các vaccin tỏ ra không có những tác dụng phụ, khi đó những chiến dịch chủng ngừa rộng lớn hơn có thể được xét đến.
Nếu được như vậy, thật là sự nảy bật khó tin được của y khoa ! Hai trăm năm sau khi khám phá những vaccin chống các vi trùng, đã làm lùi bước tỷ lệ tử vong một cách vô song trong lịch sử, giờ đây cùng những vaccin hứa hẹn một cuộc cách mạng y khoa mới, bằng cách tấn công vào các ung thư.
Mặc dầu ” điều đó sẽ không xảy ra trước nhiều thập niên”, Pier-Luigi Lollini, chuyên gia ung thư học phân tử (oncologie moléculaire), đại học Bologne, đã báo trước như vậy.
Một sự hứa hẹn như vậy rất đáng để kiên nhẫn mong chờ. Vì nếu chính chúng ta không có cơ may một ngày nào đó được tiêm chủng, thì ít nhất chúng ta cũng có cơ may biết được. Biết những thế hệ tương lai có sẽ sống mà không phải lo âu về ung thư, vốn đã trở thành tai họa của quá khứ. Chúng ta sẽ biết điều đó nhờ những trắc nghiệm đã được bắt đầu trên nhiều chục bệnh nhân…Những người này trong lịch sử sẽ vẫn là những con người đầu tiên được chủng ngừa chống lại ung thư.
(SCIENCES ET VIE 3/2015)
2/ 7 CÂU HỎI VỀ VACCIN CHỐNG UNG THƯ.
1. PHẢI CHĂNG SẼ CÓ MỘT VACCIN DUY NHẤT ?
Không trong thời gian đầu. Nhiều vaccin chống một ung thư nhất định mà các cá nhân có khuynh hướng mắc phải. Nếu sự tiêm chủng tỏ ra đủ an toàn, khi đó những chiến dịch rộng rãi hơn sẽ được dự kiến dưới dạng một mũi tiêm duy nhất bảo vệ chống lại đồng thời nhiều ung thư, giống như DT Polio điều trị đồng thời bệnh bạch hầu, bệnh uốn ván và bệnh bại liệt. Nhưng “tất cả sẽ tùy thuộc vào số các phân tử (những kháng nguyên ) mà ta sẽ tiêm chủng để chống lại”, thầy thuốc chuyên khoa ung thư Pier-Luigi Lollini (đại học Bologne) đã báo trước như vậy. Bởi vì nếu một số lượng quá lớn các kháng nguyên hiện diện trong vaccin, đáp ứng miễn dịch đối với vài kháng nguyên có thể ức chế đáp ứng đối với những kháng nguyên khác. Ngược lại, phản ứng miễn dịch được gây nên bởi những kháng nguyên này có thể quá mạnh và do đó quá độc. ” Hiện nay, số lượng tối đa của các kháng nguyên trong một vaccin được thương mãi hóa là 25, chống lại các phế cầu khuẩn “, thầy thuốc chuyên khoa đã nhắc lại như vậy.
2. TẤT CẢ CÁC LOẠI UNG THƯ PHẢI CHĂNG ĐỀU ĐƯỢC CHỦNG NGỪA ?
Tuyệt đối ! Trong vú, phổi hay tiền liệt tuyến, ” tất cả các ung thư đều mang những biến dị (mutation), vậy tất cả đều biểu hiện những phân tử (những kháng nguyên) có thể được nhận biết bởi hệ miễn dịch và hệ này có thể được nhắm bởi một vaccin”, Pier-Luigi Lollini (đại học Bologne) đã đảm bảo như vậy. Mặc dầu vài khó khăn riêng cho vài ung thư : thí dụ trong trường hợp của một khối u não, phản ứng viêm gây nên bởi vaccin có thể độc. Hay, trong trường hợp lymphome (ung thư của những tế bào của hệ miễn dịch), vaccin, lúc kích thích hệ miễn dịch, có thể đồng thời làm dễ sự xuất hiện của ung thư.
3. MỘT KHI ĐƯỢC TIÊM CHỦNG, SỰ MIỄN DỊCH CÓ HOÀN TOÀN KHÔNG ?
Rất ít khả năng bởi vì hiện hữu một sự đa dạng lạ thường của các ung thư. Ngay cả hai ung thư phổi có thể mang những kháng nguyên hoàn toàn khác nhau ! Do đó để loại bỏ toàn bộ những ung thư, ” có lẽ phải tiêm chủng chống lại hàng trăm kháng nguyên”, Pier-Luigi Lollini đã đánh giá như vậy. Thật là một việc kỳ dị khó tin. Nhưng bởi vì vài kháng nguyên thường gặp hơn những kháng nguyên khác, và do đó hiện diện ở nhiều ung thư, nên các nhà nghiên cứu hy vọng rằng một ngày nào đó các vaccin sẽ phòng chống phần lớn các ung thư.
4. VACCIN CÓ NGUY CƠ GÂY UNG THƯ KHÔNG ?
Không, không có một nguy cơ nào vaccin sẽ gây ung thư. Thật vậy, chỉ được tiêm chủng những mảnh của những tế bào “chết”, thậm chí chỉ những phân tử (những kháng nguyên), khi chúng hiện diện ở bề mặt của những tế bào ung thư, sẽ cho phép hệ miễn dịch nhận biết chúng.
Ngược lại, có một nguy cơ quan trọng những vaccin này gây những phản ứng tự miễn dịch. Nghĩa là một sự phá hủy, bởi hệ miễn dịch, những cơ quan lành mạnh của chúng ta và những cơ quan này mang những kháng nguyên tương tự với những kháng nguyên của ung thư, thế mà những vaccin được hướng chống lại chúng. Tuy nhiên, nhiều thí nghiệm ở động vật và một trắc nghiệm đầu tiên ở người mang lại những dữ kiện khiến an lòng. Ngoài ra, vài vaccin được phát triển để làm giảm loại nguy cơ này, bằng cách tấn công vào những kháng nguyên, ngoài ung thư, chỉ được mang với lượng nhỏ bởi những cơ quan không sinh tử (tiền liệt tuyến, những ống dẫn sữa của tuyến vú, tinh hoàn…)
5. PHẢI CHĂNG TẤT CẢ MỌI NGƯỜI ĐỀU SẼ ĐƯỢC TIÊM CHỦNG ?
Có thể, nhưng chỉ nếu như vaccin chỉ gây rất hiếm những tác dụng phụ nghiêm trọng, như những tác dụng hiện bảo vệ chúng ta chống lại những bệnh nhiễm trùng. Vậy trước hết phải trắc nghiệm hiệu quả của chúng về lâu về dài trên những bệnh nhân rất tố bẩm với vài ung thư, ở họ những lợi ích tiềm tàng của vaccin biện minh cho những nguy cơ tiêm chủng. Chỉ một theo dõi trong nhiều chục năm mới có thể mang lại bằng cớ xác định về tính hiệu quả và tính vô hại của những vaccin này.
6. KHI NÀO MỘT VACCIN ĐẦU TIÊN SẼ ĐƯỢC THƯƠNG MÃI HÓA ?
Tất cả tùy thuộc vào những kết quả của những thử nghiệm lâm sàng, và lợi ích của công nghiệp dược phẩm. Nếu mọi sự diễn biến tốt đối với vaccin chống ung thư đại tràng đang được trắc nghiệm hiện nay, hoặc đối với vaccin được cho là phòng ngừa ung thư vú, chẳng bao lâu sẽ được trắc nghiệm, thì việc thương mãi hóa có lẽ sẽ có thể xét đến trong khoảng 15 năm nữa. Nhưng hiếm khi một quan niệm điều trị mới qua hàng rào của những thử nghiệm lâm sàng mà không gặp trở ngại : thường tối thiểu cần phải những reformulations của những sản phẩm, làm chậm nhiều năm việc thương mãi hóa chúng.
7. NHỮNG VACCIN NÀY CÓ ĐẮC KHÔNG ?
Khó mà nói được. Tất cả có lẽ sẽ tùy thuộc vào những thương thuyết được tiến hành giữa các nhà công nghiệp, các chính phủ và các hiệp hội, cũng như vào số lượng của những người được tiêm chủng (các thuốc nói chung đắc hơn khi chúng dành cho ít bệnh nhân). Dầu thế nào đi nữa, phí tổn sản xuất của chúng sẽ không phải là một cái hãm cho việc thương mãi hóa chúng. ” Sản xuất chúng sẽ không đắc hơn những vaccin chống các vi trùng”, nhà dịch tễ học Olivera Finn (đại học Pittsburgh) đã xác nhận như vậy. ” Phí tổn của những thử nghiệm lâm sàng là quan trọng, nhưng không phải là những phí tổn sản xuất”, Pier-Luigi Lollini, đại học Bologne đã xác nhận như vậy.
(SCIENCES ET VIE 3/2015)
1. PHẢI CHĂNG SẼ CÓ MỘT VACCIN DUY NHẤT ?
Không trong thời gian đầu. Nhiều vaccin chống một ung thư nhất định mà các cá nhân có khuynh hướng mắc phải. Nếu sự tiêm chủng tỏ ra đủ an toàn, khi đó những chiến dịch rộng rãi hơn sẽ được dự kiến dưới dạng một mũi tiêm duy nhất bảo vệ chống lại đồng thời nhiều ung thư, giống như DT Polio điều trị đồng thời bệnh bạch hầu, bệnh uốn ván và bệnh bại liệt. Nhưng “tất cả sẽ tùy thuộc vào số các phân tử (những kháng nguyên ) mà ta sẽ tiêm chủng để chống lại”, thầy thuốc chuyên khoa ung thư Pier-Luigi Lollini (đại học Bologne) đã báo trước như vậy. Bởi vì nếu một số lượng quá lớn các kháng nguyên hiện diện trong vaccin, đáp ứng miễn dịch đối với vài kháng nguyên có thể ức chế đáp ứng đối với những kháng nguyên khác. Ngược lại, phản ứng miễn dịch được gây nên bởi những kháng nguyên này có thể quá mạnh và do đó quá độc. ” Hiện nay, số lượng tối đa của các kháng nguyên trong một vaccin được thương mãi hóa là 25, chống lại các phế cầu khuẩn “, thầy thuốc chuyên khoa đã nhắc lại như vậy.
2. TẤT CẢ CÁC LOẠI UNG THƯ PHẢI CHĂNG ĐỀU ĐƯỢC CHỦNG NGỪA ?
Tuyệt đối ! Trong vú, phổi hay tiền liệt tuyến, ” tất cả các ung thư đều mang những biến dị (mutation), vậy tất cả đều biểu hiện những phân tử (những kháng nguyên) có thể được nhận biết bởi hệ miễn dịch và hệ này có thể được nhắm bởi một vaccin”, Pier-Luigi Lollini (đại học Bologne) đã đảm bảo như vậy. Mặc dầu vài khó khăn riêng cho vài ung thư : thí dụ trong trường hợp của một khối u não, phản ứng viêm gây nên bởi vaccin có thể độc. Hay, trong trường hợp lymphome (ung thư của những tế bào của hệ miễn dịch), vaccin, lúc kích thích hệ miễn dịch, có thể đồng thời làm dễ sự xuất hiện của ung thư.
3. MỘT KHI ĐƯỢC TIÊM CHỦNG, SỰ MIỄN DỊCH CÓ HOÀN TOÀN KHÔNG ?
Rất ít khả năng bởi vì hiện hữu một sự đa dạng lạ thường của các ung thư. Ngay cả hai ung thư phổi có thể mang những kháng nguyên hoàn toàn khác nhau ! Do đó để loại bỏ toàn bộ những ung thư, ” có lẽ phải tiêm chủng chống lại hàng trăm kháng nguyên”, Pier-Luigi Lollini đã đánh giá như vậy. Thật là một việc kỳ dị khó tin. Nhưng bởi vì vài kháng nguyên thường gặp hơn những kháng nguyên khác, và do đó hiện diện ở nhiều ung thư, nên các nhà nghiên cứu hy vọng rằng một ngày nào đó các vaccin sẽ phòng chống phần lớn các ung thư.
4. VACCIN CÓ NGUY CƠ GÂY UNG THƯ KHÔNG ?
Không, không có một nguy cơ nào vaccin sẽ gây ung thư. Thật vậy, chỉ được tiêm chủng những mảnh của những tế bào “chết”, thậm chí chỉ những phân tử (những kháng nguyên), khi chúng hiện diện ở bề mặt của những tế bào ung thư, sẽ cho phép hệ miễn dịch nhận biết chúng.
Ngược lại, có một nguy cơ quan trọng những vaccin này gây những phản ứng tự miễn dịch. Nghĩa là một sự phá hủy, bởi hệ miễn dịch, những cơ quan lành mạnh của chúng ta và những cơ quan này mang những kháng nguyên tương tự với những kháng nguyên của ung thư, thế mà những vaccin được hướng chống lại chúng. Tuy nhiên, nhiều thí nghiệm ở động vật và một trắc nghiệm đầu tiên ở người mang lại những dữ kiện khiến an lòng. Ngoài ra, vài vaccin được phát triển để làm giảm loại nguy cơ này, bằng cách tấn công vào những kháng nguyên, ngoài ung thư, chỉ được mang với lượng nhỏ bởi những cơ quan không sinh tử (tiền liệt tuyến, những ống dẫn sữa của tuyến vú, tinh hoàn…)
5. PHẢI CHĂNG TẤT CẢ MỌI NGƯỜI ĐỀU SẼ ĐƯỢC TIÊM CHỦNG ?
Có thể, nhưng chỉ nếu như vaccin chỉ gây rất hiếm những tác dụng phụ nghiêm trọng, như những tác dụng hiện bảo vệ chúng ta chống lại những bệnh nhiễm trùng. Vậy trước hết phải trắc nghiệm hiệu quả của chúng về lâu về dài trên những bệnh nhân rất tố bẩm với vài ung thư, ở họ những lợi ích tiềm tàng của vaccin biện minh cho những nguy cơ tiêm chủng. Chỉ một theo dõi trong nhiều chục năm mới có thể mang lại bằng cớ xác định về tính hiệu quả và tính vô hại của những vaccin này.
6. KHI NÀO MỘT VACCIN ĐẦU TIÊN SẼ ĐƯỢC THƯƠNG MÃI HÓA ?
Tất cả tùy thuộc vào những kết quả của những thử nghiệm lâm sàng, và lợi ích của công nghiệp dược phẩm. Nếu mọi sự diễn biến tốt đối với vaccin chống ung thư đại tràng đang được trắc nghiệm hiện nay, hoặc đối với vaccin được cho là phòng ngừa ung thư vú, chẳng bao lâu sẽ được trắc nghiệm, thì việc thương mãi hóa có lẽ sẽ có thể xét đến trong khoảng 15 năm nữa. Nhưng hiếm khi một quan niệm điều trị mới qua hàng rào của những thử nghiệm lâm sàng mà không gặp trở ngại : thường tối thiểu cần phải những reformulations của những sản phẩm, làm chậm nhiều năm việc thương mãi hóa chúng.
7. NHỮNG VACCIN NÀY CÓ ĐẮC KHÔNG ?
Khó mà nói được. Tất cả có lẽ sẽ tùy thuộc vào những thương thuyết được tiến hành giữa các nhà công nghiệp, các chính phủ và các hiệp hội, cũng như vào số lượng của những người được tiêm chủng (các thuốc nói chung đắc hơn khi chúng dành cho ít bệnh nhân). Dầu thế nào đi nữa, phí tổn sản xuất của chúng sẽ không phải là một cái hãm cho việc thương mãi hóa chúng. ” Sản xuất chúng sẽ không đắc hơn những vaccin chống các vi trùng”, nhà dịch tễ học Olivera Finn (đại học Pittsburgh) đã xác nhận như vậy. ” Phí tổn của những thử nghiệm lâm sàng là quan trọng, nhưng không phải là những phí tổn sản xuất”, Pier-Luigi Lollini, đại học Bologne đã xác nhận như vậy.
(SCIENCES ET VIE 3/2015)
3/ UNG THƯ CỔ TỬ CUNG : HIẾM NHỜ PHÒNG NGỪA.
| Những con số |
| – Ung thư đứng thứ 12 ở phụ nữ – 3028 trường hợp mới được chẩn đoán, 1102 trường hợp tử vong năm 2012 – 51 tuổi, đó là tuổi trung bình vào lúc chẩn đoán – Tỷ lệ sống sót lúc 5 năm là 63% và lúc 10 năm là 58% |
Cổ tử cung là phần thấp và hẹp nhất của
tử cung, nằm ngay trên âm đạo. Khi một ung thư phát triển ở đó, trong
đại đa số các trường hợp, đó là bởi vì một nhiễm trùng dai dẳng bởi một
duoc virus truyền bằng đường sinh dục : papillomavirus humain (HPV).
Thật vậy, khi HPV xuất hiện ở niêm mạc trong (muqueuse interne) của cổ
tử cung, nó có thể gây nên những thương tổn tiền ung thư (lésions
précancéreuses). Nếu những thương tổn này không được phát hiện lúc
dépistage, trong những trường hợp hiếm, chúng có thể biến hóa thành ung
thư sau 10 hay 15 năm tiến triển. Khi đó những thương tổn này có thể
được biểu hiện bằng những xuất huyết bất thường (ngoài kinh nguyệt hay
sau khi giao hợp) và/hoặc những đau vùng chậu hay thắt lưng.
Hai hành động bổ sung có thể ngăn ngừa sự phát triển của một ung thư cổ tử cung.
– Tiêm chủng : có hai vaccin bảo vệ chống lại những giống gốc HPV, thường có liên quan trong ung thư cổ tử cung. Tiêm chủng được khuyến nghị ở những thiếu nữ tuổi từ 11 đến 14 (cần hai đến ba liều thuốc chủng), với tiêm đuổi (rattrapge) ở tuổi 19.
– Phát hiện : phết cổ tử cung (frottis cervico-utérin) cho phép phát hiện những thương tổn tiền ung thư và điều trị chúng một cách nhanh chóng. Frottis được khuyến nghị ở tất cả các phụ nữ từ 25 đến 65 tuổi, mỗi 3 năm sau hai lần frottis âm tính được thực hiện cách nhau một năm. Nó có thể được thực hiện bởi một thầy thuốc hay một nữ hộ sinh. ĐIỀU TRỊ
ĐIỀU TRỊ
Sinh thiết và chụp cộng hưởng từ là cần thiết để định rõ chẩn đoán ung thư cổ tử cung. Sau đó khối u được xác định tùy theo kích thước và độ sâu của nó. Phân tích mô được sinh thiết cũng sẽ cho phép xác định cấp độ của bệnh.
Khi khối u có kích thước nhỏ (dưới 4 cm), điều trị quy chiếu là ngoại khoa : thường nhất tử cung được lấy đi (hystérectomie) cũng như những hạch bạch huyết gần nhất và những cơ quan lân cận khác nếu cần. Trong vài dạng rất khu trú, một sự cắt bỏ duy nhất cổ tử cung có thể được xét đến (trachélectomie). Khi đó ta nói là ngoại khoa bảo tồn (chirurgie conservatrice), cho phép bệnh nhân dự kiến một thai nghén về sau. Trong những trường hợp khác, một curiethérapie có thể cần thiết trước phẫu thuật ngoại khoa để thu giảm kích thước của khối u.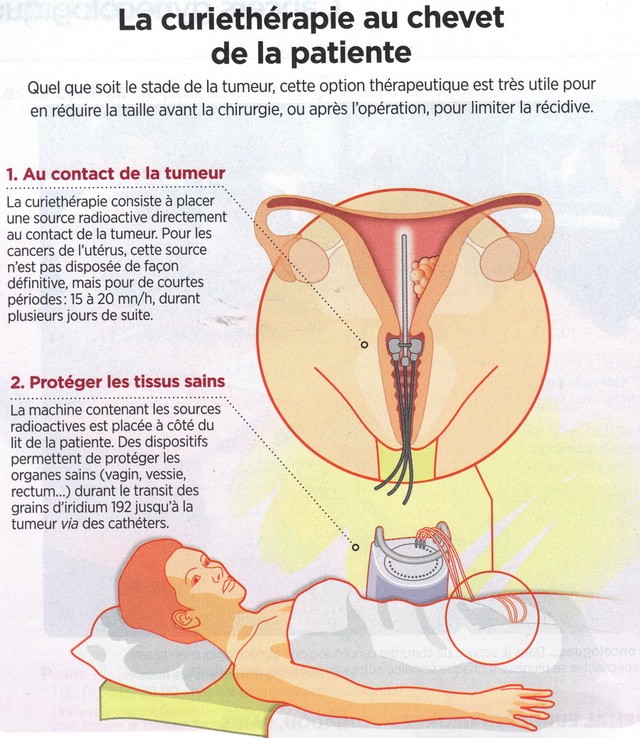 Khi
khối u có kích thước quan trọng hơn, chính xạ-hóa trị
(radiochimiothérapie) cùng lúc là điều trị chuẩn : trong trường hợp này,
ta phối hợp xạ trị và hóa trị, tiếp theo bởi curiethérapie. Trước đó,
phải xác định các hạch của vùng thắt lưng-động mạch chủ đã bị xâm nhập
bởi các tế bào ung thư hay không để thích ứng vùng phải rọi tia X.
Khi
khối u có kích thước quan trọng hơn, chính xạ-hóa trị
(radiochimiothérapie) cùng lúc là điều trị chuẩn : trong trường hợp này,
ta phối hợp xạ trị và hóa trị, tiếp theo bởi curiethérapie. Trước đó,
phải xác định các hạch của vùng thắt lưng-động mạch chủ đã bị xâm nhập
bởi các tế bào ung thư hay không để thích ứng vùng phải rọi tia X.
Sau cùng, khi khối u ở một giai đoạn tiến triển và khi những cơ quan khác đã bị xâm nhập bởi các di căn, sự điều trị dựa trên xạ trị ngoài (radiothérapie externe) và/hoặc hóa trị.
(SCIENCES ET AVENIR 4/2016)
Hai hành động bổ sung có thể ngăn ngừa sự phát triển của một ung thư cổ tử cung.
– Tiêm chủng : có hai vaccin bảo vệ chống lại những giống gốc HPV, thường có liên quan trong ung thư cổ tử cung. Tiêm chủng được khuyến nghị ở những thiếu nữ tuổi từ 11 đến 14 (cần hai đến ba liều thuốc chủng), với tiêm đuổi (rattrapge) ở tuổi 19.
– Phát hiện : phết cổ tử cung (frottis cervico-utérin) cho phép phát hiện những thương tổn tiền ung thư và điều trị chúng một cách nhanh chóng. Frottis được khuyến nghị ở tất cả các phụ nữ từ 25 đến 65 tuổi, mỗi 3 năm sau hai lần frottis âm tính được thực hiện cách nhau một năm. Nó có thể được thực hiện bởi một thầy thuốc hay một nữ hộ sinh.
 ĐIỀU TRỊ
ĐIỀU TRỊSinh thiết và chụp cộng hưởng từ là cần thiết để định rõ chẩn đoán ung thư cổ tử cung. Sau đó khối u được xác định tùy theo kích thước và độ sâu của nó. Phân tích mô được sinh thiết cũng sẽ cho phép xác định cấp độ của bệnh.
Khi khối u có kích thước nhỏ (dưới 4 cm), điều trị quy chiếu là ngoại khoa : thường nhất tử cung được lấy đi (hystérectomie) cũng như những hạch bạch huyết gần nhất và những cơ quan lân cận khác nếu cần. Trong vài dạng rất khu trú, một sự cắt bỏ duy nhất cổ tử cung có thể được xét đến (trachélectomie). Khi đó ta nói là ngoại khoa bảo tồn (chirurgie conservatrice), cho phép bệnh nhân dự kiến một thai nghén về sau. Trong những trường hợp khác, một curiethérapie có thể cần thiết trước phẫu thuật ngoại khoa để thu giảm kích thước của khối u.
 Khi
khối u có kích thước quan trọng hơn, chính xạ-hóa trị
(radiochimiothérapie) cùng lúc là điều trị chuẩn : trong trường hợp này,
ta phối hợp xạ trị và hóa trị, tiếp theo bởi curiethérapie. Trước đó,
phải xác định các hạch của vùng thắt lưng-động mạch chủ đã bị xâm nhập
bởi các tế bào ung thư hay không để thích ứng vùng phải rọi tia X.
Khi
khối u có kích thước quan trọng hơn, chính xạ-hóa trị
(radiochimiothérapie) cùng lúc là điều trị chuẩn : trong trường hợp này,
ta phối hợp xạ trị và hóa trị, tiếp theo bởi curiethérapie. Trước đó,
phải xác định các hạch của vùng thắt lưng-động mạch chủ đã bị xâm nhập
bởi các tế bào ung thư hay không để thích ứng vùng phải rọi tia X.Sau cùng, khi khối u ở một giai đoạn tiến triển và khi những cơ quan khác đã bị xâm nhập bởi các di căn, sự điều trị dựa trên xạ trị ngoài (radiothérapie externe) và/hoặc hóa trị.
(SCIENCES ET AVENIR 4/2016)
4/ PHẢI CHĂNG CÓ THỂ THANH TOÁN UNG THƯ CỔ TỬ CUNG ?
Professeur Hélène Sancho-Garnier
Professeur honoraire de santé publique
Membre correspondant honoraire
de l’Académie de médecine
Professeur honoraire de santé publique
Membre correspondant honoraire
de l’Académie de médecine
Vấn đề này đang được đặt ra bởi vì để giải quyết nó, chúng ta có hai chủ bài quan trọng :
– kiến thức về bệnh sử tự nhiên (histoire naturelle : ung thư bắt đầu và phát triển như thế nào) và kiến thức về nguyên nhân chủ yếu của sự phát triển của ung thư này, papillomavirus humain
– những phương tiện tác động phòng ngừa trước khi ung thư hóa.
Từ lâu, chúng ta biết rằng những ung thư cổ tử cung thường được đi trước bởi những thương tổn hiền tính, trong đó một vài (dưới 2%) tiến triển trong vòng 15 năm thành một ung thư nếu không được điều trị. Chúng ta có những phương tiện để phát hiện những thương tổn này nhờ frottis cervival, nhằm thu lấy những tế bào nông của cổ tử cung với một que ngoáy. Trắc nghiệm này, được hiệu chính bởi Papanicolaou trong những năm 1950, vẫn còn được sử dụng nhất. Chúng ta cũng có những phương tiện ít xâm nhập để phát hiện những thương tổn này vào giai đoạn đầu của tiến triển : nhờ lạnh (cryothérapie), bằng diathermocoagulation (LEEP) hay cắt bỏ phần nông (conisation).
Chính như thế mà trong những nước, trong đó các phụ nữ từ 25 đến 65 tuổi chịu trắc nghiệm này một cách đều đặn (khoảng mỗi 3 năm), số những trường hợp mới hàng năm của ung thư cổ tử cũng đã sụt giảm rất nhiều. Ở Pháp, từ 30 năm qua, một sự giảm 42% những trường hợp mới đã được quan sát. Ngoài ra, trong số 3000 trường hợp mới mỗi năm, 2000 xảy ra ở những phụ nữ không thực hiện hay rất hiếm thực hiện một test de dépistage.
Từ những năm 1990, chúng ta cũng biết rằng ung thư cổ tử cung chỉ xuất hiện ở những phụ nữ trước đây đã bị nhiễm bởi một virus thuộc họ papillomavirus humain (HPV) và được lây truyền bằng đường sinh dục. Có khoảng 15 virus thuộc loại này có một tiềm năng sinh ung thư ; thường gặp nhất (75% ở Tây Âu và Bắc Mỹ) là những HPV 16 và 18. Hai vaccin chống lại hai loại virus này đã được thực hiện và trắc nghiệm từ 15 năm qua. Chúng đã được cho phép thương mãi hóa giữa 2007 và 2009 ở Pháp. Tính hiệu quả của chúng đã được chứng minh trên những thương tổn hiền tính gây nên bởi hai loại virus 16 và 18, kể cả trên những thương tổn cấp độ cao có nguy cơ lớn nhất biến thành ung thư. Nếu những thương tổn gây nên bởi những virus 16 và 18 không còn xuất hiện nữa nhờ vaccin, xác suất phát triển một ung thư khi đó rất giảm. Trái
với vài tin đồn, những tác dụng phụ của hai vaccin này cũng giống với
những tác dụng của những vaccin khác được sử dụng rộng rãi như DT Polio
hay khác (những tác dụng tại chỗ, sốt, ngứa). Có một sự nhất trí quốc tế
chung quanh sự tiêm chủng này, được khuyến nghị bởi nhiều giới hữu
trách y tế : OMS, CDC của FDA, và Haut Conseil de la santé publique. Sự
nhất trí này dựa trên nhiều công trình nghiên cứu lâm sàng và những dữ
kiện trong đời sống hiện thực tương ứng với hơn 200 triệu liều được phân
bố.
Trái
với vài tin đồn, những tác dụng phụ của hai vaccin này cũng giống với
những tác dụng của những vaccin khác được sử dụng rộng rãi như DT Polio
hay khác (những tác dụng tại chỗ, sốt, ngứa). Có một sự nhất trí quốc tế
chung quanh sự tiêm chủng này, được khuyến nghị bởi nhiều giới hữu
trách y tế : OMS, CDC của FDA, và Haut Conseil de la santé publique. Sự
nhất trí này dựa trên nhiều công trình nghiên cứu lâm sàng và những dữ
kiện trong đời sống hiện thực tương ứng với hơn 200 triệu liều được phân
bố.
Toàn bộ, nếu hiện nay ta liên kết sự tiêm chủng giữa 11 và 13 tuổi (sẽ có một tác dụng lên sự thu giảm số những trường hợp trong khoảng 20 năm) và sự phát hiện ở tất cả những phụ nữ giữa 25 và 65 tuổi (sẽ có một hiệu quả có thể thấy được trên tỷ lệ mắc bệnh khá nhanh chóng, 2 đến 3 năm), trên lý thuyết ta hy vọng một sự thanh toán gần như hoàn toàn ung thư này, thậm chí hủy bỏ việc điều tra phát hiện trong 20 hay 30 năm nữa.
Kịch bản này càng hiện thực hơn khi những trắc nghiệm phát hiện mới nhạy cảm hơn (như thế tránh những trắc nghiệm âm tính giả) đang được đánh giá và khi một vaccin mới chống lại 9 loại virus HPV sinh ung thư đã nhận sự cho phép thương mãi hóa ở Hoa Kỳ và đang được hợp thức hóa ở châu Âu.
Do đó, sự thành công của việc thanh toán tùy thuộc gần như hoàn toàn vào sự tham gia của dân chúng vào hai loại bảo vệ này. Ở Pháp, hiện nay vẫn còn 35% những phụ nữ không tham gia điều tra phát hiện và hơn 70% các thiếu nữ không được tiêm chủng ; trong những tình trạng này, số những trường hợp mới ung thư cổ tử cung vẫn không thay đổi và nguy cơ gia tăng trở lại do sự tiến triển của phong tục tình dục không phải là nhỏ.
Sự tổ chức của chương trình phát hiện, đang được thực hiện bởi Viện ung thư quốc gia (Inca), hẳn sẽ cho phép có được một sự bảo vệ hoàn toàn hơn quần thể nữ, đặc biệt những nhóm có nguy cơ hơn bị nhiễm trùng virus mặc dầu ít muốn tham gia. Phải làm gì đối với sự tiêm chủng bảo vệ ở Pháp ở mức thấp nhất châu Âu ? Làm thế nào giảm những kẻ chống lại vaccin dựa trên những lý lẽ sai lầm ? Những câu hỏi này vẫn được đặt ra.
(LE FIGARO 18/1/2016)
– kiến thức về bệnh sử tự nhiên (histoire naturelle : ung thư bắt đầu và phát triển như thế nào) và kiến thức về nguyên nhân chủ yếu của sự phát triển của ung thư này, papillomavirus humain
– những phương tiện tác động phòng ngừa trước khi ung thư hóa.
Từ lâu, chúng ta biết rằng những ung thư cổ tử cung thường được đi trước bởi những thương tổn hiền tính, trong đó một vài (dưới 2%) tiến triển trong vòng 15 năm thành một ung thư nếu không được điều trị. Chúng ta có những phương tiện để phát hiện những thương tổn này nhờ frottis cervival, nhằm thu lấy những tế bào nông của cổ tử cung với một que ngoáy. Trắc nghiệm này, được hiệu chính bởi Papanicolaou trong những năm 1950, vẫn còn được sử dụng nhất. Chúng ta cũng có những phương tiện ít xâm nhập để phát hiện những thương tổn này vào giai đoạn đầu của tiến triển : nhờ lạnh (cryothérapie), bằng diathermocoagulation (LEEP) hay cắt bỏ phần nông (conisation).
Chính như thế mà trong những nước, trong đó các phụ nữ từ 25 đến 65 tuổi chịu trắc nghiệm này một cách đều đặn (khoảng mỗi 3 năm), số những trường hợp mới hàng năm của ung thư cổ tử cũng đã sụt giảm rất nhiều. Ở Pháp, từ 30 năm qua, một sự giảm 42% những trường hợp mới đã được quan sát. Ngoài ra, trong số 3000 trường hợp mới mỗi năm, 2000 xảy ra ở những phụ nữ không thực hiện hay rất hiếm thực hiện một test de dépistage.
Từ những năm 1990, chúng ta cũng biết rằng ung thư cổ tử cung chỉ xuất hiện ở những phụ nữ trước đây đã bị nhiễm bởi một virus thuộc họ papillomavirus humain (HPV) và được lây truyền bằng đường sinh dục. Có khoảng 15 virus thuộc loại này có một tiềm năng sinh ung thư ; thường gặp nhất (75% ở Tây Âu và Bắc Mỹ) là những HPV 16 và 18. Hai vaccin chống lại hai loại virus này đã được thực hiện và trắc nghiệm từ 15 năm qua. Chúng đã được cho phép thương mãi hóa giữa 2007 và 2009 ở Pháp. Tính hiệu quả của chúng đã được chứng minh trên những thương tổn hiền tính gây nên bởi hai loại virus 16 và 18, kể cả trên những thương tổn cấp độ cao có nguy cơ lớn nhất biến thành ung thư. Nếu những thương tổn gây nên bởi những virus 16 và 18 không còn xuất hiện nữa nhờ vaccin, xác suất phát triển một ung thư khi đó rất giảm.
 Trái
với vài tin đồn, những tác dụng phụ của hai vaccin này cũng giống với
những tác dụng của những vaccin khác được sử dụng rộng rãi như DT Polio
hay khác (những tác dụng tại chỗ, sốt, ngứa). Có một sự nhất trí quốc tế
chung quanh sự tiêm chủng này, được khuyến nghị bởi nhiều giới hữu
trách y tế : OMS, CDC của FDA, và Haut Conseil de la santé publique. Sự
nhất trí này dựa trên nhiều công trình nghiên cứu lâm sàng và những dữ
kiện trong đời sống hiện thực tương ứng với hơn 200 triệu liều được phân
bố.
Trái
với vài tin đồn, những tác dụng phụ của hai vaccin này cũng giống với
những tác dụng của những vaccin khác được sử dụng rộng rãi như DT Polio
hay khác (những tác dụng tại chỗ, sốt, ngứa). Có một sự nhất trí quốc tế
chung quanh sự tiêm chủng này, được khuyến nghị bởi nhiều giới hữu
trách y tế : OMS, CDC của FDA, và Haut Conseil de la santé publique. Sự
nhất trí này dựa trên nhiều công trình nghiên cứu lâm sàng và những dữ
kiện trong đời sống hiện thực tương ứng với hơn 200 triệu liều được phân
bố.Toàn bộ, nếu hiện nay ta liên kết sự tiêm chủng giữa 11 và 13 tuổi (sẽ có một tác dụng lên sự thu giảm số những trường hợp trong khoảng 20 năm) và sự phát hiện ở tất cả những phụ nữ giữa 25 và 65 tuổi (sẽ có một hiệu quả có thể thấy được trên tỷ lệ mắc bệnh khá nhanh chóng, 2 đến 3 năm), trên lý thuyết ta hy vọng một sự thanh toán gần như hoàn toàn ung thư này, thậm chí hủy bỏ việc điều tra phát hiện trong 20 hay 30 năm nữa.
Kịch bản này càng hiện thực hơn khi những trắc nghiệm phát hiện mới nhạy cảm hơn (như thế tránh những trắc nghiệm âm tính giả) đang được đánh giá và khi một vaccin mới chống lại 9 loại virus HPV sinh ung thư đã nhận sự cho phép thương mãi hóa ở Hoa Kỳ và đang được hợp thức hóa ở châu Âu.
Do đó, sự thành công của việc thanh toán tùy thuộc gần như hoàn toàn vào sự tham gia của dân chúng vào hai loại bảo vệ này. Ở Pháp, hiện nay vẫn còn 35% những phụ nữ không tham gia điều tra phát hiện và hơn 70% các thiếu nữ không được tiêm chủng ; trong những tình trạng này, số những trường hợp mới ung thư cổ tử cung vẫn không thay đổi và nguy cơ gia tăng trở lại do sự tiến triển của phong tục tình dục không phải là nhỏ.
Sự tổ chức của chương trình phát hiện, đang được thực hiện bởi Viện ung thư quốc gia (Inca), hẳn sẽ cho phép có được một sự bảo vệ hoàn toàn hơn quần thể nữ, đặc biệt những nhóm có nguy cơ hơn bị nhiễm trùng virus mặc dầu ít muốn tham gia. Phải làm gì đối với sự tiêm chủng bảo vệ ở Pháp ở mức thấp nhất châu Âu ? Làm thế nào giảm những kẻ chống lại vaccin dựa trên những lý lẽ sai lầm ? Những câu hỏi này vẫn được đặt ra.
(LE FIGARO 18/1/2016)
5/ PHÁT HIỆN TỐT HƠN UNG THƯ CỔ TỬ CUNG VỚI ADN
Được phát minh ở Pháp, một kỹ thuật mới “peignage moléculaire” cho phép thu giảm những điều không chắc chắn trong sự phát hiện những ung thư cổ tử cung.
SANTE. Entreprise française Genomic Vision và CHU de Reims đã phát động một thử nghiệm lâm sàng quy mô lớn, để đánh giá tính hiệu quả của một loại trắc nghiệm chẩn đoán di truyền (test génétique de diagnostic) mới của ung thư cổ tử cung. Trong trường hợp thành công, trắc nghiệm này có thể biến đổi phương cách phát hiện loại ung thư này : ung thư cổ tử cung được gây nên bởi một virus, papillomavirus humain (HPV). Ở Pháp mỗi năm ta thống kê hơn 3000 trường họp mới và hơn 1100 trường hợp tử vong. Thách
thức là lớn. Một phát hiện sớm cho phép điều trị những thương tổn tiền
ung thư và tránh những thương tổn này nhiên hậu biến thành ung thư,
nhưng những thủ thuật hiện nay không có một tính hiệu quả hoàn toàn.
Frottis không phải là một kỹ thuật chắc chắn có hiệu nghiệm : độ nhạy
cảm khoảng 70 đến 80%. Mặc dầu như thế, tiến triển của các thương tổn
tiền ung thư rất chậm : tiến triển này cần ít nhất 10 năm, điều này tạo
cơ may cho những frottis được thực hiện những năm sau phát hiện những
thương tổn. Nhưng những frottis cũng sinh ra nhiều trường hợp được gọi
là “dương tính giả”, điều này làm lo ngại một cách vô ích những phụ nữ
mà ta báo động về sự hiện diện của những tế bào bất thường, mặc dầu
chúng không phát triển thành một ung thư.
Thách
thức là lớn. Một phát hiện sớm cho phép điều trị những thương tổn tiền
ung thư và tránh những thương tổn này nhiên hậu biến thành ung thư,
nhưng những thủ thuật hiện nay không có một tính hiệu quả hoàn toàn.
Frottis không phải là một kỹ thuật chắc chắn có hiệu nghiệm : độ nhạy
cảm khoảng 70 đến 80%. Mặc dầu như thế, tiến triển của các thương tổn
tiền ung thư rất chậm : tiến triển này cần ít nhất 10 năm, điều này tạo
cơ may cho những frottis được thực hiện những năm sau phát hiện những
thương tổn. Nhưng những frottis cũng sinh ra nhiều trường hợp được gọi
là “dương tính giả”, điều này làm lo ngại một cách vô ích những phụ nữ
mà ta báo động về sự hiện diện của những tế bào bất thường, mặc dầu
chúng không phát triển thành một ung thư.
Hiện nay, trong trường hợp lúc điều tra phát hiện, frottis cho thấy những tế bào bất thường, người ta tiến hành những trắc nghiệm phụ. Hoặc một frottis thứ hai 6 tháng sau, hoặc một test phát hiện virus HPV hay một phân tích chi tiết của cổ tử cung, colposcopie.
Chính ở giai đoạn phát hiện này mà trắc nghiệm di truyền (test génétique) mới Genomic Vision sẽ can thiệp. Tính hiệu quả của trắc nghiệm này sẽ được nghiên cứu trên 3500 phụ nữ trong 11 trung tâm bệnh viện Pháp. Đã có một test génétique cho phép phát hiện với một mức độ đáng tin cậy rất lớn sự hiện hiện hay không của những loại virus HPV có nguy cơ cao trong cơ thể của một phụ nữ, nhưng điều đó không đủ để nói là người phụ nữ này sẽ phát triển một ung thư hay không. ” Khoảng 80% những phụ nữ bị nhiễm bởi một dạng này hay dạng khác của virus HPV trong cuộc đời của họ, nhưng gần như 95% loại bỏ một cách tự nhiên virus”, Funny Lemée Léger, chef de projet đã giải thích như vậy. Vậy sự phát hiện của virus trong cơ thể tự nó không phải là một yếu tố đủ để nói có hay không có một nguy cơ ung thư cổ tử cung. Lại một lần nữa, đó là một yếu tố khả dĩ gây nhiều lo ngại.
” Trắc nghiệm của chúng tôi có một ưu điểm đáng kể, vì lẽ nó cho phép biết virus có hội nhập vào trong các tế bào của bệnh nhân hay không, điều này là một dấu hiệu không thể tranh cãi của sự phát triển của khối u “, Aaron Bensimon, PDG de Genomic Vision và người cùng phát minh kỹ thuật được gọi là “peignage moléculaire”, cho phép loại chẩn đoán mới này, đã giải thích như vậy.
” Mục tiêu của công trình nghiên cứu mà chúng tôi đang tiến hành với kỹ thuật peignage moléculaire này là kiểm tra rằng sự hội nhập của ADN viral trong những tế bào là một chỉ dấu hữu hiệu của những nguy cơ tiến triển của những thương tổn ung thư “, GS Olivier Graesslin, người nghiên cứu chính của thử nghiệm lâm sàng của CHU de Reims, đã giải thích như vậy.
Kỹ thuật rất độc đáo này đã được khám phá cách nay 10 năm bởi Aaron Bensimon, vào thời kỳ đó ở Viện Pasteur, và người em của ông ta David, nhà vật lý của ENS. Họ tìm cách gắn đầu mút của những phân tử dài ADN để đo tính đàn hồi và đã nhận thấy rằng họ có thể đạt được điều đó bằng cách nhúng một plaque de verre nhỏ trong dịch chứa ADN. Lúc đưa một cách chậm chạp plaque de liquide ra, hàng triệu dây ADN vẫn bám vào bề mặt thủy tinh và sắp hàng trong cùng chiếu hướng. ” Đó đúng là điều xảy ra khi người nào đó với một mái tóc dài đưa đầu ra khỏi nước và rằng những sợi tóc khi ra khỏi nước tất cả đều được xếp thẳng hàng, Aaron Bensimon đã giải thích như vậy. Chính để giữ hình ảnh này mà chúng tôi đã đặt tên cho kỹ thuật của chúng tôi là peignage moléculaire.”
Một khi hàng triệu dây d’ADN được xếp hàng như thế trên một plaque nhỏ, các kỹ thuật viên gắn những cọc tiêu phát huỳnh quang (balise fluorescente) trên những vị trí được lựa chọn trong những gène được tìm kiếm, để tạo một loại code-barre sẽ có thể phát hiện được bởi kính hiển vi. Bằng cách này, khi code-barres tương ứng với mật mã di truyền (code génétique) của virus HPV, hiện diện trong ADN của một tế bào của một bệnh nhân, nó được phát hiện một cách tự động.
Ngược lại, nếu virus hiện diện một cách tự do trong cơ thể, đã không bắt đầu gây nhiễm những tế bào, ADN của nó, hình vòng tròn, không được gắn trên các plaque và do đó không được phát hiện.
(LE FIGARO 18/12/2015)
Được phát minh ở Pháp, một kỹ thuật mới “peignage moléculaire” cho phép thu giảm những điều không chắc chắn trong sự phát hiện những ung thư cổ tử cung.
SANTE. Entreprise française Genomic Vision và CHU de Reims đã phát động một thử nghiệm lâm sàng quy mô lớn, để đánh giá tính hiệu quả của một loại trắc nghiệm chẩn đoán di truyền (test génétique de diagnostic) mới của ung thư cổ tử cung. Trong trường hợp thành công, trắc nghiệm này có thể biến đổi phương cách phát hiện loại ung thư này : ung thư cổ tử cung được gây nên bởi một virus, papillomavirus humain (HPV). Ở Pháp mỗi năm ta thống kê hơn 3000 trường họp mới và hơn 1100 trường hợp tử vong.
 Thách
thức là lớn. Một phát hiện sớm cho phép điều trị những thương tổn tiền
ung thư và tránh những thương tổn này nhiên hậu biến thành ung thư,
nhưng những thủ thuật hiện nay không có một tính hiệu quả hoàn toàn.
Frottis không phải là một kỹ thuật chắc chắn có hiệu nghiệm : độ nhạy
cảm khoảng 70 đến 80%. Mặc dầu như thế, tiến triển của các thương tổn
tiền ung thư rất chậm : tiến triển này cần ít nhất 10 năm, điều này tạo
cơ may cho những frottis được thực hiện những năm sau phát hiện những
thương tổn. Nhưng những frottis cũng sinh ra nhiều trường hợp được gọi
là “dương tính giả”, điều này làm lo ngại một cách vô ích những phụ nữ
mà ta báo động về sự hiện diện của những tế bào bất thường, mặc dầu
chúng không phát triển thành một ung thư.
Thách
thức là lớn. Một phát hiện sớm cho phép điều trị những thương tổn tiền
ung thư và tránh những thương tổn này nhiên hậu biến thành ung thư,
nhưng những thủ thuật hiện nay không có một tính hiệu quả hoàn toàn.
Frottis không phải là một kỹ thuật chắc chắn có hiệu nghiệm : độ nhạy
cảm khoảng 70 đến 80%. Mặc dầu như thế, tiến triển của các thương tổn
tiền ung thư rất chậm : tiến triển này cần ít nhất 10 năm, điều này tạo
cơ may cho những frottis được thực hiện những năm sau phát hiện những
thương tổn. Nhưng những frottis cũng sinh ra nhiều trường hợp được gọi
là “dương tính giả”, điều này làm lo ngại một cách vô ích những phụ nữ
mà ta báo động về sự hiện diện của những tế bào bất thường, mặc dầu
chúng không phát triển thành một ung thư.Hiện nay, trong trường hợp lúc điều tra phát hiện, frottis cho thấy những tế bào bất thường, người ta tiến hành những trắc nghiệm phụ. Hoặc một frottis thứ hai 6 tháng sau, hoặc một test phát hiện virus HPV hay một phân tích chi tiết của cổ tử cung, colposcopie.
Chính ở giai đoạn phát hiện này mà trắc nghiệm di truyền (test génétique) mới Genomic Vision sẽ can thiệp. Tính hiệu quả của trắc nghiệm này sẽ được nghiên cứu trên 3500 phụ nữ trong 11 trung tâm bệnh viện Pháp. Đã có một test génétique cho phép phát hiện với một mức độ đáng tin cậy rất lớn sự hiện hiện hay không của những loại virus HPV có nguy cơ cao trong cơ thể của một phụ nữ, nhưng điều đó không đủ để nói là người phụ nữ này sẽ phát triển một ung thư hay không. ” Khoảng 80% những phụ nữ bị nhiễm bởi một dạng này hay dạng khác của virus HPV trong cuộc đời của họ, nhưng gần như 95% loại bỏ một cách tự nhiên virus”, Funny Lemée Léger, chef de projet đã giải thích như vậy. Vậy sự phát hiện của virus trong cơ thể tự nó không phải là một yếu tố đủ để nói có hay không có một nguy cơ ung thư cổ tử cung. Lại một lần nữa, đó là một yếu tố khả dĩ gây nhiều lo ngại.
” Trắc nghiệm của chúng tôi có một ưu điểm đáng kể, vì lẽ nó cho phép biết virus có hội nhập vào trong các tế bào của bệnh nhân hay không, điều này là một dấu hiệu không thể tranh cãi của sự phát triển của khối u “, Aaron Bensimon, PDG de Genomic Vision và người cùng phát minh kỹ thuật được gọi là “peignage moléculaire”, cho phép loại chẩn đoán mới này, đã giải thích như vậy.
” Mục tiêu của công trình nghiên cứu mà chúng tôi đang tiến hành với kỹ thuật peignage moléculaire này là kiểm tra rằng sự hội nhập của ADN viral trong những tế bào là một chỉ dấu hữu hiệu của những nguy cơ tiến triển của những thương tổn ung thư “, GS Olivier Graesslin, người nghiên cứu chính của thử nghiệm lâm sàng của CHU de Reims, đã giải thích như vậy.
Kỹ thuật rất độc đáo này đã được khám phá cách nay 10 năm bởi Aaron Bensimon, vào thời kỳ đó ở Viện Pasteur, và người em của ông ta David, nhà vật lý của ENS. Họ tìm cách gắn đầu mút của những phân tử dài ADN để đo tính đàn hồi và đã nhận thấy rằng họ có thể đạt được điều đó bằng cách nhúng một plaque de verre nhỏ trong dịch chứa ADN. Lúc đưa một cách chậm chạp plaque de liquide ra, hàng triệu dây ADN vẫn bám vào bề mặt thủy tinh và sắp hàng trong cùng chiếu hướng. ” Đó đúng là điều xảy ra khi người nào đó với một mái tóc dài đưa đầu ra khỏi nước và rằng những sợi tóc khi ra khỏi nước tất cả đều được xếp thẳng hàng, Aaron Bensimon đã giải thích như vậy. Chính để giữ hình ảnh này mà chúng tôi đã đặt tên cho kỹ thuật của chúng tôi là peignage moléculaire.”
Một khi hàng triệu dây d’ADN được xếp hàng như thế trên một plaque nhỏ, các kỹ thuật viên gắn những cọc tiêu phát huỳnh quang (balise fluorescente) trên những vị trí được lựa chọn trong những gène được tìm kiếm, để tạo một loại code-barre sẽ có thể phát hiện được bởi kính hiển vi. Bằng cách này, khi code-barres tương ứng với mật mã di truyền (code génétique) của virus HPV, hiện diện trong ADN của một tế bào của một bệnh nhân, nó được phát hiện một cách tự động.
Ngược lại, nếu virus hiện diện một cách tự do trong cơ thể, đã không bắt đầu gây nhiễm những tế bào, ADN của nó, hình vòng tròn, không được gắn trên các plaque và do đó không được phát hiện.
(LE FIGARO 18/12/2015)
6/ UNG THƯ NỘI MẠC TỬ CUNG : TĂNG THỂ TRỌNG VÀ BÉO PHÌ TRÊN ĐƯỜNG NHẮM
| Những con số |
| – Ung thư đứng thứ tư ở phụ nữ – 7275 trường hợp mới được chẩn đoán, 2025 trường hợp tử vong năm 2012 – 68 tuổi, đó là tuổi trung bình vào lúc chẩn đoán – Tỷ lệ sống sót lúc 5 năm là 75%, lúc 10 năm là 66% |
Thường nhất được khám phá sau thời kỳ mãn
kinh, ung thư nội mạc tử cung (cancer de l’endomètre) có tiên lượng tốt
nhất trong cac ung thư phụ khoa, chỉ sau ung thư vú. Ung thư này phát
triển từ những tế bào của thành trong của tử cung, nội mạc tử cung
(endomètre), ở đây bình thường thai nghén diễn ra. Thường nhất, đó là
những tế bào của lớp đầu tiên của nội mạc tử cung. Khi đó ta nói là
carcinome. Các sarcome và những leiomyosarcome, hiếm hơn nhiều (3% của
các u tử cung), lần lượt phát triển trong mô liên kết của nội mạc tử
cung và trong cơ tử cung,
Carcinome này được liên kết với nhiều yếu tố nguy cơ trong đó có chứng béo phì, bệnh đái đường, một điều trị với tamoxifène (anti-oetrogène được chỉ định trong điều trị vài loại ung thư vú), và hiếm hơn một tố bẩm di truyền được gọi là hội chứng Lynch (HNPCC). Căn bệnh di truyền này đặc biệt mở đường cho ung thư đại-trực tràng cũng như các ung thư buồng trứng, ruột non và dạ dày. Một theo dõi đặc biệt được dự kiến đối với những phụ nữ liên hệ. Những bệnh lý này thường không gây triệu chứng, nhưng chúng có thể được khám phá vì chảy máu âm đạo ngoài kinh nguyệt hay sau mãn kinh. Và bất hạnh thay, không có test de dépistage, tương đương của frottis đối với ung thư cổ tử cung.
ĐIỀU TRỊ
Chẩn đoán dựa trên một siêu âm vùng chậu và sự thực hiện một sinh thiết. Sau đó một chụp cộng hưởng từ cho phép định rõ mức độ lan rộng của căn bệnh. Ngoại
khoa là điều trị chuẩn đối với những ung thư này : thường nhất là cắt
bỏ hoàn toàn tử cung (hystérectomie), các buồng trứng và các vòi Fallope
(salpingoovariectomie bilatérale). Tùy theo tiến triển của khối u và
những đặc điểm của nó, những cơ quan khác có thể được cắt bỏ, như âm đạo
và những hạch bạch huyết gần nhất. Tùy theo những đặc điểm của khối u,
đôi khi cần phối hợp một xạ trị ngoài (radiothérapie externe) và/hoặc
curiethérapie, và tùy theo trường hợp, một hóa trị (chimiothérapie).
Những option này được tranh luận lúc réunion de concertation
pluridisciplinaire.
Ngoại
khoa là điều trị chuẩn đối với những ung thư này : thường nhất là cắt
bỏ hoàn toàn tử cung (hystérectomie), các buồng trứng và các vòi Fallope
(salpingoovariectomie bilatérale). Tùy theo tiến triển của khối u và
những đặc điểm của nó, những cơ quan khác có thể được cắt bỏ, như âm đạo
và những hạch bạch huyết gần nhất. Tùy theo những đặc điểm của khối u,
đôi khi cần phối hợp một xạ trị ngoài (radiothérapie externe) và/hoặc
curiethérapie, và tùy theo trường hợp, một hóa trị (chimiothérapie).
Những option này được tranh luận lúc réunion de concertation
pluridisciplinaire. Sau
cùng, nếu khối u ở một giai đoạn tiến triển, và nếu nó đã lan tràn, đặc
biệt đến bàng quang, ruột hay về phía những cơ quan xa hơn dưới dạng
những di căn, ngoại khoa không còn được xét đến nửa. Trong trường hợp
này, điều trị dựa trên xạ trị, curiethérapie và/hoặc hóa trị. Một
hormonothérapie cũng được xét đến, với điều kiện những tế bào ung thư
nhạy cảm với các hormone : những loại thuốc này ngăn cản tác dụng kích
thích của những hormone sinh dục lên các tế bào ung thư để làm ngừng sự
phát triển của chúng.
Sau
cùng, nếu khối u ở một giai đoạn tiến triển, và nếu nó đã lan tràn, đặc
biệt đến bàng quang, ruột hay về phía những cơ quan xa hơn dưới dạng
những di căn, ngoại khoa không còn được xét đến nửa. Trong trường hợp
này, điều trị dựa trên xạ trị, curiethérapie và/hoặc hóa trị. Một
hormonothérapie cũng được xét đến, với điều kiện những tế bào ung thư
nhạy cảm với các hormone : những loại thuốc này ngăn cản tác dụng kích
thích của những hormone sinh dục lên các tế bào ung thư để làm ngừng sự
phát triển của chúng.
(SCIENCES ET AVENIR 4/2016)
Carcinome này được liên kết với nhiều yếu tố nguy cơ trong đó có chứng béo phì, bệnh đái đường, một điều trị với tamoxifène (anti-oetrogène được chỉ định trong điều trị vài loại ung thư vú), và hiếm hơn một tố bẩm di truyền được gọi là hội chứng Lynch (HNPCC). Căn bệnh di truyền này đặc biệt mở đường cho ung thư đại-trực tràng cũng như các ung thư buồng trứng, ruột non và dạ dày. Một theo dõi đặc biệt được dự kiến đối với những phụ nữ liên hệ. Những bệnh lý này thường không gây triệu chứng, nhưng chúng có thể được khám phá vì chảy máu âm đạo ngoài kinh nguyệt hay sau mãn kinh. Và bất hạnh thay, không có test de dépistage, tương đương của frottis đối với ung thư cổ tử cung.
ĐIỀU TRỊ
Chẩn đoán dựa trên một siêu âm vùng chậu và sự thực hiện một sinh thiết. Sau đó một chụp cộng hưởng từ cho phép định rõ mức độ lan rộng của căn bệnh.
 Ngoại
khoa là điều trị chuẩn đối với những ung thư này : thường nhất là cắt
bỏ hoàn toàn tử cung (hystérectomie), các buồng trứng và các vòi Fallope
(salpingoovariectomie bilatérale). Tùy theo tiến triển của khối u và
những đặc điểm của nó, những cơ quan khác có thể được cắt bỏ, như âm đạo
và những hạch bạch huyết gần nhất. Tùy theo những đặc điểm của khối u,
đôi khi cần phối hợp một xạ trị ngoài (radiothérapie externe) và/hoặc
curiethérapie, và tùy theo trường hợp, một hóa trị (chimiothérapie).
Những option này được tranh luận lúc réunion de concertation
pluridisciplinaire.
Ngoại
khoa là điều trị chuẩn đối với những ung thư này : thường nhất là cắt
bỏ hoàn toàn tử cung (hystérectomie), các buồng trứng và các vòi Fallope
(salpingoovariectomie bilatérale). Tùy theo tiến triển của khối u và
những đặc điểm của nó, những cơ quan khác có thể được cắt bỏ, như âm đạo
và những hạch bạch huyết gần nhất. Tùy theo những đặc điểm của khối u,
đôi khi cần phối hợp một xạ trị ngoài (radiothérapie externe) và/hoặc
curiethérapie, và tùy theo trường hợp, một hóa trị (chimiothérapie).
Những option này được tranh luận lúc réunion de concertation
pluridisciplinaire. Sau
cùng, nếu khối u ở một giai đoạn tiến triển, và nếu nó đã lan tràn, đặc
biệt đến bàng quang, ruột hay về phía những cơ quan xa hơn dưới dạng
những di căn, ngoại khoa không còn được xét đến nửa. Trong trường hợp
này, điều trị dựa trên xạ trị, curiethérapie và/hoặc hóa trị. Một
hormonothérapie cũng được xét đến, với điều kiện những tế bào ung thư
nhạy cảm với các hormone : những loại thuốc này ngăn cản tác dụng kích
thích của những hormone sinh dục lên các tế bào ung thư để làm ngừng sự
phát triển của chúng.
Sau
cùng, nếu khối u ở một giai đoạn tiến triển, và nếu nó đã lan tràn, đặc
biệt đến bàng quang, ruột hay về phía những cơ quan xa hơn dưới dạng
những di căn, ngoại khoa không còn được xét đến nửa. Trong trường hợp
này, điều trị dựa trên xạ trị, curiethérapie và/hoặc hóa trị. Một
hormonothérapie cũng được xét đến, với điều kiện những tế bào ung thư
nhạy cảm với các hormone : những loại thuốc này ngăn cản tác dụng kích
thích của những hormone sinh dục lên các tế bào ung thư để làm ngừng sự
phát triển của chúng.(SCIENCES ET AVENIR 4/2016)
7/ PHẪU THUẬT UNG THƯ PHỤ KHOA VÙNG CHẬU : HƯỚNG VỀ MỘT GIẢM THANG ĐIỀU TRỊ ?
Professeur Olivier Graesslin
CHU de Reims
Institut mère-enfant Alix de Champagne
CHU de Reims
Institut mère-enfant Alix de Champagne

Chẩn đoán chính xác và sớm hơn những ung
thư phụ khoa nhờ những tiến bộ của chụp hình ảnh, sự hiểu biết tốt hơn
về sinh học của những khối u này, về génie évolutif của chúng, cải thiện
những kỹ thuật ngoại khoa : ngày nay bấy nhiêu những tiến bộ, trong vài
tình huống, cho phép thực hiện những can thiệp được giới hạn hon. Sự
giảm thang điều trị (désescalade thérapeutique) này, đang chờ sự chuẩn
nhận bởi những thử nghiệm lâm sàng quốc tế, có mục tiêu làm giảm những
biến chứng tiết niệu, tiêu hóa và sinh dục của phẫu thuật vùng chậu
(chirurgie pelvienne)
Từ nhiều năm qua nay, những kíp, chuyên khoa trong điều trị những ung thư phụ khoa, thực hiện những công trình nghiên cứu và tham gia những thử nghiệm quốc tế nhằm làm giảm tính hung bạo của những can thiệp ngoại khoa, nhất là trong khung cảnh của ung thư cổ tử cung và nội mạc tử cung.
Mục tiêu là, trên bình diện tiên lượng, có những kết quả cũng tốt như những kết quả có được với những động tác hung bạo hơn, nhưng với những biến chứng và di chứng được thu giảm. Thật vậy, những protocole ngoại khoa hiện nay căn cứ trên những công trình nghiên cứu được thực hiện trong những năm 1980-1990. Những thử nghiệm quy mô lớn này đã được tiến hành với một phương pháp học không chê vào đâu được, nhưng những tiến bộ, được thực hiện từ đó trong kiến thức về génie évolutif của những loại mô học khác nhau của những khối u này, cho phép đánh giá mức độ hung dữ và những yếu tố tiên đoán về tiềm năng tiến triển của chúng. Ngoài ra những khối u này được chẩn đoán sớm hơn và chụp hình ảnh xác định một cách chính xác hơn giới hạn và tương quan của chúng với những cơ quan lân cận. Ngoài ra, sự cải thiện của những kỹ thuật nội soi ổ bụng và robot cho phép xét đến những phẫu thuật cắt bỏ ít rộng hơn và nhắm đích hơn.
UNG THƯ CỔ TỬ CUNG.
Ung thư cổ tử cung gây bệnh cho 3000 đến 3500 phụ nữ mỗi năm ở Pháp và chịu trách nhiệm khoảng 1000 trường hợp tử vong. Theo những dữ kiện của viện ung thư quốc gia, tuổi trung bình lúc chẩn đoán là 54 tuổi. Hiện nay, nhờ những tiến bộ trong công tác phát hiện (mặc dầu vẫn còn không đủ, nhất là ttrong những loại bệnh nhân ít thuận lợi nhất), ung thư cổ tử cung được khám phá ở một giai đoạn sớm, trong hầu hết các trường hợp, do đó điều này cho phép dự kiến những điều trị ít xâm nhập hơn.
Điều trị chuẩn của ung thư cổ tử cung là cắt bỏ tử cung mở rộng (hystérectomie élargie), gồm lấy đi cổ, thân tử cung và các phần phụ (mô tế bào mỡ năm quanh cổ tử cung), và toàn bộ các hạch chậu. Phẫu thuật này khiến bệnh nhân chịu nguy cơ bị những di chứng đường tiểu, với khó tiểu và nguy cơ rò (fistule), cũng như những rối loạn sinh dục. Trong những giai đoạn sớm của ung thư cổ tử cung, cắt bỏ tử cung đơn thuần (hystérectomie simple), liên kết với chỉ lấy đi những relais ganglionnaire đầu tiên mà không cắt bỏ toàn bộ những chuỗi hạch bạch huyết, cho những kết quả tương tự trên bình diện ung thư với ít những di chứng đường tiểu và sinh dục và một sự giảm nguy cơ lymphoedème (cẳng chân lớn), biến chứng do cắt bỏ rộng các hạch bạch huyết.
Một công trình nghiên cứu quốc tế, trong đó có sự tham gia của những trung tâm Pháp, đang được tiến hành để xác nhận những chỉ định của phẫu thuật được giới hạn hơn này và do đó ít hung bạo hơn.
UNG THƯ NỘI MẠC TỬ CUNG.
Ung thư nội mạc tử cung (cancer de l’endomètre) là ung thư phụ khoa thường gặp nhất, tỷ lệ mắc bệnh là 6500 trường hợp mỗi năm, ung thư này đang gia tăng do sự lão hóa của dân số. Thật vậy, ung thư nội mạc tử cung nói chung xuất hiện sau thời kỳ mãn kinh ; tuổi trung bình lúc chẩn đoán là 68 tuổi. Những yếu tố nguy cơ chính là chứng béo phì, bệnh đái đường và một điều trị với tamoxiphène. Gần 2000 phụ nữ chết mỗi năm.
Trong ung thư nội mạc tử cung, sự phát hiện một yếu tố tiên lượng mới cũng cho phép xét đến một sự làm nhẹ của những điều trị. Đó là phát hiện sự hiện diện của những embole lympho-vasculaires (những tế bào ung thư trong các mạch máu và mạch bạch huyết). Marqueur này, được phát hiện bằng một marquage spécifique trên những sinh thiết được thực hiện lúc bilan chẩn đoán, cho phép định hướng và điều chỉnh ngoại khoa và nhất là sự mở rộng của curage những hạch chậu và thắt lưng-động mạch chủ.
Khả năng thực hiện một procédure de ganglions sentinelles, can thiệp nhằm giới hạn sự cắt bỏ vào những hạch gần khối u nhất, đang được hợp thức hóa trong những thử nghiệm quốc tế, thủ thuật đặc biệt hữu ích ở những bệnh nhân bị một ung thư nội mạc tử cung, thường là những người già, béo phì và bị những bệnh khác kèm theo.
(LE FIGARO 9/11/2015)
Từ nhiều năm qua nay, những kíp, chuyên khoa trong điều trị những ung thư phụ khoa, thực hiện những công trình nghiên cứu và tham gia những thử nghiệm quốc tế nhằm làm giảm tính hung bạo của những can thiệp ngoại khoa, nhất là trong khung cảnh của ung thư cổ tử cung và nội mạc tử cung.
Mục tiêu là, trên bình diện tiên lượng, có những kết quả cũng tốt như những kết quả có được với những động tác hung bạo hơn, nhưng với những biến chứng và di chứng được thu giảm. Thật vậy, những protocole ngoại khoa hiện nay căn cứ trên những công trình nghiên cứu được thực hiện trong những năm 1980-1990. Những thử nghiệm quy mô lớn này đã được tiến hành với một phương pháp học không chê vào đâu được, nhưng những tiến bộ, được thực hiện từ đó trong kiến thức về génie évolutif của những loại mô học khác nhau của những khối u này, cho phép đánh giá mức độ hung dữ và những yếu tố tiên đoán về tiềm năng tiến triển của chúng. Ngoài ra những khối u này được chẩn đoán sớm hơn và chụp hình ảnh xác định một cách chính xác hơn giới hạn và tương quan của chúng với những cơ quan lân cận. Ngoài ra, sự cải thiện của những kỹ thuật nội soi ổ bụng và robot cho phép xét đến những phẫu thuật cắt bỏ ít rộng hơn và nhắm đích hơn.
UNG THƯ CỔ TỬ CUNG.
Ung thư cổ tử cung gây bệnh cho 3000 đến 3500 phụ nữ mỗi năm ở Pháp và chịu trách nhiệm khoảng 1000 trường hợp tử vong. Theo những dữ kiện của viện ung thư quốc gia, tuổi trung bình lúc chẩn đoán là 54 tuổi. Hiện nay, nhờ những tiến bộ trong công tác phát hiện (mặc dầu vẫn còn không đủ, nhất là ttrong những loại bệnh nhân ít thuận lợi nhất), ung thư cổ tử cung được khám phá ở một giai đoạn sớm, trong hầu hết các trường hợp, do đó điều này cho phép dự kiến những điều trị ít xâm nhập hơn.
Điều trị chuẩn của ung thư cổ tử cung là cắt bỏ tử cung mở rộng (hystérectomie élargie), gồm lấy đi cổ, thân tử cung và các phần phụ (mô tế bào mỡ năm quanh cổ tử cung), và toàn bộ các hạch chậu. Phẫu thuật này khiến bệnh nhân chịu nguy cơ bị những di chứng đường tiểu, với khó tiểu và nguy cơ rò (fistule), cũng như những rối loạn sinh dục. Trong những giai đoạn sớm của ung thư cổ tử cung, cắt bỏ tử cung đơn thuần (hystérectomie simple), liên kết với chỉ lấy đi những relais ganglionnaire đầu tiên mà không cắt bỏ toàn bộ những chuỗi hạch bạch huyết, cho những kết quả tương tự trên bình diện ung thư với ít những di chứng đường tiểu và sinh dục và một sự giảm nguy cơ lymphoedème (cẳng chân lớn), biến chứng do cắt bỏ rộng các hạch bạch huyết.
Một công trình nghiên cứu quốc tế, trong đó có sự tham gia của những trung tâm Pháp, đang được tiến hành để xác nhận những chỉ định của phẫu thuật được giới hạn hơn này và do đó ít hung bạo hơn.
UNG THƯ NỘI MẠC TỬ CUNG.
Ung thư nội mạc tử cung (cancer de l’endomètre) là ung thư phụ khoa thường gặp nhất, tỷ lệ mắc bệnh là 6500 trường hợp mỗi năm, ung thư này đang gia tăng do sự lão hóa của dân số. Thật vậy, ung thư nội mạc tử cung nói chung xuất hiện sau thời kỳ mãn kinh ; tuổi trung bình lúc chẩn đoán là 68 tuổi. Những yếu tố nguy cơ chính là chứng béo phì, bệnh đái đường và một điều trị với tamoxiphène. Gần 2000 phụ nữ chết mỗi năm.
Trong ung thư nội mạc tử cung, sự phát hiện một yếu tố tiên lượng mới cũng cho phép xét đến một sự làm nhẹ của những điều trị. Đó là phát hiện sự hiện diện của những embole lympho-vasculaires (những tế bào ung thư trong các mạch máu và mạch bạch huyết). Marqueur này, được phát hiện bằng một marquage spécifique trên những sinh thiết được thực hiện lúc bilan chẩn đoán, cho phép định hướng và điều chỉnh ngoại khoa và nhất là sự mở rộng của curage những hạch chậu và thắt lưng-động mạch chủ.
Khả năng thực hiện một procédure de ganglions sentinelles, can thiệp nhằm giới hạn sự cắt bỏ vào những hạch gần khối u nhất, đang được hợp thức hóa trong những thử nghiệm quốc tế, thủ thuật đặc biệt hữu ích ở những bệnh nhân bị một ung thư nội mạc tử cung, thường là những người già, béo phì và bị những bệnh khác kèm theo.
(LE FIGARO 9/11/2015)
8/ VITAMINE D : BẢO VỆ CHỐNG LẠI UNG THƯ PHỤ NỮ
Hai công trình nghiên cứu được tiến hành bởi các nhà khoa học của đại học Californie (San Diego) trên một nhóm 1169 và 1135 người cho thấy rằng những phụ nữ có một nồng độ vitamine D trong máu 40 ng/ml có một nguy cơ giảm 67% so với những phụ nữ mà nồng độ chỉ 20 ng/ml.
(PARIS MATCH 28/4-3/5/2016)
Hai công trình nghiên cứu được tiến hành bởi các nhà khoa học của đại học Californie (San Diego) trên một nhóm 1169 và 1135 người cho thấy rằng những phụ nữ có một nồng độ vitamine D trong máu 40 ng/ml có một nguy cơ giảm 67% so với những phụ nữ mà nồng độ chỉ 20 ng/ml.
(PARIS MATCH 28/4-3/5/2016)
9/ NONAMEDECINE PHẢI CHĂNG CÓ THỂ ĐIỀU TRỊ NHỮNG UNG THƯ ?
Véronique Gigoux
Chercheur Inserm
Université Paul Sabatier, Toulouse
Chercheur Inserm
Université Paul Sabatier, Toulouse
Với sự lão hóa của dân số và những thay
đổi môi trường, những ung thư đã trở thành một trong những nguyên nhân
quan trọng của tử vong trên thế giới. Hiện tượng không ngừng lại bởi vì
OMS dự kiến một sự gia tăng 70% những trường hợp trong hai năm đến. Song
song, sự nghiên cứu cũng tiến triển và những điều trị khả dĩ nhiều hơn
và cá thể hóa hơn.
Nhưng, vì vài ung thư vẫn còn đề kháng với những điều trị quy ước (hóa trị, xạ trị…), những nhà nghiên cứu đang hướng về một phương pháp độc đáo : khoa học của cái cực kỳ nhỏ, nói một cách khác : nano-médecine. Thật vậy, nhiều liệu pháp đang phát triển dựa trên sự sử dụng những nanoparticule magnétique. Như những “con ngựa thành Troie”, chúng đi vào trong những tế bào và cho phép gây nên những đáp ứng sinh học nhất định : phóng thích thuốc, kiểm soát sự hoạt hóa của các gène, kích thích neurone hay hoạt hóa những phản ứng hóa học.
Trong số những khả năng này, chúng tôi đã chọn một phương pháp mới để điều trị ung thư : hyperthermie magnétique. Kỹ thuật này dựa trên những nanoparticule, khi chúng thâm nhập các tế bào ung thư và chịu tác dụng của từ trường, sẽ nóng lên và gây chết những tế bào từ bên trong.
Bằng cách kết hợp nanotechnologie này với những kiến thức dược học, chúng tôi đã tạo những nanoparticule magnétique, có thể được những tế bào ung thư bắt một cách đặc hiệu, như thế cho phép nhắm một cách chính xác những tế bào ung thư chứ không phải những tế bào lành mạnh láng giềng. Trong một mô hình chuột, liệu pháp cải tiến này đã cho phép thu giảm một cách hiệu quả kích thước của vài khối u.
Mặc dầu thành công này, vẫn tồn tại một khó khăn : những cơ chế chính xác giải thích sự chết của tế bào vẫn còn chưa được biết rõ. Vì lẽ dụng cụ của sinh học phân tử, microscope confocal, không thể được sử dụng cùng lúc với sự ứng dụng của một từ trường. Các nhà nghiên cứu gặp những vấn đề về giao thoa giữa dụng cụ sinh từ trường và kính hiển vi.
Những công trình của chúng tôi đã cho phép vượt qua trở ngại này và từ nay có thể quan sát “en temps réel” buồng máy tế bào (machinerie cellulaire) khi ứng dụng từ trường. Để được như vậy, một kíp những nhà vật lý đã nghĩ ra một nam châm điện thu nhỏ (élécreoaimant miniaturé), đường kính 3 cm. Nam châm điện này có thể được đưa vào trong hộp cấy (boite de culture) và khi đó cho phép ứng dụng một từ trường rất khu trú, tương hợp với một kính hiển vi.
Nhờ kỹ thuật thí nghiệm mới này, sự thấu hiểu những tác dụng của các nanoparticule magnétique và của từ trường có tần số cao lên những tế bào sau cùng trở nên dễ hiểu. Những kết quả in vitro đầy hứa hẹn và những thử nghiệm trên động vật đã được dự kiến trong phòng thí nghiệm của chúng tôi. Chúng tôi rất hy vọng rằng tiến bộ này, và những khám phá mà nó cho phép, khiến chúng tôi nghĩ ra những thế hệ nanoparticule mới, hiệu quả hơn trong sự triệt trừ các khối u. Con đường phải vượt qua còn dài nhưng những thành công đầu tiên này cho đoán thấy khả năng một ngày nào đó tránh được sự đề kháng với những điều trị.
(LE FIGARO 18/5/2016)
Nhưng, vì vài ung thư vẫn còn đề kháng với những điều trị quy ước (hóa trị, xạ trị…), những nhà nghiên cứu đang hướng về một phương pháp độc đáo : khoa học của cái cực kỳ nhỏ, nói một cách khác : nano-médecine. Thật vậy, nhiều liệu pháp đang phát triển dựa trên sự sử dụng những nanoparticule magnétique. Như những “con ngựa thành Troie”, chúng đi vào trong những tế bào và cho phép gây nên những đáp ứng sinh học nhất định : phóng thích thuốc, kiểm soát sự hoạt hóa của các gène, kích thích neurone hay hoạt hóa những phản ứng hóa học.
Trong số những khả năng này, chúng tôi đã chọn một phương pháp mới để điều trị ung thư : hyperthermie magnétique. Kỹ thuật này dựa trên những nanoparticule, khi chúng thâm nhập các tế bào ung thư và chịu tác dụng của từ trường, sẽ nóng lên và gây chết những tế bào từ bên trong.
Bằng cách kết hợp nanotechnologie này với những kiến thức dược học, chúng tôi đã tạo những nanoparticule magnétique, có thể được những tế bào ung thư bắt một cách đặc hiệu, như thế cho phép nhắm một cách chính xác những tế bào ung thư chứ không phải những tế bào lành mạnh láng giềng. Trong một mô hình chuột, liệu pháp cải tiến này đã cho phép thu giảm một cách hiệu quả kích thước của vài khối u.
Mặc dầu thành công này, vẫn tồn tại một khó khăn : những cơ chế chính xác giải thích sự chết của tế bào vẫn còn chưa được biết rõ. Vì lẽ dụng cụ của sinh học phân tử, microscope confocal, không thể được sử dụng cùng lúc với sự ứng dụng của một từ trường. Các nhà nghiên cứu gặp những vấn đề về giao thoa giữa dụng cụ sinh từ trường và kính hiển vi.
Những công trình của chúng tôi đã cho phép vượt qua trở ngại này và từ nay có thể quan sát “en temps réel” buồng máy tế bào (machinerie cellulaire) khi ứng dụng từ trường. Để được như vậy, một kíp những nhà vật lý đã nghĩ ra một nam châm điện thu nhỏ (élécreoaimant miniaturé), đường kính 3 cm. Nam châm điện này có thể được đưa vào trong hộp cấy (boite de culture) và khi đó cho phép ứng dụng một từ trường rất khu trú, tương hợp với một kính hiển vi.
Nhờ kỹ thuật thí nghiệm mới này, sự thấu hiểu những tác dụng của các nanoparticule magnétique và của từ trường có tần số cao lên những tế bào sau cùng trở nên dễ hiểu. Những kết quả in vitro đầy hứa hẹn và những thử nghiệm trên động vật đã được dự kiến trong phòng thí nghiệm của chúng tôi. Chúng tôi rất hy vọng rằng tiến bộ này, và những khám phá mà nó cho phép, khiến chúng tôi nghĩ ra những thế hệ nanoparticule mới, hiệu quả hơn trong sự triệt trừ các khối u. Con đường phải vượt qua còn dài nhưng những thành công đầu tiên này cho đoán thấy khả năng một ngày nào đó tránh được sự đề kháng với những điều trị.
(LE FIGARO 18/5/2016)
10/ LEUCÉMIE : UNG THƯ ĐỨNG ĐẦU Ở TRẺ EM
| Những con số |
| – 29% những trường hợp ung thư mới được chẩn đoán mỗi năm ở những trẻ dưới 15 tuổi. – 500 trẻ em bị bệnh leucémie mỗi năm, trong đó 20-30 những trường hợp mới leucémie chronique – Tỷ lệ sống sót lúc 5 năm là 90% đối với leucémie lymphoblastique aigue – Tỷ lệ sống sót lúc 5 năm là 60% đối với leucémie myéloblastique aigue. |
Leucémie là một ung thư máu, ở trẻ em và
thiếu niên rất khác với ung thư máu của người lớn. Ung thư máu phát
triển trong tủy, nằm ở trung tâm của các xương. Tủy xương là nơi chế tạo
những tế bào gốc sinh huyết (CSH : cellules souches hématopoiétiques),
nguồn gốc của những hồng cầu, bạch cầu (những tế bào lympho), và tiểu
cầu. … Bệnh
lý này sinh ra một sự hiện diện trong máu những tế bào lympho bất
thường, những tế bào vốn có nhiệm vụ chống lại những nhiễm trùng. Sự sản
xuất thặng dư này gây trở ngại cho sự phát triển của những tế bào khác
như những hồng cầu hay những tiểu cầu. Những dòng khác nhau của những tế
bào gốc, nguyên thủy của những tế bào lymphoide hay myéloide này, có
thể bị ảnh hưởng, ở những giai đoạn khác nhau của sự phát triển của
chúng.
Bệnh
lý này sinh ra một sự hiện diện trong máu những tế bào lympho bất
thường, những tế bào vốn có nhiệm vụ chống lại những nhiễm trùng. Sự sản
xuất thặng dư này gây trở ngại cho sự phát triển của những tế bào khác
như những hồng cầu hay những tiểu cầu. Những dòng khác nhau của những tế
bào gốc, nguyên thủy của những tế bào lymphoide hay myéloide này, có
thể bị ảnh hưởng, ở những giai đoạn khác nhau của sự phát triển của
chúng.
Tùy theo những tham số này và tùy theo tiến triển của bệnh, ta phân biệt hai dạng leucémie : cấp tính hay mãn tính. Những ung thư bạch cầu cấp tính có thể là lymphoblastique (LAL : leucémie aigue lymphoblastique) hay myéloblastique (LAM : leucémie aigue myéloblastique). Những LAL là những leucémie thường gặp nhất (80% ở trẻ em) và cũng là những leucémie mà tiên lượng là tốt nhất. Những
leucémie mãn tính có một tiên lượng chậm hơn. Chính chúng lại được chia
thành hai loại : LMC (leucémie myéloide chronique) hay LMMJ (leucémie
myélomonocytaire juvénile). LMC là kết quả tổng hợp của của một bất
thường nhiễm sắc thể mà những tế bào gốc sinh huyết có được, vậy điều
này không mang lại cho chúng đặc điểm di truyền. Tiên lượng của chúng rõ
rệt được cải thiện với sự xuất hiện của liệu pháp nhắm đích (thérapie
ciblée).
Những
leucémie mãn tính có một tiên lượng chậm hơn. Chính chúng lại được chia
thành hai loại : LMC (leucémie myéloide chronique) hay LMMJ (leucémie
myélomonocytaire juvénile). LMC là kết quả tổng hợp của của một bất
thường nhiễm sắc thể mà những tế bào gốc sinh huyết có được, vậy điều
này không mang lại cho chúng đặc điểm di truyền. Tiên lượng của chúng rõ
rệt được cải thiện với sự xuất hiện của liệu pháp nhắm đích (thérapie
ciblée).
Các leucémie rất hiếm khi có một tính chất di truyền
ĐIỀU TRỊ
Leucémie aigue được điều trị bằng hóa trị. Đối với LAL, điều trị trải ra từ hai đến ba năm. Đó là một chimiothérapie được gọi là polychimiothérapie, những phối hợp khác nhau của những loại thuốc được dùng qua thời gian. Người ta đánh giá sự thành công của điều trị theo tỷ lệ bách phân của những tế bào bất thường, phải dưới 5%. Tiếp theo là những giai đoạn khác củng cố và tăng cường để loại bỏ những tế bào tồn dư. Trong vài trường hợp ác tính, ghép những tế bào gốc sinh huyết (CSH : cellules souches hématopoiétiques), nhằm phục hồi hệ miễn dịch, có thể được xét đến sau hóa trị. Đối
với leucémie aigue myéloblastique (LAM), điều trị bằng
polychimiothérapie ngắn ngày hơn nhưng mạnh hơn. Tùy theo tiến triển của
bệnh, có thể quyết định theo đuổi điều trị với một polychimiothérapie
khác hay ghép những tế bào gốc sinh huyết.
Đối
với leucémie aigue myéloblastique (LAM), điều trị bằng
polychimiothérapie ngắn ngày hơn nhưng mạnh hơn. Tùy theo tiến triển của
bệnh, có thể quyết định theo đuổi điều trị với một polychimiothérapie
khác hay ghép những tế bào gốc sinh huyết.
Đối với leucémie chronique, leucémie myéloide chronique (LMC) được điều trị bởi liệu pháp nhắm đích (thérapie ciblée), một loại thuốc tiêu hủy một cách đặc hiệu những tế bào bất thường. Loại thuốc đầu tiên của họ này, Glivec (imatinib), dùng bằng đường miệng, cho phép phần lớn những trẻ em tìm lại một hy vọng sống bình thường. Nó cũng tỏ ra có hiệu quả trong những thể hiếm của LAM, chuyển tỷ lệ sống còn từ 20% lên 80%.
Sau cùng, đối với leucémie myélomonocytaire juvénile (LMMJ), điều trị thường được dùng là ghép những tế bào gốc sinh huyết.
(SCIENCES ET AVENIR 4/2016)
BS NGUYỄN VĂN THỊNH Bệnh
lý này sinh ra một sự hiện diện trong máu những tế bào lympho bất
thường, những tế bào vốn có nhiệm vụ chống lại những nhiễm trùng. Sự sản
xuất thặng dư này gây trở ngại cho sự phát triển của những tế bào khác
như những hồng cầu hay những tiểu cầu. Những dòng khác nhau của những tế
bào gốc, nguyên thủy của những tế bào lymphoide hay myéloide này, có
thể bị ảnh hưởng, ở những giai đoạn khác nhau của sự phát triển của
chúng.
Bệnh
lý này sinh ra một sự hiện diện trong máu những tế bào lympho bất
thường, những tế bào vốn có nhiệm vụ chống lại những nhiễm trùng. Sự sản
xuất thặng dư này gây trở ngại cho sự phát triển của những tế bào khác
như những hồng cầu hay những tiểu cầu. Những dòng khác nhau của những tế
bào gốc, nguyên thủy của những tế bào lymphoide hay myéloide này, có
thể bị ảnh hưởng, ở những giai đoạn khác nhau của sự phát triển của
chúng.Tùy theo những tham số này và tùy theo tiến triển của bệnh, ta phân biệt hai dạng leucémie : cấp tính hay mãn tính. Những ung thư bạch cầu cấp tính có thể là lymphoblastique (LAL : leucémie aigue lymphoblastique) hay myéloblastique (LAM : leucémie aigue myéloblastique). Những LAL là những leucémie thường gặp nhất (80% ở trẻ em) và cũng là những leucémie mà tiên lượng là tốt nhất.
 Những
leucémie mãn tính có một tiên lượng chậm hơn. Chính chúng lại được chia
thành hai loại : LMC (leucémie myéloide chronique) hay LMMJ (leucémie
myélomonocytaire juvénile). LMC là kết quả tổng hợp của của một bất
thường nhiễm sắc thể mà những tế bào gốc sinh huyết có được, vậy điều
này không mang lại cho chúng đặc điểm di truyền. Tiên lượng của chúng rõ
rệt được cải thiện với sự xuất hiện của liệu pháp nhắm đích (thérapie
ciblée).
Những
leucémie mãn tính có một tiên lượng chậm hơn. Chính chúng lại được chia
thành hai loại : LMC (leucémie myéloide chronique) hay LMMJ (leucémie
myélomonocytaire juvénile). LMC là kết quả tổng hợp của của một bất
thường nhiễm sắc thể mà những tế bào gốc sinh huyết có được, vậy điều
này không mang lại cho chúng đặc điểm di truyền. Tiên lượng của chúng rõ
rệt được cải thiện với sự xuất hiện của liệu pháp nhắm đích (thérapie
ciblée).Các leucémie rất hiếm khi có một tính chất di truyền
ĐIỀU TRỊ
Leucémie aigue được điều trị bằng hóa trị. Đối với LAL, điều trị trải ra từ hai đến ba năm. Đó là một chimiothérapie được gọi là polychimiothérapie, những phối hợp khác nhau của những loại thuốc được dùng qua thời gian. Người ta đánh giá sự thành công của điều trị theo tỷ lệ bách phân của những tế bào bất thường, phải dưới 5%. Tiếp theo là những giai đoạn khác củng cố và tăng cường để loại bỏ những tế bào tồn dư. Trong vài trường hợp ác tính, ghép những tế bào gốc sinh huyết (CSH : cellules souches hématopoiétiques), nhằm phục hồi hệ miễn dịch, có thể được xét đến sau hóa trị.
 Đối
với leucémie aigue myéloblastique (LAM), điều trị bằng
polychimiothérapie ngắn ngày hơn nhưng mạnh hơn. Tùy theo tiến triển của
bệnh, có thể quyết định theo đuổi điều trị với một polychimiothérapie
khác hay ghép những tế bào gốc sinh huyết.
Đối
với leucémie aigue myéloblastique (LAM), điều trị bằng
polychimiothérapie ngắn ngày hơn nhưng mạnh hơn. Tùy theo tiến triển của
bệnh, có thể quyết định theo đuổi điều trị với một polychimiothérapie
khác hay ghép những tế bào gốc sinh huyết.Đối với leucémie chronique, leucémie myéloide chronique (LMC) được điều trị bởi liệu pháp nhắm đích (thérapie ciblée), một loại thuốc tiêu hủy một cách đặc hiệu những tế bào bất thường. Loại thuốc đầu tiên của họ này, Glivec (imatinib), dùng bằng đường miệng, cho phép phần lớn những trẻ em tìm lại một hy vọng sống bình thường. Nó cũng tỏ ra có hiệu quả trong những thể hiếm của LAM, chuyển tỷ lệ sống còn từ 20% lên 80%.
Sau cùng, đối với leucémie myélomonocytaire juvénile (LMMJ), điều trị thường được dùng là ghép những tế bào gốc sinh huyết.
(SCIENCES ET AVENIR 4/2016)
(12/5/2016)