Cấp cứu dạ dày ruột số 46 – BS Nguyễn Văn Thịnh
VIÊM ĐƯỜNG MẬT
(CHOLANGITIS)
Amer Z.Aldeen, MD
Clinical Instructor
Department of Emergency Medicine
Northwestern University Feinberg School of Medicine
Chicago, Illinois
David H. Rosenbaum, MD
Attending Physician
Department of Emergency Medicine
Ingalls Memorial Hospital
Harvey, Ilinois
TEST 3
Dấu hiệu nào sau đây hữu ích nhất trong
chẩn đoán phân biệt một bệnh nhân với viêm đường mật cấp tính (acute
cholangitis) với một bệnh nhân với viêm túi mật cấp tính ?
(A) Vàng da
(B) Sốt
(C) Nhạy cảm đau khi sờ bụng
(D) Tăng bạch cầu
(E) Dấu hiệu Murphy
(A) Vàng da
(B) Sốt
(C) Nhạy cảm đau khi sờ bụng
(D) Tăng bạch cầu
(E) Dấu hiệu Murphy
Câu trả lời đúng là A
Có một sự gối lên nhau đáng kể trong bệnh cảnh lâm sàng của những bệnh nhân với viêm túi mật cấp tính (acute cholecystitis) và viêm đường mật cấp tính (acute cholangitis). Tuy nhiên, những bệnh nhân với viêm túi mật hiếm khi biểu lộ vàng da và vẻ mặt ít có khuynh hướng nhiễm độc. Mặc dầu ống túi mật (cystic duct) thường bị tắc trong viêm túi mật cấp tính, nhưng ống mật chủ và ống mật trong gan thông thương và không bị nhiễm trùng và viêm. Tam chứng Charcot (sốt, đau hạ sườn phải, vàng da) là dấu hiệu xác nhận của viêm đường mật. Sốt gần như phổ biến, hiện diện trong 95% những bệnh nhân, nhạy cảm đau khi sờ hạ sườn phải trong 90% và vàng da trong 80%. Hạ huyết áp và biến đổi trạng thái tâm thần hiện diện trong 15% những bệnh nhân và gợi ý sepsis gram âm. Khi hiện diện cùng với tam chứng Charcot, những dấu hiệu này được gọi là ngũ chứng Reynold. Mặc dầu nồng độ bilirubin tăng nhẹ có thể hiện diện ở những bệnh nhân với viêm túi mật cấp tính, nhưng nồng độ này hiếm khi vượt quá 4mg/dl.
Reference : 1000 questions to help you pass the EM BoardsCó một sự gối lên nhau đáng kể trong bệnh cảnh lâm sàng của những bệnh nhân với viêm túi mật cấp tính (acute cholecystitis) và viêm đường mật cấp tính (acute cholangitis). Tuy nhiên, những bệnh nhân với viêm túi mật hiếm khi biểu lộ vàng da và vẻ mặt ít có khuynh hướng nhiễm độc. Mặc dầu ống túi mật (cystic duct) thường bị tắc trong viêm túi mật cấp tính, nhưng ống mật chủ và ống mật trong gan thông thương và không bị nhiễm trùng và viêm. Tam chứng Charcot (sốt, đau hạ sườn phải, vàng da) là dấu hiệu xác nhận của viêm đường mật. Sốt gần như phổ biến, hiện diện trong 95% những bệnh nhân, nhạy cảm đau khi sờ hạ sườn phải trong 90% và vàng da trong 80%. Hạ huyết áp và biến đổi trạng thái tâm thần hiện diện trong 15% những bệnh nhân và gợi ý sepsis gram âm. Khi hiện diện cùng với tam chứng Charcot, những dấu hiệu này được gọi là ngũ chứng Reynold. Mặc dầu nồng độ bilirubin tăng nhẹ có thể hiện diện ở những bệnh nhân với viêm túi mật cấp tính, nhưng nồng độ này hiếm khi vượt quá 4mg/dl.
BS NGUYỄN VĂN THỊNH (30/1/2016)
Cấp cứu dạ dày ruột số 47 – BS Nguyễn Văn Thịnh
NHỮNG ĐIỀU ANH HỌC ĐƯỢC VỀ CHẨN ĐOÁN VÀ ĐIỀU TRỊ VIÊM ĐƯỜNG MẬT CÓ THỂ LÀ SAI
(WHAT YOU PROBABLY LEARNED ABOUT THE DIAGNOSIS AND TREATMENT OF CHOLANGITIS IS WRONG)
George C. Willis, MD
Clinical Instructor
Department of Emergency Medicine
University of Maryland School of Medicine
Mercy Medical Center
Baltimore, Maryland
Chẩn đoán viêm đường mật (cholangitis) có
thể khó, và nhiều thầy thuốc cấp cứu tiếp tục chẩn đoán không đúng viêm
đường mật ở những bệnh nhân, dẫn đến gia tăng tỷ lệ bệnh và tử vong.
Chẩn đoán sai dẫn đến điều trị sai những bệnh nhân bị bệnh rất nặng và
thời gian nằm viện lâu hơn. Ngay cả khi chẩn đoán được khám phá một cách
đúng đắn, bệnh nhân với viêm đường mật tiếp tục bị điều trị sai ở khoa
cấp cứu. Một bệnh nhân viêm đường mật trên mười chết bất kể những can
thiệp là gì và những sai lầm thông thường này chỉ làm xấu thêm the odds !
Do đó một thái độ khác để chẩn đoán và điều trị những bệnh nhân viêm
đường mật phải được xử dụng.
Trong nhiều năm, các thầy thuốc đã căn cứ
chẩn đoán viêm đường mật vào sự hiện diện của tam chứng Charcot và loại
bỏ nó nếu tất cả 3 thành phần của tam chứng không hiện diện. Phải chăng
anh loại bỏ nhồi máu cơ tim ở những bệnh nhân với đau không điển hình
nhưng không khó thở ? Những quá trình bệnh nổi tiếng biểu hiện không
điển hình. Do đó, dựa vào tam chứng Charcot không thôi sẽ có vấn đề khi
tỷ lệ xuất hiện của tất cả ba triệu chứng ở những bệnh nhân với viêm
đường mật biến thiên tử 15% đến 70%. Chẩn đoán phức tạp hơn ở những bệnh
nhân già và sepsis, trong những trường hợp này những triệu chứng của
bệnh nhân thường không đặc hiệu và khám vật lý bị che mờ bởi sự sử dụng
nhiều loại thuốc. Viêm đường mật có thể được biểu hiện bởi sepsis trong
đó vi khuẩn niệu không triệu chứng (asymptomatic bacteriuria) hay sẹo
phổi dẫn đến một chẩn đoán đoán chừng urosepsis hay viêm phổi làm không
rõ căn nguyên thật sự trong bụng.
Vậy, ta chẩn đoán như thế nào ? Một lưới chẩn đoán rộng cần được tung ra và sự sử dụng thông tin bổ sung là cần thiết. Năm 2007, một nhóm những chuyên gia gan mật đã đạt được một tổng hợp guidelines dựa trên chứng cớ để chẩn đoán viêm đường mật. Những guideline này kết hợp những thành phần của bệnh sử (bao gồm tam chứng Charcot) với chụp hình ảnh (chụp cắt lớp vi tính hay siêu âm) và những chứng cớ xét nghiệm (số lượng bạch cầu tăng cao và những xét nghiệm chức năng gan). Nếu một bệnh nhân có một bệnh sử tam chứng Charcot không hoàn toàn, viêm đường mật vẫn nằm trong chẩn đoán phân biệt cho đến khi kết quả xét nghiệm cho thấy những men gan bình thường và chụp hình ảnh cho thấy một ống mật chủ bình thường. Ở người già hay bệnh nhân nhiễm trùng, nên có một ngưỡng thấp trong thực hiện chụp hình ảnh.
Vậy, ta chẩn đoán như thế nào ? Một lưới chẩn đoán rộng cần được tung ra và sự sử dụng thông tin bổ sung là cần thiết. Năm 2007, một nhóm những chuyên gia gan mật đã đạt được một tổng hợp guidelines dựa trên chứng cớ để chẩn đoán viêm đường mật. Những guideline này kết hợp những thành phần của bệnh sử (bao gồm tam chứng Charcot) với chụp hình ảnh (chụp cắt lớp vi tính hay siêu âm) và những chứng cớ xét nghiệm (số lượng bạch cầu tăng cao và những xét nghiệm chức năng gan). Nếu một bệnh nhân có một bệnh sử tam chứng Charcot không hoàn toàn, viêm đường mật vẫn nằm trong chẩn đoán phân biệt cho đến khi kết quả xét nghiệm cho thấy những men gan bình thường và chụp hình ảnh cho thấy một ống mật chủ bình thường. Ở người già hay bệnh nhân nhiễm trùng, nên có một ngưỡng thấp trong thực hiện chụp hình ảnh.
| NHỮNG TIÊU CHUẨN CHẨN ĐOÁN ĐỐI VỚI VIÊM ĐƯỜNG MẬT CẤP TÍNH (TOKYO GUIDELINES) |
A. Bối cảnh lâm sàng và lâm sàng
Chẩn đoán xác định (1) Tam chứng Charcot (2+3+4) (2) 2 hay nhiều yếu tố của mục A + cả hai yếu tố trong B+C |
Một khi chẩn đoán viêm đường mật được xác nhận, kế tiếp phải làm gì ?
Xử trí sớm gồm có hồi sức thể tích, cho kháng sinh sớm sau khi thực hiện cấy máu, và điều chỉnh những rối loạn đông máu và những bất thường điện giải. Sự lựa chọn những kháng sinh ban đầu là cốt yếu. Sử dụng những kháng sinh kháng khuẩn phổ hẹp thường đạt những kết quả dưới tiêu chuẩn. Thường các kháng sinh sẽ không nhắm vào tác nhân gây bệnh, hoặc nó sẽ không được tiết một cách thích đáng vào trong mật, ở đó nhiễm trùng bắt đầu. Do đó, chế độ điều trị kháng sinh piperacillin-tazobactam (TAZOCIN) là một first-line therapy, bởi vì nó đã được chứng tỏ nhắm vào những vi khuẩn thường gặp trong viêm đường mật, như những vi khuẩn Gram âm và những vi khuẩn ky khí, và cũng đã được chứng minh đạt những nồng độ cao trong mật. Nếu bệnh nhân dị ứng penicillin, sự phối hợp ciprofloxacin và metronidazole là một giải pháp thay thế.
Vài bệnh nhân đáp ứng tốt với điều trị kháng sinh và hồi sức thể tích, nhưng còn những bệnh nhân thất bại điều trị nội khoa thì sao ? Những bệnh nhân này đòi hỏi biliary decompression. Thầy thuốc ngoại khoa thân mến của anh sẽ chảy nước dải thèm muốn vì có cơ hội để xẻ một đường mổ ở đường chính diện của bệnh nhân ; bất hạnh thay, điều này có khả năng kết thúc bằng cái chết non của bệnh nhân.
Chụp mật tụy ngược dòng (ERCP) là phương pháp điều trị tốt nhất trong viêm đường mật. ERCP có tính chất điều trị hơn và liên kết với ít những biến chứng hơn so với ngoại khoa. Nếu không có sẵn một thầy thuốc nội soi (endoscopist) và có một thầy thuốc X quang can thiệp (interventional radiologist), percutaneous transhepatic drainage có thể được thực hiện để biliary decompression cấp cứu. Nếu cả hai không có sẵn, đưa bệnh nhân đến một cơ sở có những thầy thuốc chuyên môn này là thích đáng. Ngoại khoa là biện pháp cuối cùng, sau khi những phương pháp khác đã thất bại, bởi vì nó có một tỷ lệ gia tăng những biến chứng và một tỷ lệ tử vong vào ngày thứ 30 gia tăng so với những phương thức khác, đặc biệt là những bệnh nhân ốm nặng hơn.
Chẩn đoán và điều trị viêm đường mật có thể rất là thách thức và gây thất vọng. Dựa vào những dấu hiệu của tam chứng Charcot thường sẽ dẫn đến chẩn đoán không đúng và trì chậm chẩn đoán. Tung một lưới chẩn đoán rộng được bổ sung với những xét nghiệm và chụp hình ảnh, đặc biệt ở những bệnh nhân già và ốm nặng thường có thể dẫn đến những kết quả tốt trong một khung thời gian nhanh hơn, tránh nằm viện lâu và những tiên lượng xấu hơn. Sau khi thực hiện chẩn đoán, hồi sức nhanh, cho các kháng sinh có kháng khuẩn phổ rộng, và chuyển đến đúng khoa, điều này cải thiện tiên lượng của bệnh nhân. Phương thức này đối với viêm đường mật nhiên hậu dẫn đến một điều trị bệnh nhân tốt hơn.
Reference : Avoiding Common Errors in the Emergency DepartmentXử trí sớm gồm có hồi sức thể tích, cho kháng sinh sớm sau khi thực hiện cấy máu, và điều chỉnh những rối loạn đông máu và những bất thường điện giải. Sự lựa chọn những kháng sinh ban đầu là cốt yếu. Sử dụng những kháng sinh kháng khuẩn phổ hẹp thường đạt những kết quả dưới tiêu chuẩn. Thường các kháng sinh sẽ không nhắm vào tác nhân gây bệnh, hoặc nó sẽ không được tiết một cách thích đáng vào trong mật, ở đó nhiễm trùng bắt đầu. Do đó, chế độ điều trị kháng sinh piperacillin-tazobactam (TAZOCIN) là một first-line therapy, bởi vì nó đã được chứng tỏ nhắm vào những vi khuẩn thường gặp trong viêm đường mật, như những vi khuẩn Gram âm và những vi khuẩn ky khí, và cũng đã được chứng minh đạt những nồng độ cao trong mật. Nếu bệnh nhân dị ứng penicillin, sự phối hợp ciprofloxacin và metronidazole là một giải pháp thay thế.
Vài bệnh nhân đáp ứng tốt với điều trị kháng sinh và hồi sức thể tích, nhưng còn những bệnh nhân thất bại điều trị nội khoa thì sao ? Những bệnh nhân này đòi hỏi biliary decompression. Thầy thuốc ngoại khoa thân mến của anh sẽ chảy nước dải thèm muốn vì có cơ hội để xẻ một đường mổ ở đường chính diện của bệnh nhân ; bất hạnh thay, điều này có khả năng kết thúc bằng cái chết non của bệnh nhân.
Chụp mật tụy ngược dòng (ERCP) là phương pháp điều trị tốt nhất trong viêm đường mật. ERCP có tính chất điều trị hơn và liên kết với ít những biến chứng hơn so với ngoại khoa. Nếu không có sẵn một thầy thuốc nội soi (endoscopist) và có một thầy thuốc X quang can thiệp (interventional radiologist), percutaneous transhepatic drainage có thể được thực hiện để biliary decompression cấp cứu. Nếu cả hai không có sẵn, đưa bệnh nhân đến một cơ sở có những thầy thuốc chuyên môn này là thích đáng. Ngoại khoa là biện pháp cuối cùng, sau khi những phương pháp khác đã thất bại, bởi vì nó có một tỷ lệ gia tăng những biến chứng và một tỷ lệ tử vong vào ngày thứ 30 gia tăng so với những phương thức khác, đặc biệt là những bệnh nhân ốm nặng hơn.
Chẩn đoán và điều trị viêm đường mật có thể rất là thách thức và gây thất vọng. Dựa vào những dấu hiệu của tam chứng Charcot thường sẽ dẫn đến chẩn đoán không đúng và trì chậm chẩn đoán. Tung một lưới chẩn đoán rộng được bổ sung với những xét nghiệm và chụp hình ảnh, đặc biệt ở những bệnh nhân già và ốm nặng thường có thể dẫn đến những kết quả tốt trong một khung thời gian nhanh hơn, tránh nằm viện lâu và những tiên lượng xấu hơn. Sau khi thực hiện chẩn đoán, hồi sức nhanh, cho các kháng sinh có kháng khuẩn phổ rộng, và chuyển đến đúng khoa, điều này cải thiện tiên lượng của bệnh nhân. Phương thức này đối với viêm đường mật nhiên hậu dẫn đến một điều trị bệnh nhân tốt hơn.
Doc thêm : Cấp cứu dạ dày ruột số 29, 46
BS NGUYỄN VĂN THỊNH
(21/1/2015)
Cấp cứu dạ dày ruột số 48 – BS Nguyễn Văn Thịnh
VIÊM ĐƯỜNG MẬT CẤP TÍNH
(ANGIOCHOLITE AIGUE)
C. Trésallet
F. Menegaux
Service de chirurgie générale et digestive
CHU Pitié-Salpêtrière, Paris
| Những điểm chủ yếu |
| 1. Viêm đường mật (angiocholite) là một nhiễm trùng mật thứ phát một tắc nghẽn đường mật. 2. Nguyên nhân thường gặp nhất là sự nghẽn trong ống mật chủ của một viên sỏi phát xuất từ túi mật. 3. Lâm sàng thường điển hình, liên kết đau vùng hạ sườn phải, sốt và vàng da. 4. Mức độ nghiêm trọng của bệnh cảnh sepsis buộc phải dẫn lưu cấp cứu mật bị nhiễm trùng với lấy đi sỏi ống mật chủ, bằng phẫu thuật hay nội soi. 5. Đó là septicémie cần điều trị kháng sinh bằng đường toàn thân sau khi lấy mẫu nghiệm vi trùng học (cấy máu) |
I. NHẬP ĐỀ
Viêm đường mật (angiocholite) là một nhiễm trùng (vi khuẩn hay ký sinh trùng) của mật trong đường mật, không kể đến nguyên nhân.
Viêm đường mật (angiocholite) là một nhiễm trùng (vi khuẩn hay ký sinh trùng) của mật trong đường mật, không kể đến nguyên nhân.
II. SINH LÝ BỆNH LÝ
Mọi trở ngại đối với sự chảy của mật gây nên ứ mật trong đường mật và do đó khả năng nhiễm trùng. Nguyên nhân thường nhất là do sự di chuyển của một hay nhiều sỏi túi mật, bị kẹt trong phần thấp của ông mật chủ khi kích thước của chúng không cho phép vượt qua cơ vòng Oddi. Hiểm hơn, vật chướng ngại chịu trách nhiệm viêm đường mật thứ phát một đè ép nội tại (u đường mật, kyste của ống mật chủ) hay ngoại tại (u gan, tụy tạng, tá tràng hay papille, và hạch ở cuống gan).
Những mầm bệnh thường liên hệ nhất, nguồn gốc tiêu hóa, là : Escherichia coli, Klebsiella, Pseudomonas aeruginosa, cầu khuẩn ruột và Proteus. Trong 15% các trường hợp ta tìm thấy thêm hay một cách riêng rẻ những vi khuẩn ky khí : Bacteroides fragilis và Clostridium perfringens.
Mọi trở ngại đối với sự chảy của mật gây nên ứ mật trong đường mật và do đó khả năng nhiễm trùng. Nguyên nhân thường nhất là do sự di chuyển của một hay nhiều sỏi túi mật, bị kẹt trong phần thấp của ông mật chủ khi kích thước của chúng không cho phép vượt qua cơ vòng Oddi. Hiểm hơn, vật chướng ngại chịu trách nhiệm viêm đường mật thứ phát một đè ép nội tại (u đường mật, kyste của ống mật chủ) hay ngoại tại (u gan, tụy tạng, tá tràng hay papille, và hạch ở cuống gan).
Những mầm bệnh thường liên hệ nhất, nguồn gốc tiêu hóa, là : Escherichia coli, Klebsiella, Pseudomonas aeruginosa, cầu khuẩn ruột và Proteus. Trong 15% các trường hợp ta tìm thấy thêm hay một cách riêng rẻ những vi khuẩn ky khí : Bacteroides fragilis và Clostridium perfringens.
III. NHỮNG DẤU HIỆU, CHẨN ĐOÁN LÂM SÀNG VÀ NGOẠI LÂM SÀNG.
Mức độ nghiêm trọng của căn bệnh này cần gợi ra một cách nhanh chóng trên cơ sở khám lâm sàng, những dữ kiện sinh học và siêu âm. Nếu không được điều trị thích đáng, tiến triển hướng một cách nhanh chóng về một trạng thái choáng nhiễm khuẩn (choc septique) có thể đe dọa tiên lượng sinh tồn. 1. NHỮNG DẤU HIỆU LÂM SÀNG
Bệnh cảnh cổ điển liên kết một cách kể tiếp nhau đau bụng, sốt, và vàng da (tam chứng Charcot), được tìm thấy trong 70% những trường hợp. Những dấu hiệu bắt đầu bằng một đau bụng, thường ở hạ sườn phải, đôi khi thượng vị hay giữa bụng, gia tăng trong nhiều giờ. Phản ứng thành bụng (défense) hiếm xảy ra (10-15%). Liên kết với sốt, thường tăng cao (39-40 độ C), được đánh dấu bởi run lạnh và vã mồ hôi. Chẩn đoán được gợi lên dễ dàng trước vàng da niêm mạc rõ rệt, với nước tiểu đậm màu và phân mất màu. Có thể đó chỉ là một subictère mà phải biết nhận xét trên củng mạc. Nôn mửa thường bổ sung lâm sàng. 2. NHỮNG XÉT NGHIỆM SINH HÓA
NFS tìm thấy số lượng bạch cầu tăng cao (bạch cầu > 10.000/mm3), nổi bật là những bạch cầu đa nhân trung tính (>80%). Một giảm bạch cầu là một dấu hiệu nghiêm trọng trong trường hợp choáng. CRP gia tăng (>15 mg/mL), và tốc độ trầm lắng rất gia tăng.
Bilan gan cho thấy dấu hiệu ứ mật (cholestase) với bilirubine máu toàn thể thường rất cao (>14 mg/mL) nổi trội bilirubine conjuguée (>7mmg/mL). Những phosphatase alcaline và gamma GT tăng cao. một cytolyse gan rõ rệt thuận lợi cho một di chuyển sỏi mật (migration lithiasique). Một nồng độ prothrombine hạ (TP> 60%) báo hiệu một khả năng suy tế bào gan cấp tính khởi đầu hay có thể phát hiện một bệnh gan tiềm tàng.
Các men tụy (amylasémie và lipasémie) có thể gia tăng nhưng nói chung dưới 3 lần bình thường
Điện giải đồ máu cho phép phát hiện một suy thận chức năng và những rối loạn nước điện giải liên kết
Cấy máu được thực hiện sớm một cách hệ thống 3. NHỮNG THĂM DÒ X QUANG
Chụp bụng không sửa soạn ít hữu ích trong chẩn đoán, nhiều lắm chúng có thể cho thấy những bóng mờ canxi (opacités calciques) trong vùng túi mật, hướng về nguồn gốc sỏi của viêm đường mật. Đôi khi ta ghi nhận một dạng iléus của ruột non.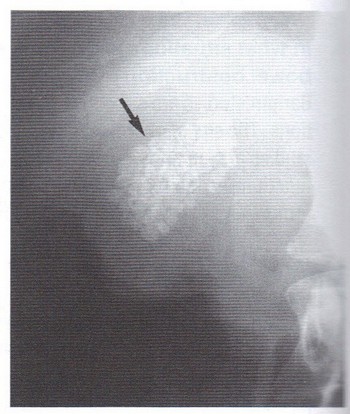 Siêu
âm gan-mật phát hiện một giãn ống mật chủ trong hơn 80% các trường hợp
(>10 mm). Sự giãn này có thể lan rộng vào những đường mật trong gan
phải và trái, một cách đối xứng hay không. Đường mật chính phải được
thăm dò suốt cả chiều cao, điều này cho phép phát hiện tắc (sỏi phần
thấp của ống mật chủ, u tụy tạng hay của ống mật chủ, các hạch). Thăm dò
được bổ sung bởi một khảo sát nhu mô gan nhằm tìm kiếm một nguyên nhân
khả dĩ của viêm đường mật (u gan, những sỏi đường mật trong gan, bệnh
đường mật bẩm sinh) hoặc của một trong những biến chứng của nó (áp xe
trong gan).
Siêu
âm gan-mật phát hiện một giãn ống mật chủ trong hơn 80% các trường hợp
(>10 mm). Sự giãn này có thể lan rộng vào những đường mật trong gan
phải và trái, một cách đối xứng hay không. Đường mật chính phải được
thăm dò suốt cả chiều cao, điều này cho phép phát hiện tắc (sỏi phần
thấp của ống mật chủ, u tụy tạng hay của ống mật chủ, các hạch). Thăm dò
được bổ sung bởi một khảo sát nhu mô gan nhằm tìm kiếm một nguyên nhân
khả dĩ của viêm đường mật (u gan, những sỏi đường mật trong gan, bệnh
đường mật bẩm sinh) hoặc của một trong những biến chứng của nó (áp xe
trong gan).
Chụp cắt lớp vi tính bụng-chậu được đòi hỏi khi siêu âm nghi ngờ một nguyên nhân khác với một sự di chuyển của sỏi mật : u gan, tụy tạng, đường mật. Ngoài những trường hợp hiếm này, chụp cắt lớp vi tính có ít vai trò trong cấp cứu trong chẩn đoán một viêm đường mật và có nguy cơ gây nên một sự chậm trễ có hại trong xử trí điều trị.
Mức độ nghiêm trọng của căn bệnh này cần gợi ra một cách nhanh chóng trên cơ sở khám lâm sàng, những dữ kiện sinh học và siêu âm. Nếu không được điều trị thích đáng, tiến triển hướng một cách nhanh chóng về một trạng thái choáng nhiễm khuẩn (choc septique) có thể đe dọa tiên lượng sinh tồn. 1. NHỮNG DẤU HIỆU LÂM SÀNG
Bệnh cảnh cổ điển liên kết một cách kể tiếp nhau đau bụng, sốt, và vàng da (tam chứng Charcot), được tìm thấy trong 70% những trường hợp. Những dấu hiệu bắt đầu bằng một đau bụng, thường ở hạ sườn phải, đôi khi thượng vị hay giữa bụng, gia tăng trong nhiều giờ. Phản ứng thành bụng (défense) hiếm xảy ra (10-15%). Liên kết với sốt, thường tăng cao (39-40 độ C), được đánh dấu bởi run lạnh và vã mồ hôi. Chẩn đoán được gợi lên dễ dàng trước vàng da niêm mạc rõ rệt, với nước tiểu đậm màu và phân mất màu. Có thể đó chỉ là một subictère mà phải biết nhận xét trên củng mạc. Nôn mửa thường bổ sung lâm sàng. 2. NHỮNG XÉT NGHIỆM SINH HÓA
NFS tìm thấy số lượng bạch cầu tăng cao (bạch cầu > 10.000/mm3), nổi bật là những bạch cầu đa nhân trung tính (>80%). Một giảm bạch cầu là một dấu hiệu nghiêm trọng trong trường hợp choáng. CRP gia tăng (>15 mg/mL), và tốc độ trầm lắng rất gia tăng.
Bilan gan cho thấy dấu hiệu ứ mật (cholestase) với bilirubine máu toàn thể thường rất cao (>14 mg/mL) nổi trội bilirubine conjuguée (>7mmg/mL). Những phosphatase alcaline và gamma GT tăng cao. một cytolyse gan rõ rệt thuận lợi cho một di chuyển sỏi mật (migration lithiasique). Một nồng độ prothrombine hạ (TP> 60%) báo hiệu một khả năng suy tế bào gan cấp tính khởi đầu hay có thể phát hiện một bệnh gan tiềm tàng.
Các men tụy (amylasémie và lipasémie) có thể gia tăng nhưng nói chung dưới 3 lần bình thường
Điện giải đồ máu cho phép phát hiện một suy thận chức năng và những rối loạn nước điện giải liên kết
Cấy máu được thực hiện sớm một cách hệ thống 3. NHỮNG THĂM DÒ X QUANG
Chụp bụng không sửa soạn ít hữu ích trong chẩn đoán, nhiều lắm chúng có thể cho thấy những bóng mờ canxi (opacités calciques) trong vùng túi mật, hướng về nguồn gốc sỏi của viêm đường mật. Đôi khi ta ghi nhận một dạng iléus của ruột non.
 Siêu
âm gan-mật phát hiện một giãn ống mật chủ trong hơn 80% các trường hợp
(>10 mm). Sự giãn này có thể lan rộng vào những đường mật trong gan
phải và trái, một cách đối xứng hay không. Đường mật chính phải được
thăm dò suốt cả chiều cao, điều này cho phép phát hiện tắc (sỏi phần
thấp của ống mật chủ, u tụy tạng hay của ống mật chủ, các hạch). Thăm dò
được bổ sung bởi một khảo sát nhu mô gan nhằm tìm kiếm một nguyên nhân
khả dĩ của viêm đường mật (u gan, những sỏi đường mật trong gan, bệnh
đường mật bẩm sinh) hoặc của một trong những biến chứng của nó (áp xe
trong gan).
Siêu
âm gan-mật phát hiện một giãn ống mật chủ trong hơn 80% các trường hợp
(>10 mm). Sự giãn này có thể lan rộng vào những đường mật trong gan
phải và trái, một cách đối xứng hay không. Đường mật chính phải được
thăm dò suốt cả chiều cao, điều này cho phép phát hiện tắc (sỏi phần
thấp của ống mật chủ, u tụy tạng hay của ống mật chủ, các hạch). Thăm dò
được bổ sung bởi một khảo sát nhu mô gan nhằm tìm kiếm một nguyên nhân
khả dĩ của viêm đường mật (u gan, những sỏi đường mật trong gan, bệnh
đường mật bẩm sinh) hoặc của một trong những biến chứng của nó (áp xe
trong gan).Chụp cắt lớp vi tính bụng-chậu được đòi hỏi khi siêu âm nghi ngờ một nguyên nhân khác với một sự di chuyển của sỏi mật : u gan, tụy tạng, đường mật. Ngoài những trường hợp hiếm này, chụp cắt lớp vi tính có ít vai trò trong cấp cứu trong chẩn đoán một viêm đường mật và có nguy cơ gây nên một sự chậm trễ có hại trong xử trí điều trị.
IV. NHỮNG NGUYÊN TẮC ĐIỀU TRỊ
Viêm đường mật là một cấp cứu không cho phép một chậm trễ nào trong xử trí điều trị. Điều trị, bao gồm hai thành phần, nội khoa và ngoại khoa, nhằm ưu tiên dẫn lưu mật bị nhiễm trùng và điều trị sepsis toàn thể. 1. ĐIỀU TRỊ TRIỆU CHỨNG
Những dấu hiệu choáng được điều chỉnh bằng truyện tĩnh mạch dịch đổ dầy (soluté de remplissage) và những rối loạn nước điện giải bằng réhydratation thích đáng. 2. LIỆU PHÁP KHÁNG SINH
Một bi-antibiothérapie có kháng khuẩn phổ rộng được bắt đầu ngay khi thực hiện cấy máu : aminoxicilline-inhibiteur des béta-lactamines, céphalosporine thế hệ thứ hai hay thứ ba hay fluoroquinolone, liên kết với một aminoside. 3. DẪN LƯU MẬT.
Ngày nay hai thái độ điều trị đang được đánh giá a. ĐIỀU TRỊ NGOẠI KHOA CẤP CỨU.
Khi chướng ngại là một tắc nghẽn của ống mật chủ bởi một sỏi mật, ngoại khoa có ưu điểm là điều trị tất cả những vấn đề trong một thì : chụp đường mật thăm dò và/hoặc nội soi đường mật và lấy sỏi, cắt bỏ túi mật rồi dẫn lưu đường mật chính (drain transcystique hay drain de Kehr). Can thiệp, thường được thực hiện bằng mở bụng dưới sườn phải (laparotomie sous-costale droite), có thể thực hiện với nội soi ổ bụng, với điều kiện có kinh nghiệm và dụng cụ cần thiết b. ĐIỀU TRỊ NỘI-NGOẠI KHOA
Một điều trị nội soi có thể được đề nghị trong 24 giờ sau khi bắt đầu điều trị kháng sinh. Điều trị này nhằm thực hiện một écho-endoscopie biliaire (siêu âm qua đường nội soi mật), hầu như không có nguy cơ, rồi, nếu chẩn đoán sỏi đường mật chính được xác nhận, chụp đường mật ngược dòng (cholangiographie rétrograde) với sphinctérotomie cho phép lấy sỏi nhờ một sonde à panier. Trong trường hợp tắc nghẽn do ung thư (mật nguyên phát hay tụy tạng), sự thiết đặt một prothèse endobiliaire có phép đảm bảo sự dẫn lưu thường trực mật vào tá tràng. Cắt bỏ túi mật sẽ được thực hiện ở thì hai, hoặc trong 48 giờ sau khi loại bỏ các viên sỏi, hoặc nếu tình trạng bệnh nhân cần, hai hay ba tháng sau.
Với một tỷ lệ bệnh rất thấp và cho phép xác nhận chấn đoán nguyên nhân của viêm đường mật với một độ nhạy cảm và đặc hiệu gần 100%, séquence thérapeutique này hiện được thực hiện bởi nhiều trung tâm y khoa. Tuy nhiên cần những endoscopiste interventionnel được đào tạo và sẵn sàng lúc cấp cứu.
Những công trình nghiên cứu hiện đang được tiến hành để xác lập những khuyến nghị về điều trị cấp cứu viêm đường mật do sỏi (angiocholite lithiasique). Giữa ngoại khoa đơn thuần và sự phối hợp nội soi-ngoại khoa, những công trình nghiên cứu này sẽ xác nhận phương pháp nào trong hai phương pháp này sẽ mang lại lợi ích nhất (tính hiệu quả và tính nhanh chóng của điều trị, thời gian nhập viện, phí tổn) để có nguy cơ thấp nhất (tỷ lệ bệnh, tỷ lệ tử vong)
Reference : Urgences médico-chirurgicales de l’adulteViêm đường mật là một cấp cứu không cho phép một chậm trễ nào trong xử trí điều trị. Điều trị, bao gồm hai thành phần, nội khoa và ngoại khoa, nhằm ưu tiên dẫn lưu mật bị nhiễm trùng và điều trị sepsis toàn thể. 1. ĐIỀU TRỊ TRIỆU CHỨNG
Những dấu hiệu choáng được điều chỉnh bằng truyện tĩnh mạch dịch đổ dầy (soluté de remplissage) và những rối loạn nước điện giải bằng réhydratation thích đáng. 2. LIỆU PHÁP KHÁNG SINH
Một bi-antibiothérapie có kháng khuẩn phổ rộng được bắt đầu ngay khi thực hiện cấy máu : aminoxicilline-inhibiteur des béta-lactamines, céphalosporine thế hệ thứ hai hay thứ ba hay fluoroquinolone, liên kết với một aminoside. 3. DẪN LƯU MẬT.
Ngày nay hai thái độ điều trị đang được đánh giá a. ĐIỀU TRỊ NGOẠI KHOA CẤP CỨU.
Khi chướng ngại là một tắc nghẽn của ống mật chủ bởi một sỏi mật, ngoại khoa có ưu điểm là điều trị tất cả những vấn đề trong một thì : chụp đường mật thăm dò và/hoặc nội soi đường mật và lấy sỏi, cắt bỏ túi mật rồi dẫn lưu đường mật chính (drain transcystique hay drain de Kehr). Can thiệp, thường được thực hiện bằng mở bụng dưới sườn phải (laparotomie sous-costale droite), có thể thực hiện với nội soi ổ bụng, với điều kiện có kinh nghiệm và dụng cụ cần thiết b. ĐIỀU TRỊ NỘI-NGOẠI KHOA
Một điều trị nội soi có thể được đề nghị trong 24 giờ sau khi bắt đầu điều trị kháng sinh. Điều trị này nhằm thực hiện một écho-endoscopie biliaire (siêu âm qua đường nội soi mật), hầu như không có nguy cơ, rồi, nếu chẩn đoán sỏi đường mật chính được xác nhận, chụp đường mật ngược dòng (cholangiographie rétrograde) với sphinctérotomie cho phép lấy sỏi nhờ một sonde à panier. Trong trường hợp tắc nghẽn do ung thư (mật nguyên phát hay tụy tạng), sự thiết đặt một prothèse endobiliaire có phép đảm bảo sự dẫn lưu thường trực mật vào tá tràng. Cắt bỏ túi mật sẽ được thực hiện ở thì hai, hoặc trong 48 giờ sau khi loại bỏ các viên sỏi, hoặc nếu tình trạng bệnh nhân cần, hai hay ba tháng sau.
Với một tỷ lệ bệnh rất thấp và cho phép xác nhận chấn đoán nguyên nhân của viêm đường mật với một độ nhạy cảm và đặc hiệu gần 100%, séquence thérapeutique này hiện được thực hiện bởi nhiều trung tâm y khoa. Tuy nhiên cần những endoscopiste interventionnel được đào tạo và sẵn sàng lúc cấp cứu.
Những công trình nghiên cứu hiện đang được tiến hành để xác lập những khuyến nghị về điều trị cấp cứu viêm đường mật do sỏi (angiocholite lithiasique). Giữa ngoại khoa đơn thuần và sự phối hợp nội soi-ngoại khoa, những công trình nghiên cứu này sẽ xác nhận phương pháp nào trong hai phương pháp này sẽ mang lại lợi ích nhất (tính hiệu quả và tính nhanh chóng của điều trị, thời gian nhập viện, phí tổn) để có nguy cơ thấp nhất (tỷ lệ bệnh, tỷ lệ tử vong)
Đọc thêm : Cấp cứu dạ dày ruột số 29, 46, 47
BS NGUYỄN VĂN THỊNH (21/1/2016)